Contraception is used in order to prevent unintended pregnancy and to control pregnancy timing. Pharmacological contraception methods offer different efficacy rates, and different additional benefits. They also differ from each other through side effects, cautions and contraindications, through the reversibility and time of return of fertility and through type of use (oral contraceptive, implant, transdermal patch etc.). No method of contraception is perfect, so each woman must balance the advantages of each method against the disadvantages and side effects, and decide which method she prefers. That is why medical and pharmaceutical counseling is so important.
Consilierea farmaceutică privind contracepţia şi menopauza
Pharmaceutical counseling about contraception and menopause
First published: 11 decembrie 2017
Editorial Group: MEDICHUB MEDIA
DOI: 10.26416/FARM.179.6.2017.1315
Abstract
Rezumat
Contracepția este utilizată pentru a preveni sarcina neintenționată și pentru a controla momentul apariției sarcinii. Metodele de contracepție farmacologică au diferite rate de eficacitate și oferă diferite beneficii suplimentare. De asemenea, ele se diferențiază prin efecte secundare, precauții și contraindicații, prin reversibilitate și timpul de revenire a fertilității și prin modul de utilizare (contracepție orală, implant, plasture transdermic etc.). Nicio metodă de contracepție nu este perfectă, astfel încât fiecare femeie trebuie să pună în balanță avantajele și dezavantajele fiecărei metode și să decidă ce metodă preferă. De aceea consilierea medicală și farmaceutică este atât de importantă.
Fapte: „214 milioane de femei din țările în curs de dezvoltare au în prezent o nevoie neîmplinită de acces la contracepția modernă.“ Guttmacher Institute, 2017 (www.guttmacher.org)
Introducere
În prezent, sănătatea reproductivă se definește ca „stare de bunăstare fizică, mintală și socială completă, și nu doar absența bolii, în ceea ce privește toate aspectele legate de sistemul reproductiv, de funcțiile și procesele sale“(1).
Se vorbește acum despre dreptul omului la sănătate reproductivă și sexuală. Nu numai controlul bolilor transmisibile pe cale sexuală contează. Contracepția permite planificarea familială, adică posibilitatea alegerii momentului potrivit pentru concepție, în funcție de planurile de viață ale fiecărui individ. Posibilitatea și abilitatea femeii de a alege metoda contraceptivă care i se potrivește cel mai bine din toată gama de contraceptive disponibile încurajează folosirea consistentă și efectivă a contraceptivelor, conducând la rezultate pozitive.
Contracepția, natalitatea și rata avorturilor în România și în lume
După abrogarea legislației privind interzicerea avortului și contracepției imediat după 1989, natalitatea în România a scăzut. În 1990-2010 scăderea a fost accelerată, de la 13,6 născuți-vii la 1000 de locuitori (1990) la 9,9 născuți-vii la 1 000 de locuitori (2010). Prin scăderea natalității, România s-a aliniat tendinței generale europene(2).
În același timp, România este una dintre țările cu cea mai mare rată a avorturilor din Uniunea Europeană. Totuși, statisticile oficiale arată faptul că rata avorturilor a scăzut de la 177,6 avorturi la 1000 de femei în vârstă de 15 până la 49 de ani în 1990 la 43,81 la 1000 de femei în anul 2001. Este important de menționat că, între 1993 și 1999, rata avortului opțional a scăzut de la 92 la 34 de avorturi la 1000 de femei cu vârste cuprinse între 15 și 49 de ani (conform statisticilor Ministerului Sănătății), concomitent cu creșterea folosirii contracepției moderne (conform Reproductive Health Survey din 1999)(3).
Un subiect foarte important este folosirea contracepției la adolescenți. 4 din 10 liceeni români sunt activi sexual(4). Deși utilizarea contraceptivelor orale este mai frecventă în 2016 față de 2010, procentul sarcinilor nedorite este mare la elevele de liceu (3,67% în clasa a IX-a, 4,75% în clasa a X-a, 8,72% în clasa a XI-a și 8,40% în clasa a XII-a)(4). Aceasta este o veritabilă problemă de sănătate publică, dar care își poate găsi rezolvarea prin educarea populației.
Folosirea corectă și optimă a metodelor contraceptive, informarea femeilor aflate la vârstă reproductivă despre mijloacele contraceptive (tabelul 2) și spulberarea unor „mituri“ și prejudecăți legate de contracepție ar putea scădea rata avorturilor, pentru că cele mai multe dintre aceste avorturi reprezintă întreruperi de sarcini nedorite și neplanificate. Folosirea contraceptivelor dă posibilitatea indivizilor să aleagă dacă și când să aibă copii, oferind astfel mai multe șanse copiilor să apară pe lume în momente în care părinții sunt pregătiți pentru acest pas important.
Contracepția farmacologică
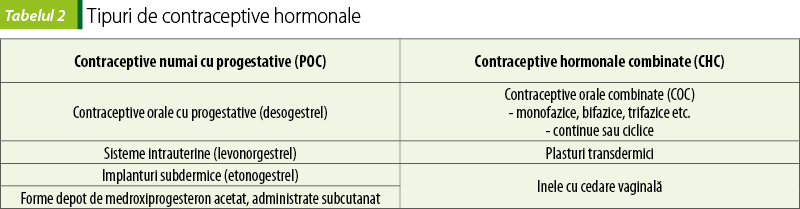
Contracepția hormonală se poate realiza numai cu progestativ (POC) sau cu contraceptive hormonale combinate (CHC), în care este adăugat și un estrogen, pentru a mima secreția fiziologică de hormoni sexuali și pentru a limita sângerările neregulate. Tabelul prezintă principalele tipuri de contraceptive hormonale, în funcție de modul de administrare.
Consilierea de specialitate este foarte importantă în alegerea contraceptivului. Selectarea contraceptivului trebuie să țină seama de particularitățile fiziologice și patologice ale femeii, precum și de preferințele ei. Contraceptivele se deosebesc prin modul de administrare, conținutul hormonal, eficacitate, tiparul de sângerare menstruală, profilul reacțiilor adverse, cost și accesibilitate. Antecedentele medicale ale femeii sau utilizarea altor medicamente pot restricționa folosirea anumitor contraceptive. Perioada necesară revenirii la fertilitate după sistarea administrării diferă în funcție de contraceptivul ales, așa că intenția de a avea un copil trebuie și ea luată în seamă la alegerea metodei contraceptive(7).
Contraceptivele hormonale nu oferă protecție față de bolile cu transmitere sexuală.
Eficacitatea metodelor contraceptive farmacologice
Pentru multe dintre CHC, eficacitatea depinde în mare măsură de utilizarea adecvată. De aceea, consilierea este foarte importantă. Pacienții trebuie să înțeleagă cum să utilizeze contraceptivul, ce să facă atunci când apar evenimente neprevăzute (de exemplu, doza uitată, inelul vaginal cade, plasturele transdermic se dezlipește) și când să utilizeze o metodă contraceptivă suplimentară(7).
Cele mai eficiente metode contraceptive sunt contracepția reversibilă cu durată lungă de acțiune (LARC: contracepție intrauterină și implanturile contraceptive) și sterilizarea. Deoarece eficacitatea acestora este foarte puțin influențată de acțiunile și aderența utilizatorilor, aceste metode sunt asociate cu cel mai mic risc de sarcină.
Contraceptivele injectabile, contraceptivele orale, plasturele transdermic și inelul vaginal sunt eficiente, fiind și ele asociate cu o rată a sarcinii foarte scăzută dacă sunt utilizate în mod consecvent și corect. Pentru multe dintre acestea însă, folosirea curentă diferă de folosirea ideală, iar ratele actuale de eșec sunt mai mari.
Contraceptivele orale sunt ușor de folosit, dar eficacitatea lor depinde în mare măsură de aderența crescută la tratament. Dacă femeia uită frecvent să își administreze comprimatele anticoncepționale, o altă metodă contraceptivă este probabil mai potrivită și trebuie discutată cu pacienta.
Celelalte metode contraceptive (diafragma, prezervativele masculine și feminine, spermicidele, abstinența pe perioada identificată ca fertilă, coitus interruptus) sunt cel mai puțin eficiente, fiind asociate cu rate mari de eșec în folosirea curentă.
Beneficii terapeutice diferite de cele contraceptive
CHC au efecte benefice în tratamentul acneei și hirsutismului. Acest lucru se datorează creșterii sintezei de proteine plasmatice care leagă hormonii sexuali, deci și androgenii, cu scăderea formei plasmatice libere, active, a acestora. CHC atenuează manifestările sindromului premenstrual și ale tulburării dismorfice premenstruale și reglează ciclul menstrual, cu reducerea sângerărilor vaginale anormale și a dismenoreei. Prin limitarea cantităților de sânge pierdut la menstruație, ameliorează anemiile feriprive(7).
Femeile care folosesc CHC au un risc mai mic de dezvoltare a cancerului endometrial, a cancerului ovarian (cu aproximativ 50%, timp de cel puțin 20 de ani după oprirea administrării) și a chisturilor funcționale ovariene(8).
Sarcina ectopică și salpingita apar mai rar la femeile care iau COC(8).
Contraceptive hormonale combinate
Contraceptivele hormonale combinate conțin un estrogen natural sau sintetic și un progestativ sintetic. CHC sunt disponibile sub formă de comprimate, plasturi transdermici sau inele vaginale. Ultimele două variante se adresează femeilor pentru care administrarea orală zilnică a anticoncepționalelor nu este potrivită (ca urmare a slabei aderențe la medicație, de exemplu uită să ia medicamentul, sau a tulburărilor de absorbție intestinală). Plasturii și inelul vaginal generează niveluri plasmatice mai constante de hormoni, ceea ce poate îmbunătăți tolerabilitatea(8).
Acțiunea contraceptivă a CHC se datorează inhibării fertilizării și inhibării ovulației. În cazul contraceptivelor orale, sunt necesare 7 zile consecutive de administrare pentru a inhiba axul hipotalamic-hipofizo-ovarian și a instaura infertilitatea prin împiedicarea ovulației(8).
În anticoncepționalele folosite în prezent, ovulația este inhibată de componenta progestativă; componenta estrogenică apare în contraceptivele combinate numai pentru a limita sângerările neregulate. Deoarece estrogenul este responsabil de complicațiile vasculare, s-a încercat scăderea riscului de evenimente tromboembolice prin scăderea dozei de etinilestradiol sau prin folosirea estradiolului, estrogen natural(8).
Înainte de începerea administrării unui contraceptiv hormonal, trebuie exclusă prezența sarcinii.
Momentul optim în care se începe administrarea contraceptivelor este prima zi a ciclului menstrual (prima zi de sângerare menstruală). Administrarea poate începe și într-o altă zi din zilele 2-5 ale ciclului, dar sunt necesare măsuri suplimentare de protecție contraceptivă în primele șapte zile de administrare.
Dacă se face trecerea de la o metodă contraceptivă la alta, reguli specifice se aplică fiecărei situații în parte. Spre exemplificare, la trecerea de la contraceptive hormonale combinate la contraceptive orale care conțin numai progesteron, administrarea desogestrelului este preferabil a se face în ziua de după ultimul comprimat activ (ultimul comprimat conținând substanțele active) sau în ziua îndepărtării inelului vaginal sau a plasturelui transdermic. În aceste cazuri, utilizarea unei metode contraceptive suplimentare nu este necesară. Altfel, pentru 7 zile, este nevoie de protecție contraceptivă de tip barieră(10).
Dacă apar simptome gastrointestinale severe (tranzit intestinal accelerat, diaree sau vomă severe), absorbția contraceptivelor orale este posibil să fie influențată și să scadă eficacitatea. În această situație, se readministrează doza sau se practică o altă metodă contraceptivă.
Estrogenii
Estrogenii folosiți în CHC sunt estradiolul și, cel mai frecvent, etinilestradiolul. Estradiolul este rapid metabolizat la nivelul endometrului, iar acest lucru duce la tipare instabile de sângerare la utilizatoarele care iau CHC cu estradiol(8).
Metabolizarea hormonilor steroidieni, atât estrogeni, cât și progestative, este foarte variabilă în populație. Acest lucru explică de ce unele femei prezintă efecte adverse la doze foarte bine suportate de alte femei(10).
Etinilestradiolul conține, grefat pe nucleul estradiolului, un radical etinil care împiedică metabolizarea hepatică și endometrială, asigurând un regim de sângerare stabil. În plus, etinilestradiolul este mult mai potent decât estradiolul(8).
Efectele protrombotice ale estrogenilor se datorează stimulării sintezei hepatice a factorilor coagulării(8).
Majoritatea COC conțin 10-35 mcg de etinilestradiol. Această doză este considerată scăzută. Preparatele cu doze scăzute sunt preferate în mod obișnuit față de COC cu doze mai mari de estrogeni (peste 50 mcg), deoarece dozele mici sunt la fel de eficiente și au mai puține efecte adverse, cu excepția unei incidențe mai mari a sângerărilor vaginale neregulate în primele luni de utilizare.
Estrogenii cresc producția de aldosteron și determină retenție de sodiu, care poate determina creșteri reversibile, doză-dependente, ale tensiunii arteriale și greutâții (până la aproximativ 2 kg). Pot determina balonare, edeme și sensibilitate dureroasă a sânului(6).
Incidența trombozei venoase profunde și a tromboembolismului (de exemplu, embolia pulmonară) crește odată cu creșterea dozei de estrogen. De aceea s-au formulat CHC cu doze mai mici de estrogeni. Chiar și cu COC, care conțin 10-35 mcg de estrogen, riscul este de două până la patru ori riscul tromboembolic al femeilor care nu iau CHC. Totuși, acest risc crescut este mult mai mic decât riscul asociat sarcinii(11).
CHC acționează prin scăderea activității foliculare a ovarului. Atunci când se folosesc doze mici de etinilestradiol (15-20 mcg), activitatea foliculară e mai puțin suprimată, ceea ce poate duce la apariția unor mici chisturi foliculare, care secretă estrogen și care determină tensiune mamară. Soluția terapeutică de urmat în această situație este folosirea unui CHC cu doză mai mare de estrogen, care să determine supresie ovariană și să determine chisturile să regreseze(8).
Femeia trebuie avertizată despre posibilitatea modificării tiparului de sângerare, dar și de faptul că, de obicei, sângerările neregulate se atenuează cu timpul, pentru a nu abandona tratamentul. Sângerările neregulate și spottingul sunt mai frecvente cu dozele mici de etinilestradiol (15-20 mcg), deoarece acestea stabilizează mai puțin endometrul. Dacă aceste sângerări sunt neplăcute pentru utilizatoarea de CHC, soluția este folosirea unor preparate cu doze mai mari de etinilestradiol(8).
Nu sunt studii care să arate o diferență în ceea ce privește riscul de tromboembolism venos între preparatele care conțin 20 µg sau 30 µg de etinilestradiol. Ceea ce se știe este că de la 20-30 mcg de etinilestradiol în sus, crește riscul tromboembolic(6).
Pentru a minimiza riscurile cardiovasculare asociate etinilestradiolului, s-au formulat COC cu estrogeni naturali (estradiol, estradiol valerat). Dezavantajul acestora este că stabilizează insuficient endometrul și produc mai frecvent sângerări neregulate sau amenoree(12).
Fiind recent introduse în terapie, datele despre riscul cardiovascular al CHC cu estrogeni naturali nu sunt încă concludente. Se pare că CHC cu estradiol sau valerat de estradiol nu sunt asociate cu un risc mai mare de evenimente tromboembolice comparativ cu CHC de generația a treia, dar riscul este mai mare sau egal față de cel al pilulelor de a doua generație (EE/LNG)(8,13).
Riscul tromboembolic venos al inelului vaginal combinat și al plasturelui este comparabil cu cel al preparatelor conținând progestative de a treia generație(14).
Progestativele
Progestativele provoacă modificări ale mucoasei cervicale și ale motilității, nefavorabile migrării spermatozoizilor, inhibând astfel fertilizarea. La doze mari, progesteronii inhibă și secreția de gonadotropină, inhibând astfel maturizarea foliculară și ovulația(6).
Generațiile 1 și 2 sunt mai androgenice. Efectele androgenice pot include acnee, nervozitate și creștere în greutate datorată efectulului anabolic. Avantajul primelor două generații de progestative este că au un risc tromboembolic mai mic(8,15,16).

Drospirenona, dienogestul, ciproteronul acetat și clormadinonul acetat au proprietăți antiandrogenice. De aceea, contraceptivele care le conțin au beneficii în atenuarea efectelor hiperandroginismului (pilozitate corporală excesivă, alopecie etc.)(17). Drospirenona are și efecte antimineralocorticoide, deoarece are stuctură asemănătoare spironolactonei. De aceea, drospirenona poate crește nivelul sangvin al potasiului. CHC cu drospirenonă trebuie folosite cu prudență în boli de rinichi, de ficat sau ale suprarenalei, precum și în asociere cu alte medicamente care cresc potasemia (inhibitori ai enzimei de conversie a angiotensinei, antagoniști ai receptorilor angiotensinei, doze mari de antiinflamatoare nesteroidiene, heparină etc.)(6).
Reacții adverse ale CHC
Reacțiile adverse cele mai frecvente ale CHC sunt sângerările neregulate, greața, acneea și creșterea în greutate. Riscurile și efectele secundare depind de proprietățile estrogenice, progestogenice sau androgenice ale componentelor contraceptivelor hormonale(7).
Contraindicații ale CHC
Contraceptivele care conțin estrogen trebuie evitate la femeile cu vârsta de peste 35 de ani și care fumează mai mult de 15 țigări pe zi, prezintă hipertensiune arterială necontrolată, au antecedente de pietre la vezica biliară, de evenimente tromboembolice sau de accident vascular cerebral(7).


Pentru exemplificare, în tabelul 3 sunt prezentate criteriile de eligibilitate conform cărora se stabilește dacă o femeie poate sau nu să beneficieze de contracepție hormonală combinată (orală, plasturi transdermici sau inel vaginal). Aceste criterii sunt stabilite în SUA de Centers for Disease Control and Prevention (CDC) pentru a identifica situațiile particulare în care o anumită metodă contraceptivă nu este potrivită. Categoria 4 generează contraindicații. Categoriile 3 și 2 impun precauții în utilizarea anticoncepționalelor, iar femeile cu afecțiuni din categoria 1 pot folosi respectivele anticoncepționale(10,11).
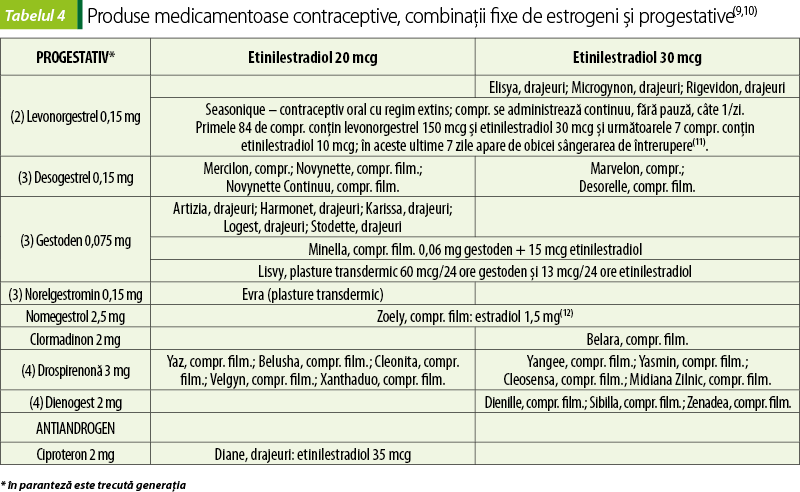
Combinații fixe de estrogeni și progestative/antiandrogeni
În funcție de conținutul în hormoni, contraceptivele orale combinate (COC) pot fi monofazice, bifazice, trifazice și chiar cu patru faze(7).
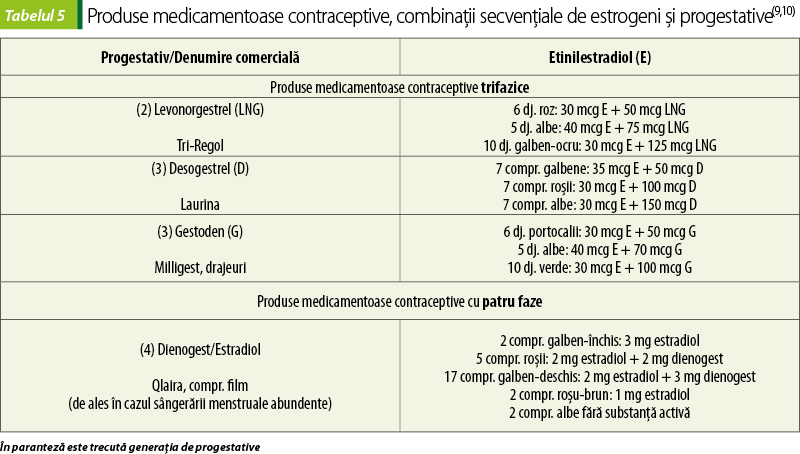
COC preparate secvențiale
Preparatele multifazice mimează mai bine variațiile lunare ale secreției hormonilor sexuali.
Sisteme CHC cu cedare intravaginală
Inelul intravaginal poate fi expulzat accidental din vagin în timpul îndepărtării unui tampon intern sau al micțiunii ori defecației, mai ales dacă aceasta e însoțită de constipație. Dacă femeia nu își dă seama de îndepărtarea inelului, poate rămâne fără protecție contraceptivă. Cu cât e mai adânc introdus în vagin, cu atât este mai puțin simțit. Este rareori incomod și nu deranjează actul sexual. Deoarece eficacitatea contraceptivă nu se pierde dacă inelul nu e îndepărtat mai mult de 3 ore, el poate fi scos din vagin în timpul actului sexual(20).
Contraceptive cu progestative
Contraceptivele care conțin numai progestative sunt soluții anticoncepționale pentru femeile cu contraindicații la CHC datorate estrogenilor. Se folosesc forme orale (comprimate), sisteme cu cedare intrauterină, forme depot administrate subcutanat și implanturi subdermice(7).
Reacțiile adverse frecvente includ creșterea în greutate, acnee, modificări ale dispoziției și menstruații neregulate.
POC orale
Contraceptivele orale care conțin numai progestative pot fi folosite și de femeile care alăptează.
Sisteme cu cedare intrauterină
Când uterul este expus unui corp străin (dispozitivul în sine), apare o reacție inflamatorie sterilă, toxică pentru spermatozoizi și ovule și care afectează implantarea. Motilitatea spermatozoizilor este inhibată și durata lor totală de supraviețuire scade. În plus, progestativele îngroașă mucusul cervical, care acționează ca o barieră pentru accesul spermatozoizilor în tractul genital superior(23).
Cea mai frecventă reacție adversă a acestor dispozitive contraceptive este modificarea tiparului menstruației: prelungire, pătare, sângerări sporadice sau amenoree.





Alte produse cu progestative pentru contracepție pe termen lung
Progestative depot administrate subcutanat
Această metodă nu necesită administrare zilnică, deci riscul de a uita administrarea este mic; corespunzător, eficacitatea metodei este crescută.
Progestative administrate prin implant subdermic
Implantul se montează subcutanat în regiunea antebrațului și oferă contracepție eficientă și rapid reversibilă pe parcursul a 3 ani. Folosirea lui e contraindicată în cancerul mamar.
Ce e de făcut când femeia uită să își administreze unul sau mai multe comprimate anticoncepționale hormonale?
Deoarece concentrații plasmatice constante de progestative sunt necesare pentru efectul contraceptiv, omiterea unor doze duce la scăderea protecției contraceptive. O doză ratată este definită ca o doză care este administrată cu mai mult de 24 de ore întârziere. Cu cât sunt uitate mai multe doze și cu cât mai aproape este omiterea dozelor de perioada din ciclul menstrual în care femeia ia comprimatele fără hormoni, cu atât mai mare este riscul de sarcină.
Dacă femeia a întârziat cu mai puțin de 24 de ore în administrarea unui comprimat activ, protecția contraceptivă nu se reduce. Imediat ce își aduce aminte, femeia trebuie să ia comprimatul uitat și să continue să ia următoarele doze la momentele obișnuite(12).
În cazul unor doze ratate, conduita potrivită depinde de momentul din ciclu în care s-a întâmplat acest lucru. De exemplu, pentru CHC conținând etinilestradiol, administrate în regim de 21 de zile substanțe active și 7 zile placebo, recomandările sunt:
- Doze uitate în prima săptămână (dozele 1-7). Se reia administrarea dozelor și timp de șapte zile se folosește o metodă de protecție de tip barieră. Dacă actul sexual a avut deja loc, este de luat în considerare administrarea contracepției de urgență.
- Doze uitate în săptămâna a doua (dozele 8-14). Nu este necesară contracepție de urgență dacă precedentele șapte doze au fost luate corespunzător.
- Doze uitate în a treia săptămână (dozele 15-21). Se ia doza uitată, se termină cele 21 de comprimate active și se trece la următorul blister fără a face pauza de 7 zile. Contracepția de urgență nu este necesară dacă precedentele șapte doze au fost luate corect. Menstruația de privație nu apare, dar pot să apară sângerări spontane(8,14).
Contracepția și alte medicamente
Folosirea contracepției eficiente este obligatorie pe parcursul tratamentului cu unele medicamente.
Multe dintre citostatice sunt teratogene și sunt incompatibile cu sarcina. Pe parcursul tratamentului cu busulfan, clorambucil, ciclofosfamidă, doxorubicin sau metrotrexat, și câteva luni după terminarea administrării, trebuie evitată prin măsuri contraceptive eficiente apariția sarcinii. Și în cazul altor medicamente, precum isotretonoin (folosit ca antiacneic), este contraindicată concepția pe perioada tratamentului. În cazul folosirii acestor medicamente, se aplică protocoale elaborate pentru a scădea riscul instalării unei sarcini. Medicul trebuie să se asigure că pacienta înțelege riscurile unei sarcini, că nu este însărcinată la momentul prescrierii și că practică una sau două metode eficiente de contracepție.
Contracepția eficientă este obligatorie când sarcina reprezintă un risc inacceptabil pentru sănătatea femeii care suferă de una dintre următoarele boli:(24)
- cancer mamar, cancer endometrial sau ovarian
- epilepsie
- boală complicată a valvelor cardiace
- boală cardiacă ischemică severă
- diabet insulino-dependent, diabet cu nefropatie, retinopatie, neuropatie sau alte boli vasculare, diabet cu o durată mai mare de 20 de ani
- hipertensiune arterială (tensiune sistolică > 160 mm Hg sau tensiune diastolică > 100 mm Hg)
- boală malignă trofoblastică gestațională
- tumori hepatice maligne
- ciroză severă (decompensată)
- accident vascular cerebral
- lupus eritematos sistemic
- mutații trombogenice
- tuberculoză.
Interacțiuni medicamentoase în care sunt implicate contraceptivele hormonale
Administrarea concomitentă a anticoncepționalelor hormonale cu inductoare enzimatice CYP3A4 puternice (fenitoină, barbiturice, carbamazepină, rifampicină, oxcarbazepină, topiramat, ritonavir, nevirapină etc.) duce la scăderea eficacității contraceptive(25).
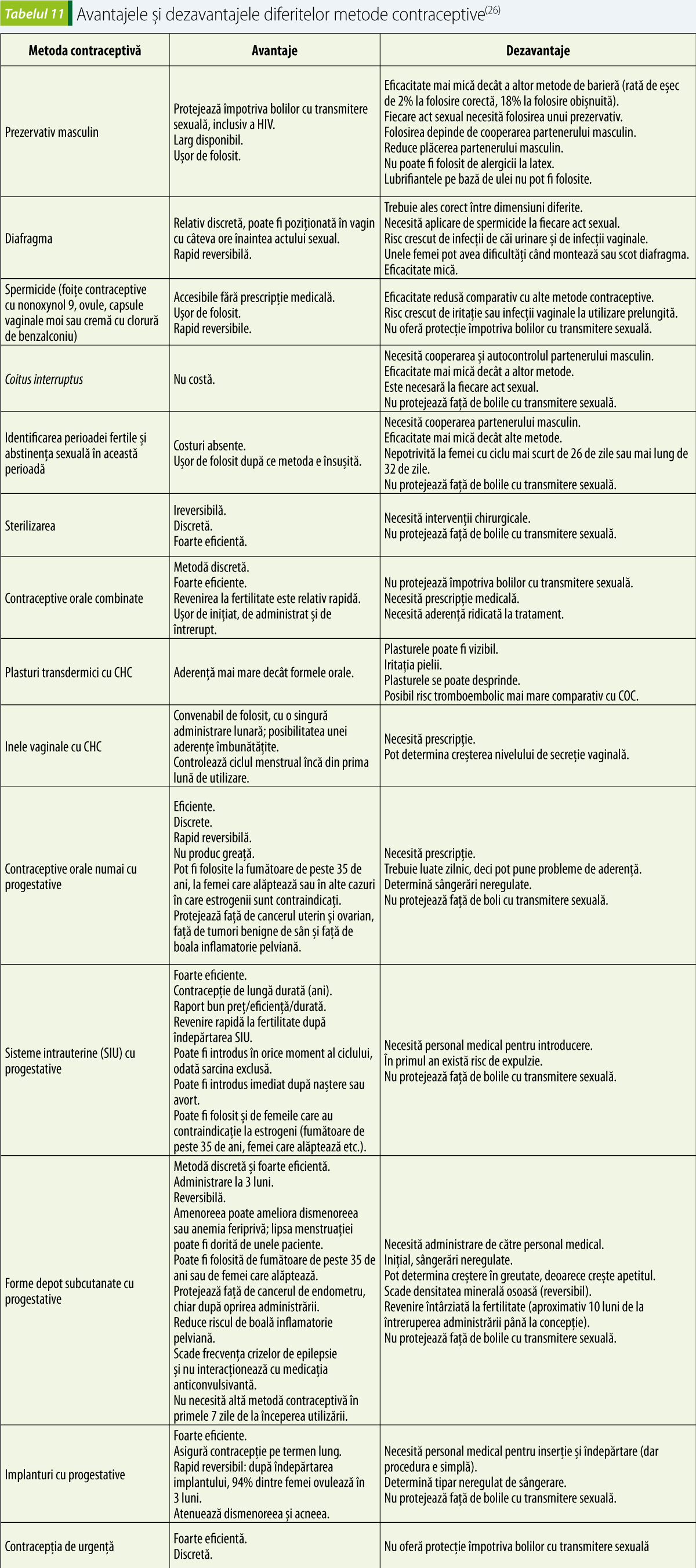
Tabelul recapitulativ 11 prezintă avantaje și dezavantaje ale diferitelor metode contraceptive.
În cazul în care are loc uncontact sexual neprotejat în care se rupe prezervativul sau metoda de barieră eșuează dintr-un motiv sau altul ori dacă slaba aderență la contraceptivele hormonale lasă femeia neprotejată (doze uitate, cu risc mare când sunt sărite mai multe pastile, mai aproape de perioada liberă de hormoni) și nu este dorită sarcina, femeia poate apela la contracepția de urgență. Contracepția post-coitus este foarte importantă, mai ales după viol.Contracepția de urgență
Ce e de știut despre contracepția de urgență(25,26):
- nu întrerupe o sarcină deja instalată;
- nu se folosește în sarcină cunoscută sau suspectată (nu se folosește în cazul în care menstruația a întârziat);
- levonorgestrel se folosește cât mai repede după contactul sexual neprotejat, dar nu mai târziu de primele 72 de ore;
- ulipristal se folosește cât mai repede după contactul sexual neprotejat, dar nu mai târziu de primele 120 de ore;
- dacă apar vărsături în primele 3 ore după administrarea contraceptivului de urgență, se repetă administrarea;
- dacă apar dureri severe ale abdomenului inferior 3-5 săptămâni de la folosirea contracepției de urgență, trebuie consultat medicul pentru a exclude o sarcină extrauterină;
- dacă menstruația întârzie mai mult de o săptămână față de data preconizată după utilizarea contracepției de urgență, trebuie luată în considerare posibilitatea apariției unei sarcini;
- nu trebuie folosită în locul contracepției regulate și nu se folosește de mai multe ori în cadrul aceluiași ciclu menstrual;
- nu protejează față de transmiterea HIV sau a altor boli cu transmitere sexuală.
Contraceptivele de urgență folosite în România sunt levonorgestrel și ulipristal. Levonorgestrel se administrează sub forma a două comprimate a 750 micrograme, administrate la 12 ore unul de altul (Postinor®) sau sub forma unei doze unice de 1,5 mg (Escapelle®). Ulipristal (ellaOne®) se administrează în doză unică, un comprimat de 30 mg. Toate aceste produse medicamentoase se pot elibera fără prescripție medicală, fiind considerate medicamente OTC.
Levonorgestrel și ulipristal sunt contraceptive prin inhibarea sau întârzierea ovulației. Levonorgestrel încetinește dezvoltarea foliculului, iar ulipristal împiedică ruperea folicului și eliberarea ovulului.
Niciunul dintre aceste medicamente nu previne fertilizarea sau implantarea ovulului fertilizat. Niciunul dintre aceste medicamente nu întrerupe o sarcină instalată și nu are efecte asupra dezvoltării embrionului.
Concluzii
Am trecut în revistă comparativ metodele contraceptive hormonale și nu numai. Farmacistul trebuie să cunoască profilurile medicamentelor contraceptive și să fie în măsură să consilieze alegerea (într-o mai mică măsură decât medicul, fiind însă importantă) și folosirea corectă a metodelor contraceptive. Am văzut ce diferențe de eficacitate apar la folosirea obișnuită față de folosirea ideală. Farmacistul, prin consiliere, prin accentuarea importanței aderenței la folosirea corectă a metodelor, poate scădea rata de eșec a metodelor contraceptive. Promovând alegerea metodei contraceptive celei mai potrivite fiecărei persoane, farmacistul își poate îndeplini rolul de promotor al sănătății reproductive și sexuale, facilitând acestora o viață împlinită.
Bibliografie
- United Nation. Report of the International Conference on Population and Development. Programme of Action of the International Conference on Population and Development. In.
- Institutul Național de Statistică. Evoluția natalității și fertilității în România [http://www.insse.ro/cms/files/publicatii/Evolutia%20natalitatii%20si%20fertilitatii%20in%20Romania_n.pdf, accesat 21 noiembrie 2017].; 2012.
- World Health Organization. Abortion and Contraception in Romania. A Strategic Assessment of Policy, Programme and Research Issues [http://apps.who.int/iris/bitstream/10665/43113/1/9739953166.pdf accesat 21 noiembrie 2017].; 2004.
- Institutul Național de Sănătate Publică, Centrul Național de Evaluare și Promovare a Stării de Sănătate. Raportul Național de Sănătate a Copiilor și Tinerilor, România, 2016 [http://insp.gov.ro/sites/cnepss/wp-content/uploads/2017/03/Raport-scolara-2016.pdf accesat 15 noiembrie 2017].; 2016.
- Trussell J. Contraceptive efficacy. In Hatcher R, Trussell J, Nelson A, Cates W, Kowal D, Policar M. Contraceptive technology: twentieth revised edition.: Ardent Media; 2011.
- El-Ibiary SY, Hardman JL. Contraception. In Alldredge BK, Corelli RL, Ernst ME, Guglielmo JJ. Koda-Kimble and Young’s Applied Therapeutics The Clinical Use of Drugs. Tenth Edition.: Wolters Kluver Health, Lippincott Williams&Wilkins; 2013. p. 1066-1090.
- European Society of Contraception and Reproductive Health. Combined Hormonal Contraceptives. Session III [http://www.escrh.eu/sites/escrh.eu/files/chc-iii.pdf, accesat 20 noiembrie 2017].
- European Society of Contraception and Reproductive Health. Combined hormonal contraceptives Session I [http://www.escrh.eu/sites/escrh.eu/files/chc-i.pdf accesat 20 noiembrie 2017].
- ANMDM. Cerazette. Rezumatul Caracteristicilor Produsului. Ultima actualizare decembrie 2006.
- Van den Heuvel Mea. Comparison of ethinylestradiol pharmacokinetics in three hormonal contraceptive formulations: the vaginal ring, the transdermal patch and an oral contraceptive. Contraception. 2005; 72(3): p. 168-174.
- European Society of Contraception and Reproductive Health. Combined Hormonal Contraceptives Session II [http://www.escrh.eu/sites/escrh.eu/files/chc-ii.pdf accesat 20 noiembrie 2017].
- Ahrendt HJ, Malakov D, Parke S, Mellinger U, Mansur D. Bleeding pattern and cycle control with an estradiol- based oral contraceptive: a seven-cycle, randomized comparative trial of estradiol valerate/dienogest and ethinyl estradiol/levonorgestrel. Contraception. 2009; 80(5): p. 436-444.
- Dinger J, Minh TD, Heinemann K. Impact of Estrogen Type on Cardiovascular Safety of Combined Oral Contraceptives. Contraception. 2016; 94: p. 328-339.
- Lidegaard Ø, Nielsen LH, Skovlund CW, Skjeldestad FE, Lokkegaard E. Risk of venous thromboembolism from use of oral contraceptives containing different progestogens and oestrogen doses: Danish cohort study, 2001-9. British Medical Journal. 2011; 343(doi: 10.1136/bmj.d6423).
- Chiriță C, Marineci CD. Agenda Medicală. Ediția de buzunar 2017: Editura Medicală; 2017.
- Dobrescu D, Negreș S. Memomed 2017: Editura Universitară; 2017.
- Mueck AO, Sirtuk-Ware R. Nomegestrol acetate, a novel progestogen for oral contraception. Steroids. 2011; 76: p. 531-539.
- Centers for Disease Control and Prevention. Update to CDC’s U.S. Medical Eligibility Criteria for Contraceptive Use, 2010: revised recommendations for the use of contraceptive methods during the postpartum period. Morbidity and Mortality Weekly Report. 2011; 60(26): p. 878-883.
- Centers for Disease Control and Prevention. U.S. Medical Eligibility Criteria for Contraceptive Use. Morbidity and Mortality Weekly Report. 2016; 65(3): p. 1-103.
- ANMDM. Seasonique. Rezumatul Caracteristicilor Produsului. Ultima actualizare iunie 2015.
- EMA. Zoely. Rezumatul Caracteristicilor Produsului. Ultima actualizare martie 2017.
- ANMDM. Nuvaring. Rezumatul Caracteristicilor Produsului. Ultima actualizare decembrie 2016.
- ANMDM. Sayana. Rezumatul Caracteristicilor Produsului. Ultima actualizare decembrie 2014.
- World Health Organization. Medical eligibility criteria for contraceptive use. Fifth edition.; 2015 [http://apps.who.int/iris/bitstream/10665/181468/1/9789241549158_eng.pdf?ua=1 accesat 15 noiembrie 2017].
- Zbârcea CE, Negreș S. Contracepția hormonală. In Negreș S. Farmacoterapie. Volumul I.: Editura Printech; 2013.
- Association of Reproductive Health Professionals. Choosing a Birth Control Method. Updated June 2014.
- ANMDM. Postinor. Rezumatul Caracteristicilor Produsului. Ultima actualizare noiembrie 2015.
- EMA. EllaOne. Rezumatul Caracteristicilor Produsului. Ultima actualizare noiembrie 2017.
- Ortiz M, Croxatto H, Bardin C. Mechanisms of action of intrauterine devices. Obstetrical & Gynecological Survay. 1996; 51: p. S42.