The occurrence of oral and oropharyngeal cancers has been reported to be more common in elderly people consuming alcohol and tobacco. Surgical and anesthetic techniques have improved, making treatment possible in more advanced stages.
We present the case of a 68-year-old smoker and alcohol-consuming patient, presenting for dyspnea and dysphagia, a clinical picture of intermittent nature, installed in the approximately 6 last months. The patient has numerous comorbidities, hypertension grade II, grade II obesity, hyperglycemia, past history of stroke and associated risk factors. A tumor is identified and an excisional biopsy is performed, after the histopathological examination, the diagnosis of an invasive keratinized epidermoid spinocellular carcinoma beeing established, and a resection biopsy is performed at a later admission. The patient underwent 31 radiotherapy and two poly-chemotherapy sessions. A tracheostomy is performed, at which, after a few days, purulent secretions are observed. Pseudomonas aeruginosa is isolated. The patient is treated with several combinations of antibiotics and is discharged in good general medical condition.
In the treatment of these patients, it is particularly important to have a complete therapeutic attitude and integrate into the initial evaluation all the features, from their comorbidities and risk factors to symptomatology.
Infecţie cu Pseudomonas aeruginosa la un pacient cu particularităţi de anestezie și terapie intensivă din chirurgia cervicală
Pseudomonas aeruginosa infection in a cervical surgery patient with anesthetic and intensive care particularities
First published: 06 noiembrie 2017
Editorial Group: MEDICHUB MEDIA
DOI: 10.26416/Inf.51.3.2017.1200
Abstract
Rezumat
În apariția cancerelor orale și orofaringiene s-a observat prezența unor caracteristici, fiind mai frecvente la persoanele în vârstă, consumatoare de alcool și tutun. Tehnicile chirurgicale și anestezice s-au îmbunătățit, fiind astfel posibil tratamentul în stadii mai avansate.
Prezentăm cazul unui pacient de 68 de ani, fumător și consumator de alcool, care se prezintă pentru dispnee de efort și disfagie, tablou clinic cu caracter intermitent, instalat de aproximativ 6 luni. Pacientul are numeroase comorbidități – hipertensiune arterială grad II, obezitate grad II, hiperglicemie, accident vascular cerebral în antecedente și factori de risc asociați. Se identifică o formațiune tumorală și se realizează biopsie excizională, în urma examenului histopatologic fiind stabilit diagnosticul de carcinom spinocelular epidermoid invaziv cheratinizat, la o internare ulterioară fiind realizată biopsia rezecțională. Pacientul este supus la 31 de ședințe de radioterapie și două de polichimioterapie. Se realizează stomă traheală, la nivelul căreia, după câteva zile, se observă secreții purulente. Este izolat Pseudomonas aeruginosa. Pacientul este tratat cu mai multe combinații de antibiotice și este externat în stare generală bună. În tratamentul acestor pacienți sunt deosebit de importante atitudinea terapeutică completă și integrarea în evaluarea inițială a tuturor caracteristicilor, de la comorbiditățile lor și factorii de risc până la simptomatologie.
Introducere
Cancerele orale și orofaringiene sunt frecvente la persoanele în vârstă(1). Pentru multă vreme, extensia anatomică a acestuia a fost considerată importantă ca factor de prognostic, dar studii mai recente subliniază impactul simptomelor și al comorbidităților asupra evoluției pacientului(1).Îmbunătățirea tehnicilor anestezice și chirurgicale a permis intervenții oncologice în stadii mai avansate, dar nu trebuie uitată importanța prevenirii complicațiilor infecțioase(1). Bineînțeles că apariția acestora implică și necesitatea altor proceduri(1).
Evaluarea inițială a pacientului este foarte importantă, fiind validat faptul că simptome precum disfagia, scăderea în greutate și sângerarea la nivelul cavității bucale sunt factori de prognostic(1). Foarte important în evoluția acestor pacienți s-a observat că este și consumul de alcool sau tutun, fiind mai pregnant impactul fumatului(2). Tabagismul pare să inducă o diferențiere mai pronunțată a celulelor tumorale, cancerul scuamos fiind mai agresiv în astfel de cazuri(2). Cu toate acestea, acești factori de risc nu au fost identificați constant, în literatură fiind prezentate și cazuri de pacienți tineri care au avut o perioadă de expunere mai scurtă sau care nu consumau alcool sau tutun(3).
Evaluarea pacienților preoperator poate fi realizată prin scorul ASA (American Society of Anesthesiologists; Societatea Americană de Anestezie), a cărui corelație cu rata morbidității și a mortalității postoperatorii a fost dovedită în numeroase studii(4). Comparat cu indexul Charlson în corelația cu rata mortalității la un grup de 388 de pacienți care au avut intervenții chirurgicale pentru cancer localizat la nivelul capului sau gâtului, scorul ASA a fost la fel de bun sau chiar mai eficient în unele cazuri(5). Scorul APACHE II (Acute Physiology and Chronic Health Evaluation II) a fost asociat cu complicații postoperatorii și spitalizare de lungă durată la persoanele cu intervenție chirurgicală pentru cancer oral(6). Tot mai multe studii subliniază impactul comorbidităților în evoluția pacienților cu astfel de intervenții chirurgicale și importanța acestora în evaluarea inițială(7).
Unele studii au identificat ca factori de risc independenți în dezvoltarea infecțiilor la nivelul zonei unde a fost realizată intervenția chirurgicală următoarele caracteristici: cancer al cavității orale, radioterapie în antecedente și traheotomia(8).
Prezentarea cazului
Un pacient în vârstă de 68 de ani, lucrător în mediu cu noxe, consumator de alcool, fumător 20 de pachete-an, se internează pentru dispnee la efort mediu și senzație de corp străin faringian, simptomatologie apărută în urmă cu aproximativ 6 luni, având caracter intermitent, acutizată în ultimele două săptămâni. Diagnosticul de internare este insuficiență respiratorie acută, pseudomixomatoză laringiană. Pacientul prezintă hipertensiune arterială grad II, forma de risc adițional înalt, obezitate grad II (indice de masă corporală 34,5), sechele ale unui accident vascular cerebral și hiperglicemie neglijată terapeutic. Examenul clinic otorinolaringologic (ORL) evidențiază o formațiune tumorală infiltro-vegetantă, conopidiformă, hiperkeratozică la nivelul coardei vocale stângi, extinsă la comisura anterioară, septul nazal laterodeviat și hipertrofie de cornete nazale inferioare.Pacientul este propus pentru intervenție chirurgicală (laringoscopie suspendată). Se realizează screeningul preanestezic general – electrocardiografie (ECG), radiografie anteroposterioară toracică, monitorizarea tensiunii arteriale (TA), a temperaturii, consult clinic preanestezic, analize sangvine, fibroscopie laringiană pentru depistarea unei eventuale îngustări a spațiului respirator, dentiția și testări cutanate la antibiotice. În urma acestui consult se evidențiază hipertensiune arterială stadiul II, forma de risc adițional înalt prin comorbidități ca bronhopneumopatia obstructivă cronică stadiul II/III în tratament neglijat, obezitate grad II, apreciind riscul anestezic pe scala ASA la III.
În urma analizelor de sânge, pacientul prezintă modificări la următoarele: GGT=92 U/L, uree 46 mg/dl, eritrocite 4,41 milioane/mm3, MCV 98,2 Fl, MCH 34,2 pg.
În a doua zi de internare, sub anestezie generală cu intubație orotraheală, se evidențiază o formațiune tumorală infiltro-vegetantă conopidiformă, ușor sângerândă, hiperkeratozică, pe coarda vocală stângă, extinsă la comisura anterioară. Se practică biopsie rezecțională ci laser CO2 a formațiunii tumorale de coardă vocală stângă, urmată de trimiterea materialului excizat la examenul histopatologic.
Anestezia generală s-a realizat sub monitorizarea continuă neinvazivă a funcțiilor vitale – tensiune arterială, puls periferic, ECG, temperatură, monitorizare gaze anestezice. Monitorizarea fazelor clinice anestezice (inducția anesteziei, menținerea și perioada de trezire) se face prin monitorizarea concentrațiilor gazelor sangvine, a gradului de profunzime al anesteziei, al relaxării musculare, permițând, de exemplu, evaluarea necesității aprofundării anesteziei sau a momentului optim de trezire a pacientului.
Evoluția postoperatorie a fost favorabilă, sub tratament antiinflamator steroidian și nesteroidian, antialgic, bronhodilatator și antibiotic sistemic cu cefuroxim, 750 mg, administrare intravenoasă (i.v.) la 12 ore, pacientul fiind externat a doua zi după intervenția chirurgicală.
După aproximativ o lună și jumătate, pacientul revine pentru internare, prezentând disfonie, dispnee moderată și senzație de corp străin la nivel faringian.
Rezultatul examenului histopatologic este de carcinom spinocelular epidermoid invaziv cheratinizat, fiind descrisă mucoasă cu epiteliu cu acantoză, para- și hiperkeratoză, organizare papilomatoasă, zone de displazie moderată și severă și proces inflamator cronic.
Laringoscopia indirectă evidențiază formațiunea tumorală infiltro-vegetantă conopidiformă, hiperkeratozică, bicordocomisurală, care ocupă aproximativ 40% din spațiul glotic și hipomobilitatea laringelui.
Analizele de laborator arată leucocitoză (10 100/mm3), MCV 95,4 Fl, granulocite 71,9%.
La o săptămână de la internare, sub anestezie generală cu intubație orotraheală pe pivot volatil, se practică biopsie rezecțională cu laser CO2 pentru formațiune tumorală pe coarda vocală dreaptă, cu trimiterea piesei excizate la examen histopatologic.
Evoluția postoperatorie este favorabilă sub tratament antibiotic (cefuroxim 750 mg x 2/zi, i.v.), antialgic, antiinflamator steroidian și nesteroidian și pansament gastric.
A doua zi postoperatoriu, pacientul prezintă dureri lombare importante, solicitându-se consult de urologie, în urma căruia se evidențiază asocierea de micțiuni incomplete și jet urinar scăzut. La ecografia abdominală se vizualizează ficat steatozic cu două chisturi pe lobul drept, cel mai mare având 56 mm, colecist fără calculi, ambii rinichi cu parenchim păstrat, fără dilatații pielo-caliceale, prostată de 30/30/31 mm, volum de 15 cm3, cu calcificări în ambii lobi, fără adenopatii intraabdominale. Se recomandă recoltare markeri tumorali ai prostatei (PSA și free-PSA).
Pacientul este diagnosticat cu lombosciatică, primind tratament antiinflamator nesteroidian, și este externat.
Cinci luni mai târziu, pacientul se reinternează cu diagnosticul de formațiune tumorală laringiană, carcinom epidermoid spinocelular cheratinizant invaziv G1, pentru care a urmat tratament radioterapeutic 31 de ședințe și două ședințe de polichimioterapie în săptămânile 2 și 4 de radioterapie. Din punct de vedere obiectiv, acesta are dispnee moderată la eforturi medii sau mari, cu stare generală influențată. Constantele hematologice și biochimice sunt în limite normale, cu excepția fosfatazei alcaline, cu valoarea de 121 U/L, a glicemiei la limita superioară a normalului și VSH 45 mm/h.
Reevaluarea ORL include laringoscopie suspendată laser CO2 postchimio- și radioterapie, sub anestezie generală cu intubație orotraheală, practicându‑se rezecția formațiunii tumorale ulcero-infiltrative de la nivelul corzii vocale stângi și a benzii ventriculare, cu trimiterea piesei de biopsie la examenul histopatologic.
Pacientul este afebril, cu evoluție favorabilă sub tratament cu antibiotic (cefuroxim 750 mg x 2/zi, i.v.), antiinflamator steroidian și nesteroidian, antialgic și pansament gastric. Se externează cu simptomatologie ameliorată.
După aproximativ două luni, pacientul revine în clinică cu diagnosticul de insuficiență respiratorie cronică, pentru reevaluare medico-chirurgicală. Acesta prezintă dispnee inspiratorie moderată, disfonie, examenul videofibroscopic evidențiind edem postradic al coroanei laringiene, spațiu respirator mult diminuat și stază salivară.
Se efectuează screeningul preanestezic și preoperator de rutină.
Deoarece spațiul respirator mult diminuat nu mai permite intubația orotraheală, sub anestezie locală, cu analgo-sedare intravenoasă cu xilină 2%, se efectuează traheostomie transistemică la nivel T2-T3, urmată, în același timp operator, după inducția anesteziei generale și a intubației traheale, de laringectomia totală cu faringectomie parțială, evidare ganglionară jugulo-carotidiană și spinală bilaterală și montare de sondă nazo-gastrică.Ca atitudine particulară în acest tip de chirurgie cervicală este intubația traheală directă care se realizează cu sonda de intubație flexo-metalică, armată, de diametru 8-8,5 mm, cu balonaș distal. Se acordă o atenție deosebită, spre a nu introduce sonda într-o bronhie principală, existând riscul de a depăși nivelul carenei și de a ventila un singur plămân, distanța dintre stoma traheală și carenă fiind mică. Se verifică intubația cu ajutorul capnografului, existând riscul de a se putea crea o cale falsă în timpul manevrei de intubație, în special la pacienții supraponderali sau obezi.
Postoperatoriu, pacientul a fost extubat, iar sonda de intubație traheală a fost înlocuită cu o canulă traheală. Se monitorizează pacientul în secția de terapie intensivă timp de aproximativ două săptămâni, până la vindecarea faringelui postfaringectomie parțială, impusă de laringectomia totală.
Nutriția pacientului se face enteral (pe sonda nazo-gastrică) și parenteral. Necesarul caloric a fost adaptat la perioada postoperatorie imediată, ținând cont de patologia supusă chirurgiei (neoplasm avansat). Substraturile urmărite au fost apa (<30 ml/kg), energia din sursă neproteică (aproximativ 25 kcal/kg), glucoza (aproximativ 50% din necesar), lipidele (50% din necesar, constând în special din leucină și omega 3), aminoacizii (arginina) 1,5-2g/kg, sodiu sub 1 mmol/kg.
Postoperatoriu, pacientul este afebril, VSH 30 mm/h, se instituie tratament antibiotic cu cefuroxim (750 mg x 2/zi, i.v.), gentamicină (240 mg/zi, în doză unică) și metronidazol (soluție perfuzabilă 500 mg x 2/zi), tratament antialgic, antiinflamator, protector gastric și profilaxia tromboembolismului pulmonar prin heparină cu greutate moleculară mică. Din punct de vedere obiectiv, dezvoltă edem cervical bilateral, mai accentuat pe dreapta, care în următoarea zi se extinde la nivelul hemifeței drepte, seara pacientul având temperatura de 37,6 ºC. În următoarele două zile se observă celulită cervicală și malară cu edem important de limbă, pacient subfebril, 37-37,6 ºC. Se suprimă drenul aspirativ și se montează dren pasiv. Edemul este moderat (în remisiune), se observă sângerare exteriorizată nazal și bucal, pentru care se practică aspirația de cheaguri de dimensiuni mari de la nivelul rinofaringelui și hipofaringelui și manevre de hemostază locală. Sângerarea se oprește, iar pacientul, afebril, are în continuare o evoluție lent favorabilă.
La o săptămână postoperatoriu, edemul cervico-facial este în remisiune, dar pacientul este febril (38 ºC), prezintă secreții la nivelul stomei traheale și apare dehiscența traheii. Primește tratament cu meropenem (1 g x 3/zi), plus mucolitic, bronhodilatator, calciu, clorură de potasiu, albumină umană și tonicardiac.
Se identifică următoarele analize modificate: hipopotasemie (K=2,9 mmol/L), hipocalcemie (Ca=7,2 mg/dL), hipoproteinemie (proteine totale=5 g/dL), hiperglicemie, VSH 80 mm/h, alterarea probelor hepatice.
Pacientul prezintă edeme importante la nivelul gambelor bilateral (predominant pe dreapta), edem al mâinilor și al antebrațelor. Edemul cervico-facial este în continuare în remisiune.
În următoarele zile se mențin modificările analizelor de laborator menționate anterior (hipopotasemia, hipocalcemia, hipoproteinemia, hiperglicemia), plus GGT=197 U/L și fosfataza alcalină=276 U/L. Pacientul prezintă astenie marcată, tendință la hipotensiune (TA=85/50-90/50 mmHg), este subicteric, cu edemul de la nivelul antebrațelor în remisiune, abdomen destins, cu tranzit intestinal prezent. Se solicită consult cardiologic, care constată doar rare extrasistole atriale bigeminate. Se concluzionează că edemele sunt carențiale.
În a zecea zi postoperatoriu, pacientul este afebril dimineața, dar febril seara (38,2 ºC). Se montează sondă urinară pentru monitorizarea diurezei. În următoarea zi, febra se menține (39 ºC), făcându‑se oxigenoterapie intermitent pe canula de traheostomie și tapotaj toracic.
Starea generală a pacientului este mediocră, acesta fiind astenic, subicteric, cu secreții abundente la nivelul stomei traheale, cu striuri sangvinolente. Din punct de vedere auscultator, pulmonar se identifică raluri bronșice bilateral, în special în baze, pacientul fiind echilibrat hemodinamic și respirator, cu diureză de 3500 ml/zi.
Pacientul continuă să fie febril, cu stare generală nemodificată, edeme în remisiune ușoară, secreții abundente mucopurulente la nivelul stomei traheale, încărcat pulmonar, necesită oxigenoterapie intermitent pe canula traheală, 2 l/min, SpO2=88-89% sub oxigen pe canulă. Este echilibrat hemodinamic, se mențin valorile scăzute ale ionogramei (K=3,2 mmol/L, Cl=97 mmol/L, Ca=7,6 mg/dL, Mg=1,4 (mg/dL), are anemie ușoară, leucopenie, VSH=60 mm/h, albumină=46,64%, alfa1=7,01%, alfa2=19,30%, beta1 și gamma normale.
Tratamentul este completat cu albumină umană, tonicardiac și soluție de aminoacizi și electroliți. Se menține tratamentul antibiotic cu meronem.
Starea generală este ușor ameliorată, edemele cervicale și gambiere în remisiune, diureza de 4700 ml/24 ore, are în continuare secreții mucopurulente stomale, cu evidențierea unui traiect fistulos al peretelui superior.
Se recoltează secreții pentru examenul bacteriologic. Pacientul este afebril, cu stare generală satisfăcătoare, tratat cu meropenem sistemic, iar local cu rifampicină și acid boric. Se mențin oxigenoterapia intermitentă și manevrele de tapotaj toracic.
În următoarea seară, pacientul prezintă cianoză periorală și a extremităților, brusc instalată, tahipnee, SpO2=40%, hipotermie, tahicardie, urmate de sângerare importantă la nivelul canulei traheale și peristomal. Se practică hemostaza chirurgicală sub anestezie generală cu intubație traheală. Evoluția este favorabilă, la trezire scorul Aldrete fiind 10 puncte. Se transportă pacientul în secția de terapie intensivă și se inițiază tratament pe suport ventilator CPAP-ASB.
După două zile, suportul ventilator se suspendă și se administrează oxigen 2 l/min pe canula traheală. Pacientul este echilibrat hemodinamic și respirator, subfebril seara și dimineața. În următoarea săptămână primește tratament cu amoxicilină/acid clavulanic, aminoplasmal și este reechilibrat hidroelectrolitic, dar pacientul este în continuare febril, cu stare generală alterată, oxigenoterapie continuă, SpO2=94% cu O2 2 l/min pe canulă, prezentând în continuare secreții mucopurulente la nivelul stomei traheale.
Rezultatul examenului bacteriologic al secrețiilor recoltate indică Pseudomonas aeruginosa și levuri prezente în secreția traheală, bacteria fiind sensibilă la ceftazidime, ciprofloxacină, gentamicină, levofloxacină, norfloxacină, tobramicină; intermediar, sensibilă la ceftriaxonă și rezistentă la augmentin, azitromicină, cefuroxim, cloramfenicol și clindamicină.
În următoarele zile, prin traiectul fistulos se exteriorizează secreții abundente mucopurulente, fetide, galben-verzui. Pacientul primește ciprofloxacină și gentamicină pentru 17 zile. Timp de două săptămâni starea generală este mediocră, se poate mobiliza singur, este echilibrat hemodinamic și respirator, respiră spontan, eficient pe canula traheală, fără a necesita suplimentare de O2, SpO2= 92%, are VSH 130 mm/h, fibrinogen 512 mg/dl, proteina C reactivă 12 mg/dl. Pacientul prezintă în continuare traiect fistulos cu exteriorizare de secreții seromucoase abundente, fără remitere la tratament sistemic și local (acid boric și rifampicină).
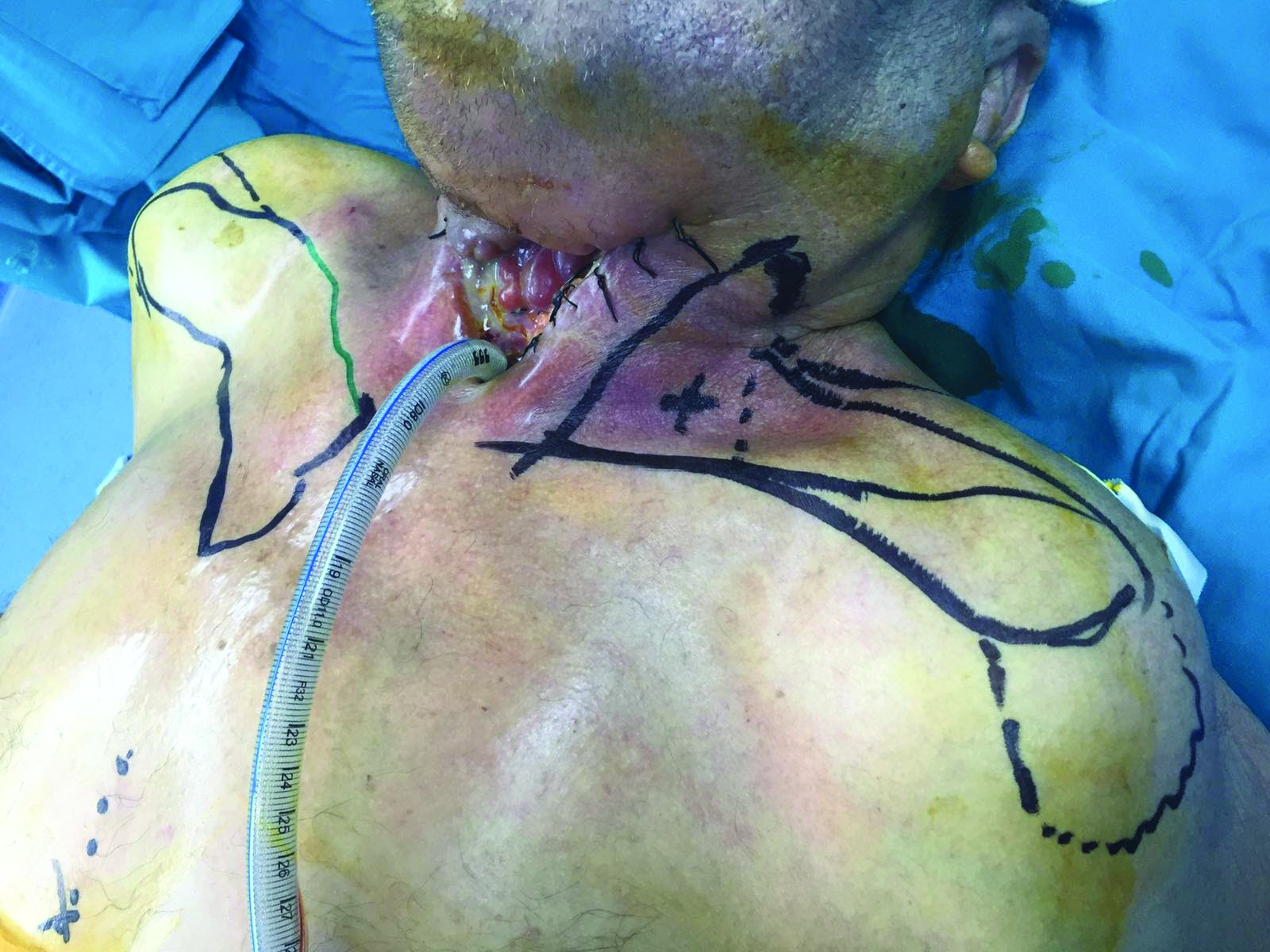
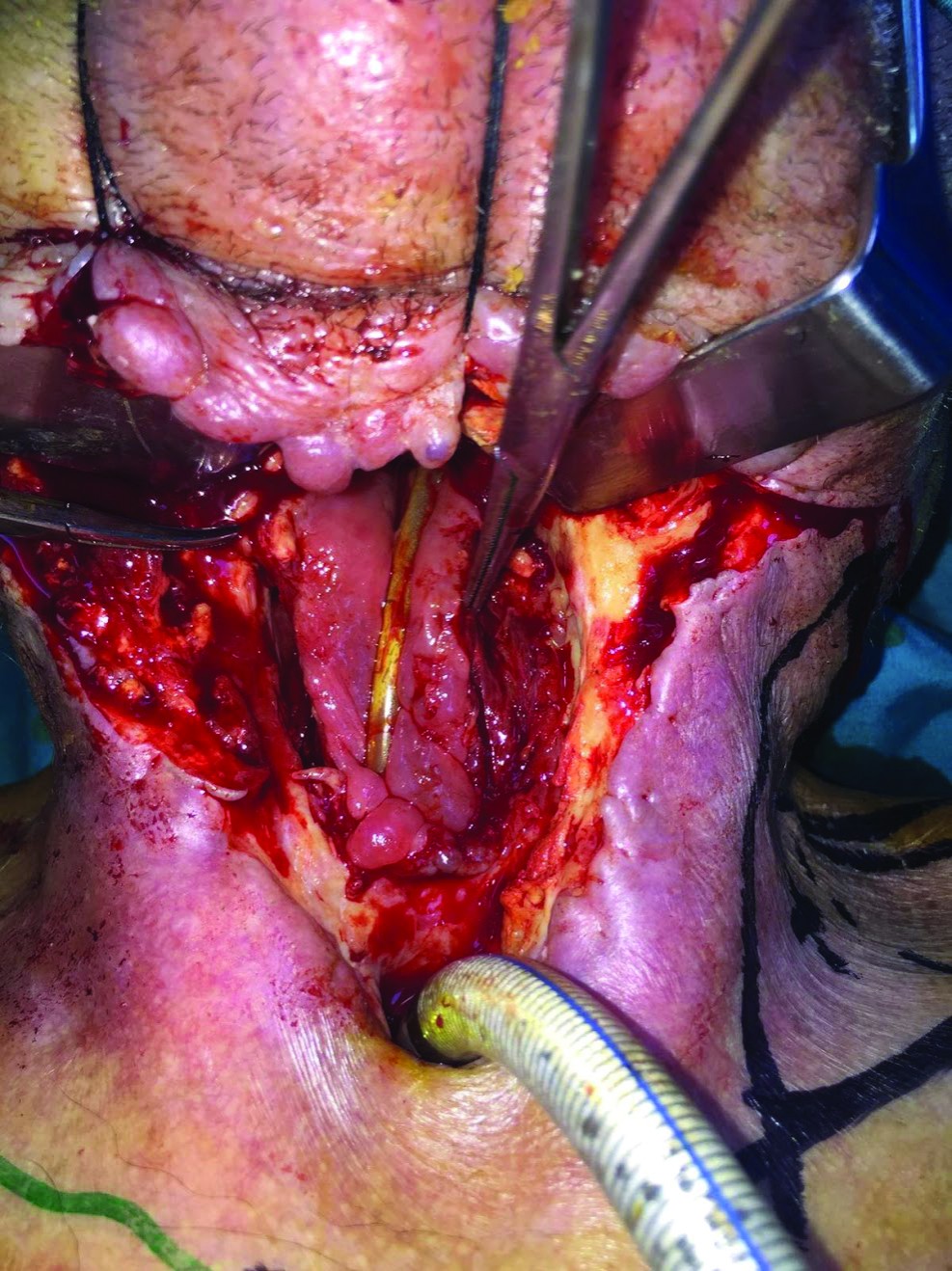
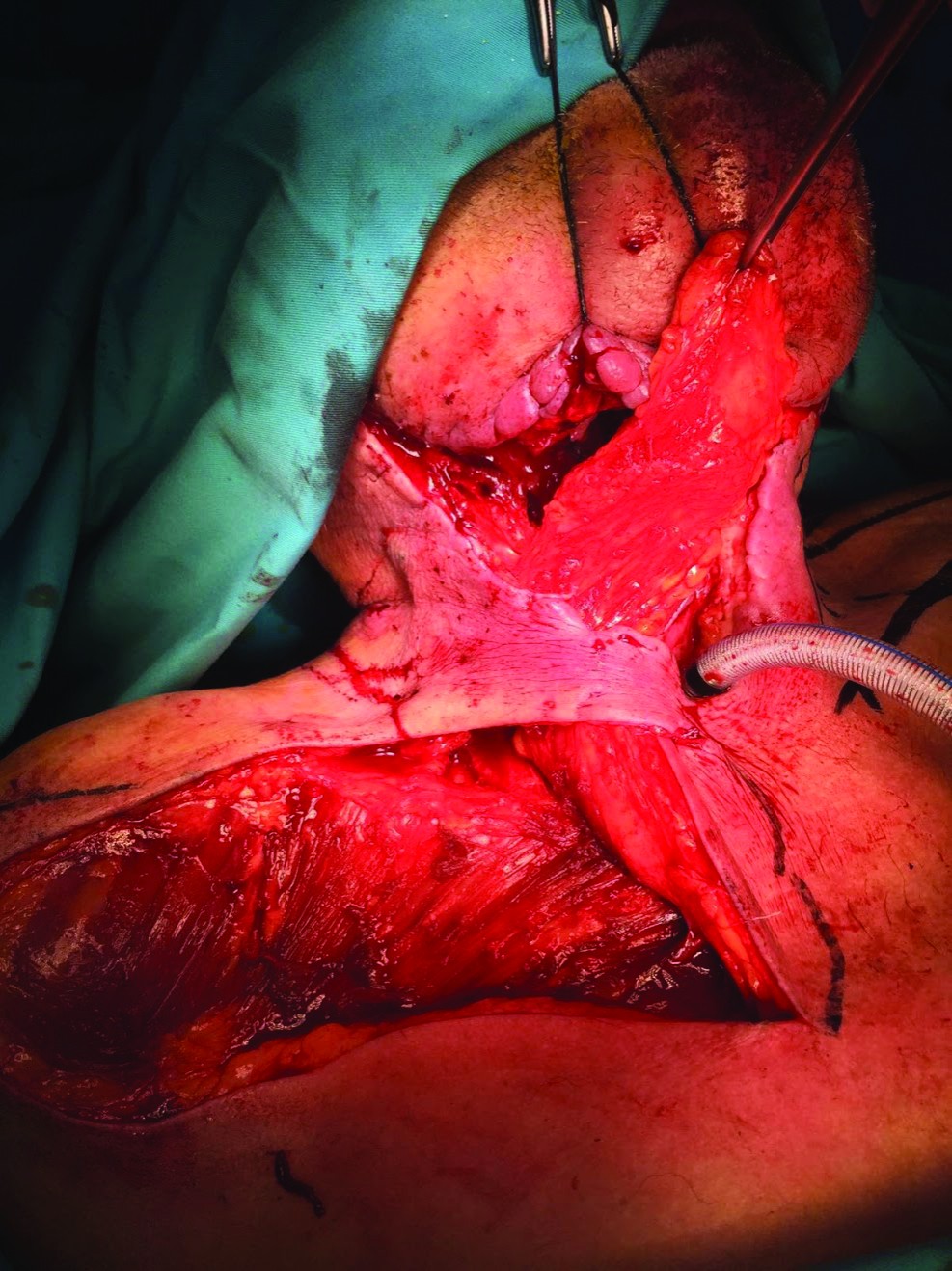
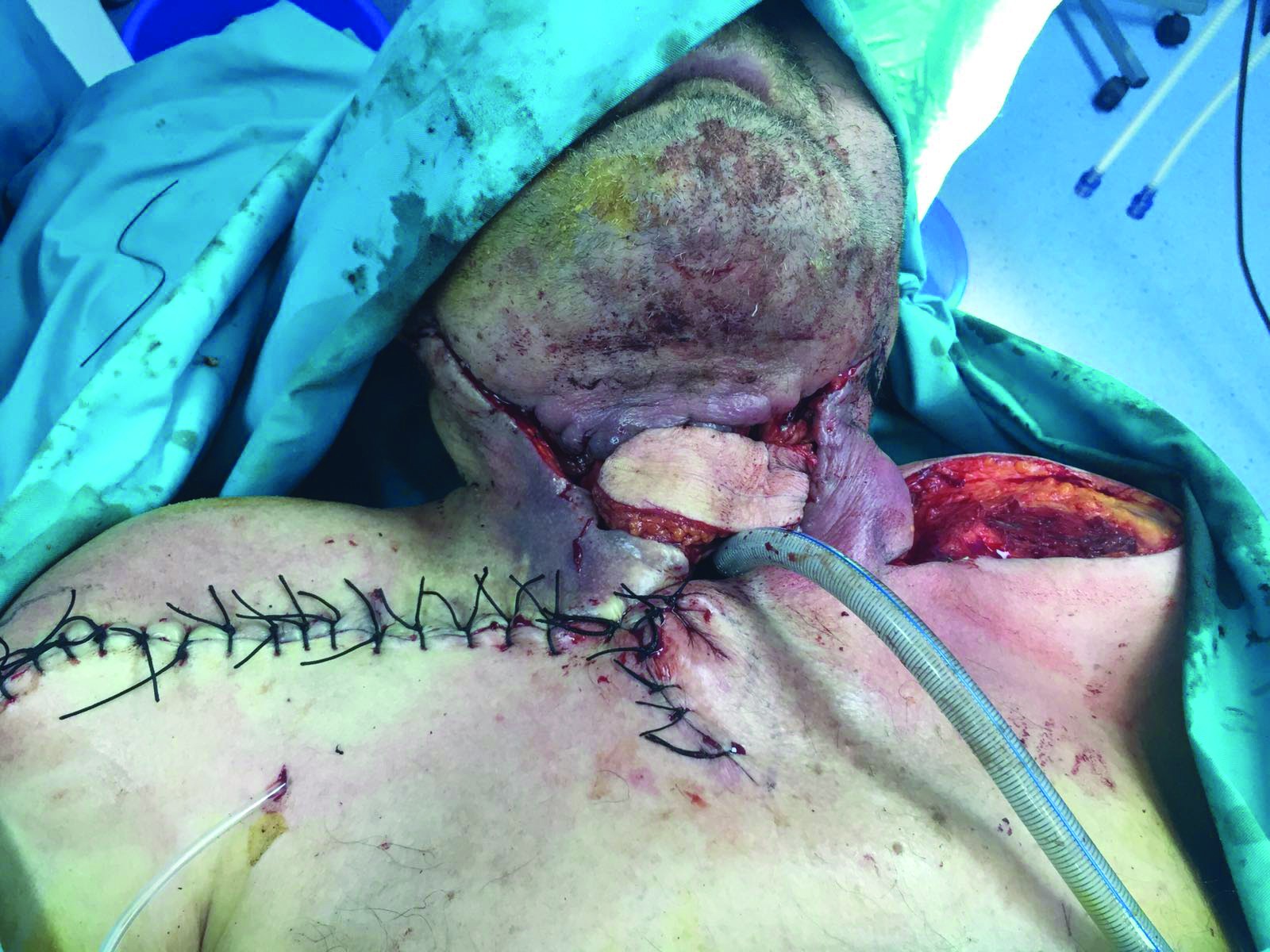
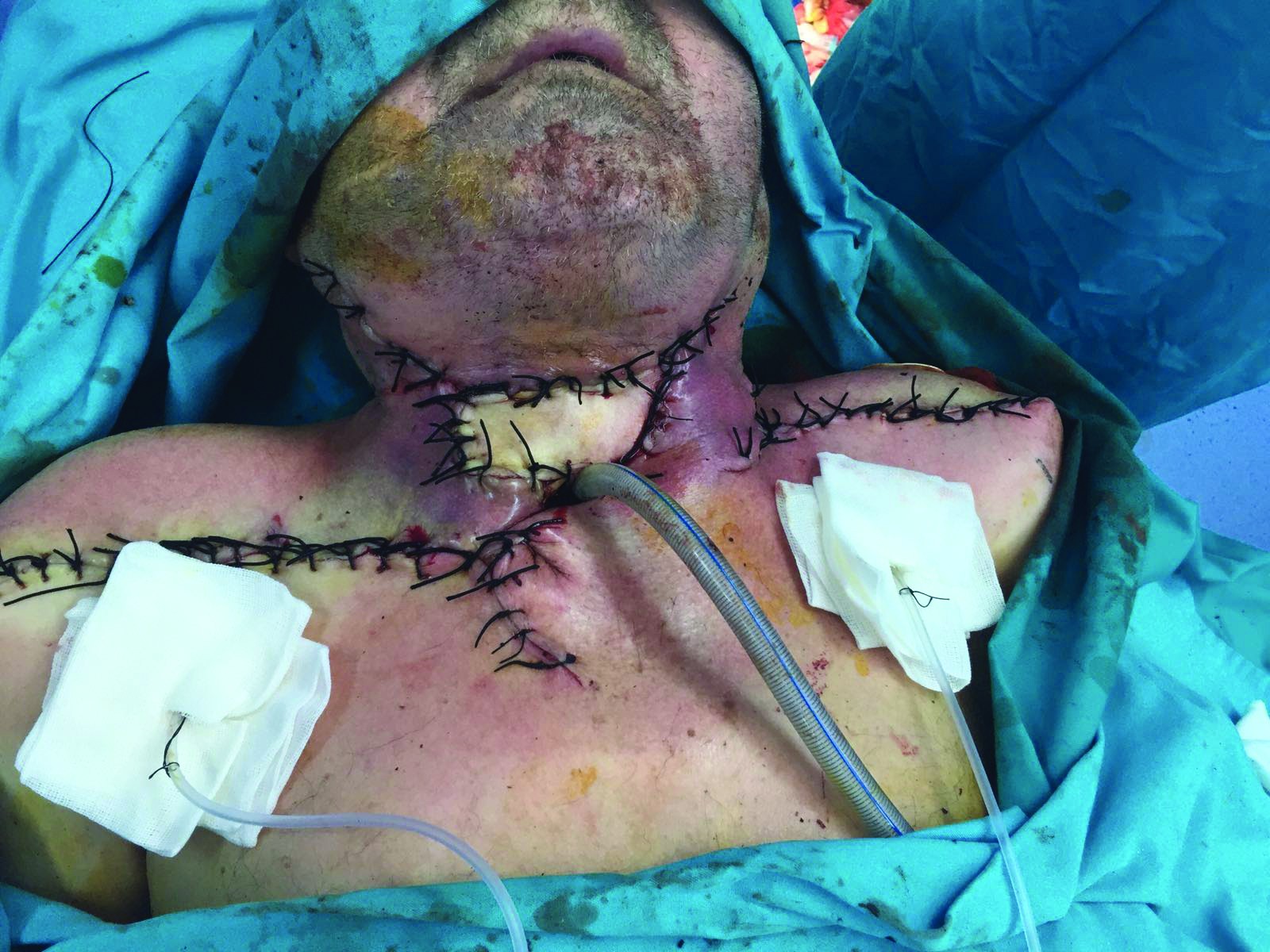
Rezolvarea traiectului fistulos – închiderea fistulei faringo-cutanate – se realizează sub anestezie generală cu intubație traheală. Soluția reconstructivă adoptată este dată de asocierea a două lambouri locoregionale: lambou deltopectoral de partea dreaptă și supraclavicular stâng (figura 1), cu montare tub de dren aspirativ (figura 2). Lamboul deltopectoral drept este rotat cu tegumentul către tubul faringian (figura 3) și ajută la reconstrucția peretelui anterior al tubului faringian, fără elemente de tensiune la nivelul suturilor. Lamboul supraclavicular stâng (figura 4) este utilizat pentru reconstrucția defectului tegumentar de la nivelul regiunii cervicale anterioare (figura 5). Evoluția este lent favorabilă, cu toaletă zilnică cu betadină, alcool și schimbare de canulă traheală. Se decide însă menținerea sondei nazo-gastrice de alimentare, deoarece s-au observat noi traiecte fistuloase cu exteriorizare de secreții. Evoluție lent favorabilă, cu normalizarea analizelor și cu îmbunătățirea stării generale, fiind externat după o săptămână.
Se reinternează apoi pentru fistulă faringo-traheală (traiect fistulos faringo-traheal cu deschidere suprastomală, la nivelul căruia se exteriorizează secreții mucopurulente). Pacientul este purtător de sondă nazo-gastrică. La internare, stare generală bună, afebril, conștient, cooperant, orientat temporo-spațial, echilibrat hemodinamic și respirator. Are tratament antibiotic cu meronem, 1 g la 8 ore.
După zece zile de internare se realizează, sub anestezie generală cu intubație traheală, faringografia cu lambou supraclavicular drept, cu închiderea traiectului fistulos și ajustarea stomei traheale, cu menținerea alimentației pe sonda nazo-gastrică.
În timpul internării în secția de terapie intensivă, lamboul a fost supravegheat permanent, pentru a nu apărea vasoconstricție datorată durerii, hipovolemiei, hipotensiunii, frigului, care puteau periclita lamboul. Monitorizarea lamboului se făcea din oră în oră, observând culoarea, pulsul arterial și temperatura. Analgezia postoperatorie s-a realizat cu antiinflamatoare nesteroidiene, deoarece aveam siguranța unei bune hemostaze chirurgicale.
Pacientul prezintă în continuare traiect fistulos de minime dimensiuni cu exteriorizare de secreții seromucoase fără remitere totală la tratamentul medicamentos antibiotic și local cu acid boric și rifampicină. Evoluția a fost lent favorabilă cu toaleta zilnică cu betadină, alcool, schimbarea canulei traheale, permițând externarea pacientului cu stare generală bună.
Discuții
În intervențiile chirurgicale la nivelul capului și gâtului, o complicație importantă este cea infecțioasă(9). Infecțiile postoperatorii din chirurgia neoplazică a capului și gâtului au o incidență de aproximativ 30-80%, dacă nu se administrează antibiotic preoperatoriu(10). Dacă se administrează antibiotic, incidența infecțiilor scade la 40%(10). Complicațiile acestora sunt nenumărate – de la aspectul estetic până la vindecarea tardivă sau chiar deces(10). Una dintre cele mai importante consecințe ale acesteia este vindecarea tardivă a țesutului și, prin urmare, și întârzierea terapiei adjuvante, care poate influența supraviețuirea(9).Un aspect important în prevenirea infecțiilor este evaluarea riscului, aceasta putând fi realizată prin stabilirea clasei de contaminare Altemeier, a scorului ASA sau aprecierea duratei intervenției chirurgicale, în timp ce alte studii nu au găsit nicio asociere între durata intervenției chirurgicale, scorul ASA și riscul de infecție(10).
Unele studii au identificat o corelație între nivelul scăzut al albuminei și complicațiile postoperatorii(9). Nivel scăzut a fost identificat și în cazul prezentat. Deosebit de importantă în asemenea situații este și nutriția pacientului(11).
Profilaxia prin antibiotice poate fi dificilă, ținând cont de multitudinea de specii care ar trebui acoperite(10). Administrarea profilactică de antibiotice preoperatoriu, pe o perioadă scurtă, s-a observat a fi la fel de eficientă ca și cea de durată mai lungă, fiind de preferat folosirea unei combinații de agenți antimicrobieni contra bacteriilor aerobe, anaerobe și a bacteriilor Gram-negative(12). S-a observat că apariția infecțiilor poate fi influențată de durata intervenției chirurgicale, fiind sugerată necesitatea repetării dozei de antibiotic în timpul operației(9). Cu toate acestea, nu trebuie exagerat, conform unui studiu fiind apreciat că pentru 61,8% dintre pacienții cu intervenții chirurgicale în această zonă au fost prescrise mai multe antibiotice decât ar fi fost recomandat de ghidurile de specialitate(13).
Unele studii au găsit o corelație între riscul de infecție și sexul masculin, spitalizări anterioare sau chimioterapie, localizarea la nivelul hipofaringelui și stomă postlaringectomie(10). De asemenea, și pacientul prezentat de noi avea numeroase internări, era de sex masculin și avea mai multe comorbidități și factori de risc, precum hipertensiunea, consumul de alcool și de tutun, obezitate, bronhopneumopatie obstructivă cronică.
Alt factor de risc identificat de unele cercetări în astfel de cazuri a fost reprezentat de traheostoma postlaringectomie, aceasta realizând o importantă cale de comunicare cu flora microbiană de la exterior(10), reprezentând și un factor favorizant în menținerea infecțiilor(9).
De asemenea, prognosticul pacienților cu intervenții chirurgicale otorinolaringologice majore poate fi influențat de durata anesteziei, unele studii menționând că o anestezie de peste 8 ore poate fi factor predictor independent în apariția complicațiilor(14).
Anestezia generală practicată pentru intervenții chirurgicale endolaringiene cu laser CO2 prezintă anumite particularități și precauții. Deoarece spațiul respirator este împărțit între anestezist și chirurg (prin spațiul glotic trecând și sonda de intubație orotraheală, și tubul de laringoscopie pentru laser CO2), sonda de intubație trebuie să fie flexometalică, subdimensionată și ignifugată, pentru a evita riscul de explozie endolaringiană. De asemenea, sonda de intubație trebuie să fie prevăzută în capătul distal, endotraheal, cu balonaș gonflabil, pentru a evita alunecarea sângelui sau a secrețiilor endotraheal, evitând astfel aspirația.
Amestecul de gaze anestezice este format din aer și oxigen în raport de 2 la 1, cu flux mic, 1,5-2 l/min, la care se adaugă anestezicul volatil. O altă particularitate importantă în anestezia pentru chirurgia cervicală endolaringiană este necesitatea unei bune relaxări musculare a pacientului și menținerea extremității cefalice în poziție de hiperextensie, poziție specifică, uneori greu de obținut din cauza conformației anatomice, cum ar fi gât scurt, rigid sau obezitate.
În cursul fiecărei internări, pacientul a necesitat anestezie generală balansată cu intubație orotraheală pentru microlaringoscopie cu laser CO2. Acest tip de chirurgie implică folosirea sondelor microlaringiene de 5-6 mm diametru, prevăzute cu balonaș distal, care are rolul de a împiedica scurgerea, respectiv aspirația sângelui sau a detritusurilor chirurgicale în trahee. Balonașul se umflă cu aer la volum mare, dar presiune mică. Sonda de intubație fiind de diametru mult inferior diametrului intern al traheii, va produce o presiune de inflație mare în cursul ventilației, dar distal de sondă, iar presiunea în căile respiratorii va fi scăzută. Sonda de intubație trebuie să fie ignifugată, pentru a evita riscul de a lua foc(15).
În perioada postoperatorie imediată, pacientul prezintă risc ridicat de edem al căii respiratorii, manifestat prin stridor, de aceea este monitorizat permanent în secția de terapie intensivă.
Se folosesc opioizi cu durată scurtă de acțiune, se realizează o foarte bună relaxare musculară (la acest pacient am folosit curarizarea cu rocuroniu și antagonizare cu neostigmină sau sugammadex, am procedat la anestezia topică a laringelui, înainte de intubație, cu spray de lidocaină, evitând riscul de laringospasm). Analgezia postoperatorie am asigurat-o cu paracetamol sau antiinflamatoare nesteroidiene i.v.
Concluzii
La pacienții cu cancer în sfera otorinolaringologică au fost observate mai multe caracteristici, precum prezența unor factori de risc cum ar fi vârsta, sexul masculin, fumatul și consumul de alcool. Apariția complicațiilor pe parcursul tratamentului poate fi influențată și de comorbiditățile prezente, în cazul pacientului fiind obezitatea, hipertensiunea arterială, hiperglicemia și bronhopneumopatia obstructivă cronică neglijate terapeutic.Abordarea unui astfel de pacient este complexă, de la evaluarea sa inițială până la măsurile de menținere a unei bune igiene a cavității bucale. Un aspect foarte important în evitarea infecțiilor este faptul că prezența acestora poate întârzia vindecarea țesuturilor și, prin urmare, și începerea tratamentului adjuvant. Colaborarea între chirurg, anestezist și microbiolog în cazul unei infecții este esențială în evoluția pacientului.
Particularitatea unui astfel de caz este dată și de procedurile anestezice și de precauțiile care trebuie avute în vedere.
Bibliografie
- De Cassia Braga Ribeiro K, Kowalski LP, Latorre M. Perioperative Complications, Comorbidities, and Survival in Oral or Oropharyngeal Cancer. Arch Otolaryngol Neck Surg. 2003;129(2):219-228.
- McBride P, Olsen CM, Green AC. Tobacco smoking and cutaneous squamous cell carcinoma: a 16-year longitudinal population-based study. Cancer Epidemiol Biomarkers Prev. Europe PMC Funders. 2011;20(8):1778-83.
- Udeabor SE, Rana M, Wegener G, et al. Squamous cell carcinoma of the oral cavity and the oropharynx in patients less than 40 years of age: a 20-year analysis. Head Neck Oncol. 2012;4(1):28.
- Wolters U, Wolf T, Stützer H, Schröder T. ASA classification and perioperative variables as predictors of postoperative outcome. Br J Anaesth. 1996;77(2):217-22.
- Reid BC, Alberg AJ, Klassen AC, et al. The American Society of Anesthesiologists’ class as a comorbidity index in a cohort of head and neck cancer surgical patients. Head Neck. 2001;23(11):985-94.
- de Melo GM, de Cassia Braga Ribeiro K, Kowalski LP, Deheinzelin D. Risk factors for postoperative complications in oral cancer and their prognostic implications. Arch Otolaryngol Head Neck Surg. 2001;127(7):828-33.
- Piccirillo JF. Importance of Comorbidity in Head and Neck Cancer. Laryngoscope. 2000;110(4):593-602.
- Lee DH, Kim SY, Nam SY, et al. Risk factors of surgical site infection in patients undergoing major oncological surgery for head and neck cancer. Oral Oncol. 2011;47(6):528-31.
- Chaukar DA, Deshmukh AD, Majeed T, et al. Factors affecting wound complications in head and neck surgery: A prospective study. Indian J Med Paediatr Oncol. Wolters Kluwer -- Medknow Publications. 2013;34(4):247-51.
- Penel N, Fournier C, Lefebvred D, Lefebvre J-L. Multivariate analysis of risk factors for wound infection in head and neck squamous cell carcinoma surgery with opening of mucosa. Study of 260 surgical procedures. Oral Oncol Extra. Elsevier. 2005;41(3):35-44.
- Langouche L, Casaer M, Coudyzer W, et al. Impact of early parenteral nutrition on muscle and adipose tissue compartments during critical illness. Crit Care. BioMed Central. 2013;17(Suppl 2):P253.
- Simo R, French G. The use of prophylactic antibiotics in head and neck oncological surgery. Curr Opin Otolaryngol Head Neck Surg. 2006;14(2):55-61.
- Landes G, Harris PG, Lemaine V, et al. Prevention of surgical site infection and appropriateness of antibiotic prescribing habits in plastic surgery. J Plast Reconstr Aesthetic Surg. 2008;61(11):1347-56.
- Farwell DG, Reilly DF, Weymuller EA, et al. Predictors of perioperative complications in head and neck patients. Arch Otolaryngol Head Neck Surg. 2002;128(5):505-11.
- Marik PE. Evidence-Based Critical Care. Third Edit. Springer. 2015. 503-504, 506-507.
Articole din ediţiile anterioare
Vaccin pentru prevenirea şi tratarea infecţiilor produse de Pseudomonas aeruginosa
Pseudomonas aeruginosa poate fi implicată în numeroase patologii (de la pneumonie asociată ventilaţiei la infecţia leziunilor apărute în urma arsur...
Considerente particulare ale anesteziei în urgenţele patologiei cervicale la consumatorii de droguri infectaţi cu HIV
Infecția cu virusul imunodeficienței umane (HIV) rămâne o importantă problemă de sănătate publică.
Microcalorimetria – o metodă cu potenţial în diagnosticul infecţiilor ortopedice
Microcalorimetry – a promising method for the diagnosis of orthopedic infections Suggested citation for this article: Popa MG, Panti Z, Nica M, et...