In this article, we want to clarify the role that the clinical pharmacist has in the medical team. The clinical pharmacy specialization is a modern specialty which is difficult to implement in our country, due to poor legislation. In the hospital accreditation standards, the clinical pharmacist is mentioned as being part of the palliative care medical team, the medication monitoring team. The clinical pharmacist analyzes the treatment plan in order to optimize the medication that the patient receives. The analyzed pharmacotherapy belongs to a case from ”St. Mary” Clinical Pediatric Emergency Hospital Iaşi, the selection of the case being done according to the current legislation regarding the protection of personal information. The analysis shows the evaluation of the treatment efficiency, therapy safety, pain pharmacotherapy and adherence to the treatment. The role of the clinical pharmacist is shown in each stage of the patient’s stay in the hospital, highlighting the key points in which the pharmacist can optimize the medical act.
Rolul farmacistului clinician ca membru al echipei medicale în serviciile de pediatrie
The role of clinician pharmacist as a member of the medical team in pediatric services
First published: 27 noiembrie 2018
Editorial Group: MEDICHUB MEDIA
DOI: 10.26416/Pedi.51.3.2018.2075
Abstract
Rezumat
În prezenta lucrare, dorim să identificăm rolul farmacistului în echipa medicală. Specialitatea de farmacie clinică este una modernă, care a întâmpinat dificultăţi în implementarea completă în ţara noastră, din cauza legislaţiei lacunare. În standardele de acreditare a spitalelor, farmacistul clinician se regăseşte menţionat, făcând parte din echipa de îngrijiri paliative, de monitorizare a medicaţiei. În baza atribuţiilor pe care le are, farmacistul clinician analizează schemele de tratament în scopul optimizării medicaţiei pe care o primeşte pacientul. Analiza farmacoterapiei se realizează pentru un caz internat la Spitalul Clinic de Urgenţă Pentru Copii „Sf. Maria” din Iaşi, selecţia fişei de observaţie efectuându-se în acord cu legislaţia în vigoare cu privire la protecţia datelor cu caracter personal. În analiză se are în vedere evaluarea eficacităţii tratamentului, a siguranţei terapiei, a farmacoterapiei durerii şi a aderenţei la tratament. Rolul farmacistului clinician va fi subliniat în fiecare etapă a internării pacientului, evidenţiindu-se punctele-cheie în care acesta poate interveni pentru a îmbunătăţi actul medical.
Introducere
Specialitatea de farmacie clinică este o specialitate modernă, care, din cauza legislaţiei lacunare, a întâmpinat dificultăţi în implementarea completă în ţara noastră. Cu toate acestea, farmacistul clinician se regăseşte menţionat în standardele de acreditare a spitalelor ca făcând parte din echipa pluridisciplinară de îngrijiri paliative, echipa de monitorizare a medicaţiei pe secţie şi a medicaţiei din studiile clinice(1).
Conform nivelului de pregătire în baza studiilor universitare de licenţă, protocoalele de lucru în secţiile clinice prezintă anumite limitări pentru farmacist. Având în vedere implementarea defectuoasă a specialităţii de farmacie clinică în România, în prezentul raport prezentăm detaliat o serie de activităţi pe care le poate exercita farmacistul clinician în echipa de lucru, în acord cu nivelul de competenţă rezultat din traseul de pregătire postuniversitară în specialitate(2,3):
-
analiza schemei de tratament iniţiate în spital pentru patologia care reprezintă motivul internării, analiza schemei/schemelor de tratament pentru patologiile asociate ale pacientului;
-
identificarea şi semnalarea erorilor (erori de prescripţie: ştiinţifice, tehnice, de utilizare a medicamentului de către pacient);
-
verificarea coerenţei tratamentului;
-
identificarea incompatibilităţilor medicamentoase – în seringă/în flaconul de perfuzie (degradarea unui medicament în prezenţa altuia; disocierea medicamentelor, dependentă de pH; formarea de complecşi inactivi/activi cu potenţial farmacodinamic nou sau farmacotoxicologic);
-
identificarea şi semnalarea interacţiunilor medicamentoase cu semnificaţie clinică medicament-alimente/băuturi alcoolice/tutun: influenţa absorbţiei unui medicament în prezenţa alimentelor/băuturilor alcoolice; modificări structurale ale unui medicament în prezenţa alimentelor/băuturilor alcoolice/tutunului, fenomene de inducţie şi inhibiţie enzimatică;
-
identificarea şi semnalarea interacţiunilor medicamentoase cu semnificaţie clinică medicament-medicament din schemele de tratament: optimizarea schemelor de tratament (eficientizare în ceea ce priveşte ritmul, doza, concentraţia, modul de administrare, cronofarmacologia);
-
identificarea şi semnalarea interacţiunilor cu mecanism farmacocinetic şi farmacodinamic:
-
balanţa beneficiu-risc/beneficiu-cost;
-
analiza interacţiunilor identificate împreună cu echipa de lucru;
-
propunerea de substituire a medicamentelor în comun acord cu echipa de lucru;
-
-
identificarea şi semnalarea influenţei semnificative a medicamentelor asupra unor parametri de laborator;
-
identificarea şi semnalarea exacerbării reacţiilor adverse cunoscute sau a unor simptome neaşteptate rezultate în urma administrării medicamentelor prescrise de către medicul prescriptor, corelate sau nu cu patologiile existente ale pacientului.
De asemenea, amintim faptul că farmacistul clinician nu are competenţa de a formula un diagnostic şi nu poate substitui cu de la sine putere un medicament sau mai multe din schema terapeutică.
Farmacistul clinician poate exercita activităţile medicale din domeniul specialităţii, cu respectarea limitelor de competenţă corespunzătoare.
În baza acestor activităţi şi în acord cu literatura de specialitate(4), intenţionăm să analizăm schemele de tratament incluse într-o foaie de observaţie pentru a identifica şi delimita atribuţiile şi limitările farmacistului în echipa de colaborare medicală.
Analiza farmacoterapiei va fi prezentată pentru un caz internat la Spitalul Clinic de Urgenţă Pentru Copii „Sf. Maria”, Iaşi (2018). Selecţia fişei de observaţie a fost efectuată în acord cu legislaţia în vigoare în ceea ce priveşte protecţia datelor cu caracter personal. Dreptul de permisiune obţinut este pentru prezentare de caz, cu limitările aferente.
În analiză se au în vedere:
-
Evaluarea eficacităţii tratamentului prin compararea rezultatelor din fişa de observaţie a pacientului.
-
Evaluarea siguranţei terapiei prin identificarea reacţiilor adverse care însoţesc tratamentul chirurgical, analiza polipatologiei şi a polimedicaţiei, acolo unde este cazul.
-
Evaluarea farmacoterapiei durerii.
-
Evaluarea aderenţei la tratament şi a consilierii pacientului de către profesioniştii în domeniu, dileme etice întâlnite.
Pentru a identifica posibilul rol al farmacistului în echipa medicală, vom prezenta circuitul pacientului din momentul adresării la spital în unitatea de primire urgenţe şi până la externare. O astfel de descriere este necesară, deoarece, frecvent, pe parcursul circuitului, pacientul primeşte şi tratament medicamentos.
Am constatat următoarele posibilităţi:
-
tratament medicamentos prin automedicaţie sau cu recomandarea specialistului în servicii medicale (domiciliu);
-
tratament pe parcursul transportului cu ambulanţa;
-
tratament în Unitatea de Primire Urgenţe (UPU);
-
tratament medicamentos în secţia unde este internat.
Cazul clinic va fi prezentat în sinteză, din perspectiva farmacistului, limitându-ne la informaţiile care fac posibilă analiza schemei de tratament.
Prezentare de caz
a. Unitatea de Primire Urgenţe
-
Pacient de sex masculin în vârstă de 17 ani (din mediul rural), de 81 kg, care s-a deplasat de la domiciliu până la spital prin mijloace proprii.
Motivele prezentării: dureri abdominale, vărsături, temperatură de 37,1ºC (stare subfebrilă).
Anamneza efectuată la ora 16:00 indică următoarele: torsiune de testicul (operat), orhiepididimită în antecedente. Pacientul acuză de patru zile durere în fosa iliacă dreaptă, în ziua prezentării menţionează că a avut o vărsătură, neagă diareea şi greaţa. Este alergic la medicamente, dar nu poate preciza substanţa. La domiciliu a primit No-Spa® (clorhidrat de drotaverină) o tabletă, Antinevralgic® o tabletă, între orele 10:00 şi 11:00.
Sinteză: dureri abdominale, o vărsătură, pacient subfebril.
Examenul general: pacientul este în stare generală normală, fără antecedente neuropsihiatrice, cu tegumente normal colorate, abdomen sensibil la palpare, durere în fosa iliacă dreaptă, reacţie de apărare musculară, vărsături, senzaţie de greaţă.
Diagnostic (la internare): apendicită nespecificată.
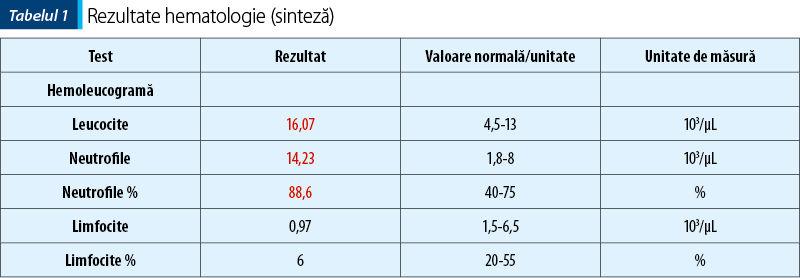
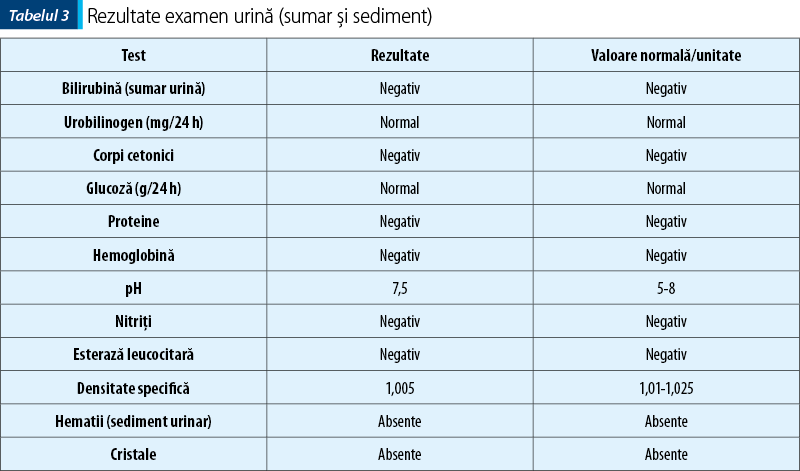
Recomandări: analize de laborator (hematologie, biochimie serică, examen urină – sumar şi sediment), ecografie abdomino-pelviană.
Rezultatele investigaţiilor se regăsesc în tabelele 1, 2 şi 3.

Ecografie abdomino-pelviană: „lichid liber în cavitatea peritoneală cu grosime de 1 cm în fosa iliacă dreaptă şi 2,2 cm în fosa iliacă stângă. Apendice cu perete edemaţiat, cu grosime de 0,8 cm. Nu se vizualizează coprolit. Grăsimea peritoneală cu aspect hiperecogen difuz. Anse intestinale cu peristaltica prezentă. Ficat, colecist, venă portă, pancreas, rinichi drept-stâng şi splină cu aspecte normale”.
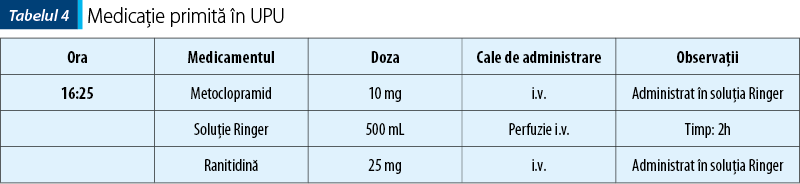
Prin acces venos periferic, primeşte tratamentul indicat în tabelul 4.
Pacientul este în stare staţionară şi acceptă transferul către secţia de chirurgie infantilă la ora 18:40.
b. Secţia chirurgicală
Diagnostic la internare: apendicită acută (apendicită nespecificată).
Diagnostic la 72 de ore: apendicită acută flegmonoasă retrocecală, cu reacţie peritoneală.
Motivele internării: sindrom dureros abdominal, dureri abdominale difuze.
Istoric: pacient de sex masculin, în vârstă de 17 ani, fără antecedente personale patologice, se prezintă în serviciul UPU cu dureri abdominale difuze, debutul acestora fiind în urmă cu patru zile. Intensitatea durerilor este în creştere. Pacientul se internează în clinică pentru control clinico-biologic şi imagistic şi conduită terapeutică de specialitate.
Anamneză: antecedente heredo-familiale şi personale nesemnificative.
Examen clinic general: stare generală bună, stare de nutriţie bună, stare de conştienţă păstrată, tegumente şi mucoase normal colorate, fanere normal implantate, ţesut conjunctiv adipos normal reprezentat, sistem ganglionar superficial nepalpabil, sistem muscular normoton, sistem osteoarticular aparent integru.
Aparat respirator: torace normal conformat, murmur vezicular bilateral; auscultatoriu, murmur vezicular bilateral.
Aparat cardiovascular: şoc apexian spaţiul V intercostal pe linia medio-claviculară stângă, zgomote cardiace ritmice, aparent fără suflu.
Aparat digestiv: abdomen sensibil la palpare, durere în fosa iliacă dreaptă, reacţie de apărare musculară, vărsătură, senzaţie de greaţă.
Ficat, căi biliare şi splină: în limite normale.
Aparatul urogenital: micţiuni fiziologice, loje renale nedureroase.
Sistem nervos endocrin şi organe de simţ: normal reprezentate, fără semne de iritaţie meningeală.
Din fişa de examen preanestezic (chestionar completat de părinte, privind acordul pentru intervenţia chirurgicală) reies următoarele:
Antecedente personale medicale: neagă alergia medicamentoasă, naşterea a fost pe cale naturală, la nivelul aparatului respirator, rareori infecţii respiratorii superioare.
Antecedente personale chirurgicale: se menţionează o anestezie generală pentru torsiune de testicul.
Antecedentele familiale nesemnificative.
În urma acestui chestionar, medicul anestezist consideră pacientul apt pentru a fi supus intervenţiei chirurgicale.
Examen local: la inspecţie, se observă abdomen normal conformat, mobil cu mişcările respiratorii. Palparea decelează sensibilitate dureroasă în epigastru şi în fosa iliacă dreaptă. Semnul Blumberg pozitiv. Tranzit intestinal prezent, semiconsistent. Uşoare semne de meteorism abdominal.
Protocol de anestezie: Anestezie generală cu intubaţie oro-traheală + sevofluran 2% (tabelul 5).

Protocol operator: se efectuează apendicectomie cu bont liber, liza aderenţelor peritoneale.
Evoluţie postoperatorie:
-
Ziua 1: ziua procedurii chirurgicale.
-
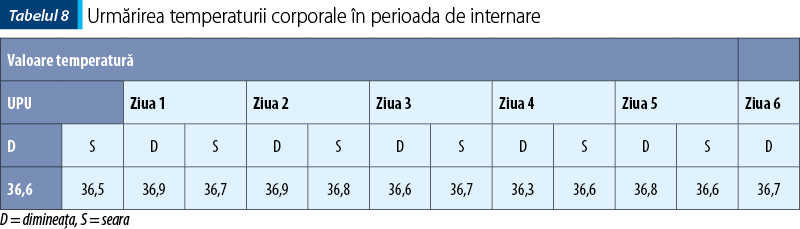
Ziua 2: stare generală relativ bună, afebrilă. Plagă operatorie curată, pansament curat. Tranzit intestinal prezent pentru gaze, durere locală prezentă.
-
Ziua 4: stare generală bună, afebrilă. Evoluţie favorabilă, tranzit intestinal reluat pentru materii fecale, durere locală prezentă.
-
Ziua 6: evoluţie favorabilă.
Diagnostic la externare: apendicită acută flegmonoasă, retrocecală, cu reacţie peritoneală operată. Diagnostic secundar: neutrofilie.
Primeşte următoarele recomandări:
-
Pansament la două zile la medicul de familie.
-
Scoaterea firului de sutură intradermic la 10 zile.
-
Revine de urgenţă în caz de febră, dureri abdominale, vărsături.
-
Evită timp de o lună efortul fizic, băuturile acidulate şi alimentele cu potenţial fermentativ.
Analiza farmacoterapiei
Pacient în vârstă de 17 ani, greutatea de 81 kg.
Circuitul pacientului a fost următorul: deplasarea de la domiciliu către UPU, Spitalul Clinic de Pediatrie „Sf. Maria”, Iaşi, transfer către secţia chirurgicală.
Din foaia de observaţie reiese că în ziua prezentării pacientul a primit Antinevralgic® (combinaţie de acid acetilsalicilic, paracetamol şi cafeină) o tabletă şi No-Spa® (clorhidrat de drotaverină) o tabletă în jurul orei 10-11, pentru tratamentul durerii la domiciliu. Din anamneză nu reiese că aceste două medicamente au fost prescrise de medic sau la recomandarea unui farmacist. Aceste informaţii sugerează automedicaţie din partea pacientului. Provenienţa medicamentelor ar putea fi din farmacia comunitară, fără a fi specificat motivul pentru care le-a achiziţionat, sau pacientul le avea în posesie la domiciliu, în termen de valabilitate, în urma unei alte afecţiuni cu simptomatologie dureroasă. Pacientul nu menţionează adresabilitatea către o farmacie sau consultul unui specialist în sănătate înainte de internare. Se ştie alergic la un medicament, însă nu poate preciza denumirea acestuia. Modul de administrare a medicamentelor fără alte specificaţii de dozaj, alături de celelalte argumente întăresc ideea de automedicaţie.
În această etapă, specialistul în farmacie clinică ar putea contribui în clarificarea următoarelor probleme în urma unui scurt interviu al pacientului bazat pe elemente de asistenţă primară simptomatică şi farmaceutică, în limita competenţelor, după cum urmează: referitor la comprimatele de No-Spa® pentru edificarea dozajului/comprimat i se pot adresa întrebări legate de inscripţia de pe una dintre feţele comprimatului şi şanţul de diviziune de pe cealaltă, care face diferenţierea între comprimatele forte de 80 mg şi cele de 40 mg. Dacă pacientul precizează că avea medicamentul în casă, se pot solicita informaţii referitoare la ambalaj (număr blistere, număr comprimate/blister etc.).
În acelaşi interviu, farmacistul poate obţine mai multe informaţii legate de apariţia reacţiei alergice medicamentoase, apelând la cooperarea pacientului. Detalii despre contextul patologic în care a apărut reacţia alergică ar putea localiza grupa de medicamente (culoare, formă, ambalaj). Un astfel de interviu şi consilierea care poate fi acordată de către farmacist ar putea limita numărul de reacţii adverse care apar în urma automedicaţiei. Antinevralgicul®, prin componentele sale, poate masca semnele şi simptomele unei infecţii. Se recomandă evitarea administrării de Antinevralgic® P la adolescenţi cu boli febrile acute până la precizarea diagnosticului. De asemenea, acidul acetilsalicilic din componenţa produsului poate determina disconfort digestiv în contextul patologic actual.
Clorhidratul de drotaverină, prin acţiunea sa asupra musculaturii netede a tractului gastrointestinal, ar putea contribui la ameliorarea simptomatologiei dureroase. În urma efectuării analizelor de laborator şi a ecografiei abdominale, se confirmă diagnosticul de apendicită acută şi primeşte în UPU o schemă de tratament administrată în perfuzie intravenoasă timp de două ore, începând cu ora 16:25 (tabelul 4). Bazat pe rata de epurare conform cineticii de ordin I (funcţie hepatică normală; tabelul 2), la ora administrării perfuziei în organism se regăseau: aproximativ 50% din cantitatea de clorhidrat de drotaverină administrată, 50% din doza de cafeină şi 25% din celelalte componente. Metoclopramidul şi ranitidina în formă injectabilă au fost administrate pentru prevenirea vomei, a vărsăturilor şi reducerea secreţiei gastrice preoperator, ranitidina justificându-şi administrarea deoarece face parte din medicaţia preanestezică înainte de intubaţie. Prin mecanismul său de acţiune, reduce secreţiile gastrice accentuate de contextul patologic abdominal.
Soluţia Ringer se administrează pentru efectul hemodinamic. Cantitatea remanentă de clorhidrat de drotaverină contribuie la ameliorarea simptomatologiei dureroase. Asocierea substanţelor nu implică interacţiuni semnificative clinic.
În secţia chirurgicală, în urma evaluării analizelor de laborator (tabelele 1, 2 şi 3), a datelor imagistice şi a anamnezei detaliate, pacientul este propus pentru intervenţia chirurgicală, pentru care primeşte, conform protocolului de anestezie, anestezie generală prin intubaţie oro-traheală plus sevofluran 2% şi medicaţia menţionată în tabelul 5. S-a folosit antibioterapie dublă în scop profilactic, care a continuat postoperator pe toată perioada internării.
Medicaţia inclusă în protocolul preanestezic şi de menţinere a anesteziei a fost efectuată conform ghidului de anestezie şi conform specificaţiilor producătorului de medicamente în ceea ce priveşte doza de medicament şi asocierea medicamentelor în soluţia perfuzabilă, astfel încât să nu fie afectat volumul de încărcare cu fluide şi pentru a evita incompatibilităţile între medicamente. Nu s-au semnalat reacţii adverse pe perioada intervenţiei chirurgicale.
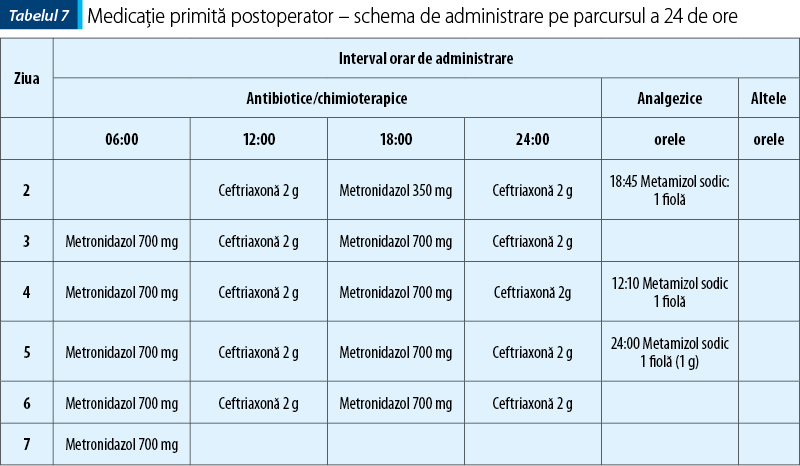
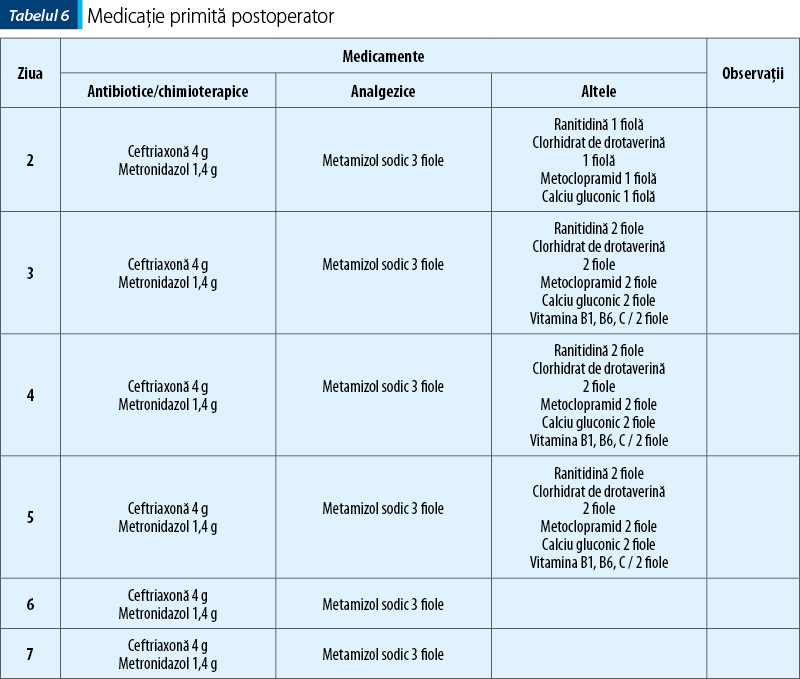
Postoperator, pacientul a avut o evoluţie favorabilă, fiind afebril (tabelul 8), cu durere prezentă până în ziua a patra. Medicamentele administrate după intervenţia chirurgicală au fost orientate către profilaxia infecţiei şi tratamentul durerii. În tabelul 7 este redată schema de administrare pentru fiecare zi de internare. Constatăm că antibioterapia postoperatorie cu metronidazol în perfuzie a fost efectuată cu doză dublă faţă de administrarea perfuzabilă în scop profilactic. Metronidazolul a depăşit 1 g/zi, încadrându-se ca doză de întreţinere în intervalul terapeutic 1-1,5 g/zi şi nu a depăşit 10 zile de tratament.
Ceftriaxona a fost fracţionată în două doze pe zi: preoperator s-au administrat 2 g în doză unică, iar postoperator, din cauza contextului patologic, doza a fost mărită la 4 g pe zi, fracţionată în două doze, cu administrare la un interval de 12 ore.
Pe parcursul antibioterapiei cu cele două medicamente nu s-au semnalat interacţiuni semnificative clinic şi nu au fost menţionate fenomene de dismicrobism. De asemenea, nu sunt menţionate modificări referitoare la valori ale bilirubinei în determinările de laborator (date neprezentate), având în vedere că ceftriaxona poate produce, ca reacţie adversă, o creştere a concentraţiei de bilirubină serică.
Analgezia s-a realizat pre- şi postoperator cu metamizol sodic, forma injectabilă fiole (1 g), fiind prescrise câte trei fiole pentru fiecare zi de spitalizare, însă administrarea acestora a fost efectuată până în ziua a patra în tratament complet, apoi câte o fiolă la nevoie. Nu s-au înregistrat modificări ale formulei sangvine pentru perioada tratamentului cu metamizol sodic. Referitor la farmacoterapia durerii, deşi aceasta a fost combătută prin tratament medicamentos, în unităţile spitaliceşti din România nu există un personal specializat în algeziologie, pentru consiliere în ceea ce priveşte durerea şi implicaţia psihologică a traumei chirurgicale. Procedural, sunt reglementate aspecte de consiliere în ceea ce priveşte autoîngrijirea, consiliere de educaţie nutriţională, dietetică şi menţinerea activităţii de recuperare.
Concomitent cu medicamentele menţionate, au mai fost administrate ranitidină 50 mg/2 mL/fiolă) câte 1-2 fiole/zi, clorhidrat de drotaverină (40 mg/2 mL/fiolă) 1-2 fiole/zi, metoclopramid (10 mg/2 mL/fiolă) 1-2 fiole/zi, pentru combaterea hipersecreţiei gastrice, a vomei, a vărsăturilor şi a spasmelor musculaturii tubului digestiv. De asemenea, pacientul a primit o suplimentare cu vitamine din grupul B (B1, B6), C şi calciu gluconic.
Pe lângă alte recomandări, la externare, pacientul primeşte recomandarea de a reveni de urgenţă în caz de febră, dureri abdominale sau vărsături.
Rolul farmacistului ca membru al echipei de specialişti pentru perioada de internare este acela de a decela interacţiunile dintre medicamente, de a verifica dozele pentru minimizarea accidentelor terapeutice şi a semnala/raporta eventualele reacţii adverse.
În relaţia cu pacientul, farmacistul îşi poate exercita rolul în consilierea şi educarea în ceea ce priveşte managementul farmacoterapiei (dacă aceasta este prescrisă post-spitalizare la domiciliu)(5-7).
Având în vedere posibilele complicaţii postoperatorii care pot apărea în urma externării pacientului, o monitorizare a stării de sănătate a acestuia de către farmacistul clinician contribuie la îmbunătăţirea calităţii actului medical: pentru orice simptomatologie apărută postoperator, care ar putea fi tratată la domiciliu prin automedicaţie (de exemplu, durerea, febra, greaţa), farmacistul poate consilia pacientul să se adreseze direct la spital medicului curant, şi nu la farmacie, pentru evitarea temporizării diagnosticului eventualelor complicaţii şi/sau mascarea acestora prin automedicaţie.
În practică, există o tendinţă a pacientului de a se adresa întâi farmacistului, deoarece, pe de o parte, este mai comod, pe de altă parte, există un comportament anxios în ceea ce priveşte revenirea în unitatea spitalicească.
Observaţie: pe parcursul analizei fişei de observaţie, am constatat că în unitatea de primire urgenţe există o fişă reglementată procedural în care este cuantificată noţiunea de urgenţă pe diferite aparate şi sisteme, după anumite criterii. Codul deontologic al farmacistului prevede noţiunea de „urgenţă” şi stipulează că farmacistul poate elibera medicamente în situaţii de urgenţă, însă la nivel naţional nu avem un sistem care să cuantifice urgenţa în farmacie(8).
Existenţa unui astfel de sistem ar putea reduce automedicaţia(9) şi ar putea îmbunătăţi relaţiile farmacist-medic şi farmacist-pacient. Pentru crearea unui astfel de sistem, trebuie revizuite şi implementate la nivel naţional competenţele farmacistului clinician, competenţe care pot îmbunătăţi asistenţa primară simptomatică efectuată de către farmacist şi redirecţionarea pacientului către medic atât pentru situaţiile de urgenţă, cât şi pentru alte situaţii în care pacientul are tendinţa de a neglija semnele şi simptomele bolii.
În concluzie, farmacistul clinician are un rol semnificativ în echipa medicală pe tot parcursul internării, începând cu primul compartiment (UPU), pe perioada de spitalizare şi post-externare.
Conflict of interests: The authors declare no conflict of interests.
Bibliografie
- ***. Available from: https://anmcs.gov.ro/web/wp-content/uploads/2014/12/Referinta-2-Managementul-clinic.pdf.
- ***. Available from: https://rezidentiat.ms.ro/curricule/farmacie_clinica.pdf.
- Cristea AN. Farmacie clinică. Ed. I, Editura Medicală; 2006.
- Rosenfeld E, Kinney S, Weiner C, Newall F, Williams A, Cranswick N, et al. Interdisciplinary medication decision making by pharmacists in pediatric hospital settings: An ethnographic study. Research in social & administrative pharmacy: RSAP. 2018;14(3):269-78.
- Okumura LM, Silva DM, Comarella L. Relation between safe use of medicines and Clinical Pharmacy Services at Pediatric Intensive Care Units. Revista paulista de pediatria: orgao oficial da Sociedade de Pediatria de Sao Paulo. 2016;34(4):397-402.
- Rotta I, Souza TT, Salgado TM, Correr CJ, Fernandez-Llimos F. Characterization of published randomized controlled trials assessing clinical pharmacy services around the world. Research in social & administrative pharmacy: RSAP. 2017;13(1):201-8.
- Morgan SR, Acquisto NM, Coralic Z, Basalyga V, Campbell M, Kelly JJ, et al. Clinical pharmacy services in the emergency department. The American Journal of Emergency Medicine. 2018;36(10):1727-32.
- Codul deontologic. Available from: http://www.colegfarm.ro/userfiles/file/Ultima_forma_Codului_de_deontologie_a_farmacistului.pdf.
- Piecuch A, Kozlowska-Wojciechowska M. Self-medication in Poland: the pharmacist’s advisory role in Warsaw. International Journal of Clinical Pharmacy. 2013;35(2):225-9.