Introduction. Anticonvulsant hypersensitivity syndrome (AHS)/DRESS induced by anticonvulsants (ACs) is a rare, but severe and potentially fatal adverse reaction that occurs in patients who are treated with classical aromatic anticonvulsants (AAs) (phenytoin, carbamazepine and phenobarbital) as well as with some of the new ACs.
Covered fields. AHS is a disease often difficult to diagnose, with high variability in its clinical presentation. The usual presentation is rash associated with fever and internal organ dysfunction. Symptoms usually occur between 2 and 8 weeks after starting treatment. A type IV hypersensitivity mechanism has been proposed, but viral infections, particularly herpes virus 6, have been shown to play a role. Individuals with specific HLA haplotypes are predisposed to develop this syndrome when exposed to certain medications. In vivo (patch test) and in vitro tests (lymphocyte transformation test) may be useful for the etiologic diagnosis of AHS. Management of AHS consists in its recognition, discontinuation of the causative AC, and the use of systemic corticosteroids. A 40-80% incidence of cross-reactivity between different AAs has been reported. Non-aromatic ACs are considered safe in these patients, but sometimes choosing an alternative AC may be difficult.
Conclusions. Given the high variability in the clinical presentation of AHS, physicians should have a high index of suspicion in AC-treated patients experiencing cutaneous manifestations and internal organ dysfunction. Early recognition of AHS and withdrawal of the causative AC therapy are essential for the treatment and for a successful outcome.
Sindromul de hipersensibilitate sau sindromul DRESS indus de anticonvulsivante
Anticonvulsant hypersensitivity syndrome or drug rash with eosinophilia and systemic symptoms (DRESS) induced by anticonvulsants
First published: 16 noiembrie 2017
Editorial Group: MEDICHUB MEDIA
DOI: 10.26416/Aler.1.1.2017.1242
Abstract
Rezumat
Introducere. Sindromul de hipersensibilitate indus de anticonvulsivante (SHA)/DRESS indus de anticonvulsivante (AC) este o reacție adversă rară, severă și potențial letală, care poate apărea la pacienții tratați cu anticonvulsivante aromatice (AA) clasice (fenitoină, carbamazepină și fenobarbital), dar și cu unele AC mai noi.
Domenii acoperite. SHA este o afecțiune adesea dificil de diagnosticat, existând o variabilitate ridicată în prezentarea clinică a acesteia. De obicei apar erupții cutanate asociate cu febră și disfuncții ale organelor interne. Simptomele apar de obicei între 2 și 8 săptămâni după începerea tratamentului. A fost propus un mecanism de hipersensibilitate de tip IV, dar s-a demonstrat că infecțiile virale, în special virusul herpetic 6, joacă un rol în apariția acestuia. Persoanele cu haplotipuri HLA specifice sunt predispuse să dezvolte SHA atunci când sunt expuse anumitor medicamente. Testele in vivo (patch test) și in vitro (testul de transformare limfoblastică) pot fi utile pentru diagnosticul etiologic al SHA. Managementul SHA constă în recunoașterea lui, întreruperea AC cauzal și utilizarea corticosteroizilor sistemici. S-a raportat o incidență de 40-80% a reactivității încrucișate între diferitele AA. AC nonaromatice sunt considerate sigure la acești pacienți, dar uneori alegerea unui AC alternativ poate fi dificilă.
Concluzii. Având în vedere variabilitatea ridicată în prezentarea clinică a SHA, medicii ar trebui să aibă un indice ridicat de suspiciune pentru SHA la pacienții tratați cu AC care prezintă manifestări cutanate și afectarea organelor interne. Recunoașterea precoce a SHA și întreruperea AC cauzal sunt esențiale pentru tratamentul și buna evoluție a acestuia.
Introducere
Sindromul de hipersensibilitate indus de anticonvulsivante (SHA) este o reacție adversă rară, severă și potențial letală, descrisă prima dată în legătură cu administrarea de anticonvulsivante aromatice (AA), precum fenitoina(1). SHA întâlnit, de asemenea, și sub denumirea de DRESS indus de anticonvulsivante (AC), constă de obicei din asocierea de erupții cutanate, febră și disfuncții ale organelor interne(2). Termenul DRESS a fost propus de Bocquet și colaboratorii(3).
Deși AA (fenitoină, fenobarbital, carbamazepină, oxcarbazepină, primidonă și lamotrigină) sunt cel mai frecvent implicate în apariția sindromului, acesta a fost descris și asociat și cu alte medicamente, cum ar fi sulfasalazină, alopurinol, captopril, blocante ale canalelor de calciu, antidepresive, sulfamide, minocicline, sulfone, săruri de aur, antiinflamatoare nesteroidiene sau antiretrovirale (nevirapina)(4-7).
Etiologie
AC reprezintă un grup de medicamente cu structură chimică eterogenă (tabelul 1), având diferite indicații: epilepsie, tulburări bipolare, neurochirurgie, traumatism cranio-encefalic, metastaze cerebrale, nevralgie. AA cuprind AA clasice (fenitoina, carbamazepina, fenobarbital), primidona – care se metabolizează parțial la fenobarbital, oxcarbazepina și lamotrigina (are un inel aromatic, dar care diferă structural de AA clasice).
AA ca fenitoina, carbamazepina și fenobarbitalul, dar și AC mai noi (de exemplu, lamotrigina) pot produce un întreg spectru de reacții de hipersensibilitate, de la simple erupții cutanate maculopapuloase până la reacții severe care pot pune în pericol viața, cum sunt sindromul Stevens-Johnson (SJS)/necroliza epidermică toxică (NET), SHA/DRESS și pustuloza exantematică generalizată acută (PEGA)(8). Raportările inițiale ale sindromului de hipersensibilitate (SH) care implică fenitoina au apărut în anii 1930, ulterior fiind raportate cazuri și cu alte AA, ca fenobarbital, carbamazepină, primidonă, lamotrigină, dar și cu alte AC, ca etosuximidă, zonisamidă și acid valproic. În RegiSCAR (European Registry of Severe Cutaneous Adverse Reactions to drugs, Registrul european al reacțiilor adverse cutanate severe la medicamente) s-a constatat că AC, în special carbamazepina și lamotrigina, fenobarbitalul, fenitoina, acidul valproic și zonisamida, au fost implicate în 35% dintre cazurile raportate(9).
SHA are o incidență estimată între 1/1000 și 1/10000 de expuneri; fiind o afecțiune dificil de recunoscut, prevalența sa este ades subestimată(10,11). Are un model de transmitere autozomal dominant, rudele de gradul I ale pacienților afectați putând avea o sensibilitate crescută la apariția acestui sindrom. În plus, populația afro-americană este mai frecvent afectată(12). Nu există nicio relație între nivelul seric al medicamentului și agresivitatea bolii(13).
Copiii și adolescenții pot prezenta un risc crescut de apariție a acestui sindrom, având o incidență mai mare a convulsiilor în prima decadă de viață(10). Nu au fost observate diferențe între bărbați și femei în ceea ce privește riscul de a dezvolta SHA(10,14).
Patogeneză
Deși mecanismul fiziopatogenetic al SHA nu este deplin cunoscut, se consideră că cel puțin trei componente pot fi contributorii: 1) deficiență sau anomalie a enzimei epoxid hidrolază care detoxifică metaboliții AA; 2) reactivarea virusului herpetic uman 6; 3) predispoziția etnică la persoane cu haplotipuri HLA specifice atunci când sunt expuse la anumite medicamente.
Metaboliții toxici proveniți din metabolizarea AC, oxizii de arenă, se pot acumula și pot stabili legături covalente cu celule și macromolecule învecinate, devenind în mod direct citotoxici în diferite țesuturi și organe. De asemenea, pot acționa ca prohaptene care se leagă la celulele T, inițiind un răspuns imun celular T și reacții sistemice(1,12). Cu toate acestea, doar acumularea de metaboliți reactivi ai acestor medicamente este puțin probabil să fie suficientă pentru declanșarea SHA. Reacțiile adverse la AC debutează, de obicei, în primele două luni de la administrarea medicamentului cauzal, cel mai adesea între două și șase săptămâni, în cazul primei expuneri, fiind postulat un mecanism de hipersensibilitate de tip IV(3). Cu toate acestea, simptomele pot apărea mai repede și pot fi mult mai severe în cazul reexpunerilor(3).
Într-un studiu internațional recent care a inclus 93 de pacienți din Europa sau Asia cu reacții cutanate severe (SCARs – Severe Cutaneous Adverse Reactions) induse de carbamazepină, s-a constatat o asociere semnificativă între HLA-A*31:01 și DRESS indus de carbamazepină atât la europeni, cât și la populația chineză(15). În schimb, nu s-a observat nicio asociere între HLA-A*31:01 și sindromul Stevens-Johnson (SJS)/necroliza epidermică toxică (NET) induse de carbamazepină, nici la populația europeană, nici la cea chineză, în comparație cu HLA-B*15:02, care s-a constatat și în alte studii că se asociază semnificativ cu SSJ/NET induse de carbamazepină la populația chineză(16,17).
Caracteristici clinice
Simptomele apar de obicei între 2 și 8 săptămâni de la inițierea tratamentului în cazul primei expuneri. La pacienții care au prezentat anterior o reacție la același medicament sau la un altul cu reactivitate încrucișată, simptomele pot apărea în câteva ore sau o zi. SHA începe de obicei cu simptome prodromale nespecifice, cum ar fi fatigabilitate, prurit și febră. Febra mare (38-40 °C), prezentă în 90-100% dintre cazuri(12,18), este însoțită de stare generală alterată și precedă cu câteva zile erupțiile cutanate.
Manifestarea cutanată, prezentă în 95% dintre cazuri(9), este reprezentată de un exantem cutanat maculopapulos morbiliform, nespecific, confluent, ocazional pruriginos, de apariție și evoluție cranio-caudală. Poate progresa până la o eritrodermie descuamativă(19), chiar dacă se întrerupe medicamentul cauzal. Erupția cutanată sugerează un SHA atunci când afectează mai mult de 50% din suprafața corporală și/sau include două sau mai multe dintre următoarele: edem facial, leziuni cutanate infiltrative și leziuni cutanate purpurice(20). Edemul facial este prezent în aproximativ jumătate dintre cazuri(9), fiind simetric, persistent și însoțit de eritem.
Adenopatiile prezente la aproximativ 57-84% dintre cazuri(18,21), localizate de obicei cervical sau generalizate (cervical, axilar și inghinal), sunt dureroase.
Afectarea hepatică este cea mai frecventă dintre afectările organelor interne și este variabilă, de la creșteri ale transaminazelor până la necroză hepatică fulminantă. Hepatomegalia poate fi asociată sau nu cu splenomegalie. Ocazional, se poate observa și afectare renală, constând din nefrită interstițială acută și/sau afectare pulmonară (pneumonie). Au fost de asemenea descrise ca manifestări ale acestui sindrom: colită eozinofilică, miozită cu rabdomioliză, mialgii, artralgii, tiroidită, miocardită, encefalită, meningită aseptică și insuficiență multiplă de organ(22,23). Modificările hematologice includ leucocitoză cu eozinofilie (50-90%) și limfocitoză atipică(20).
Erupția cutanată și afectarea viscerală se remit, de obicei, treptat, după sistarea medicamentului. Timpul mediu de recuperare este de 6-9 săptămâni(23,24). La aproximativ 20% dintre pacienți, simptomele pot persista câteva luni, cu remisiuni și recăderi(20).
Diagnostic
Având în vedere variabilitatea ridicată în prezentarea clinică a DRESS, acesta este adesea dificil de diagnosticat, necesitând un indice ridicat de suspiciune. În prezent, diagnosticul depinde în principal de: recunoașterea clinică, examinarea fizică completă și teste de laborator adecvate.
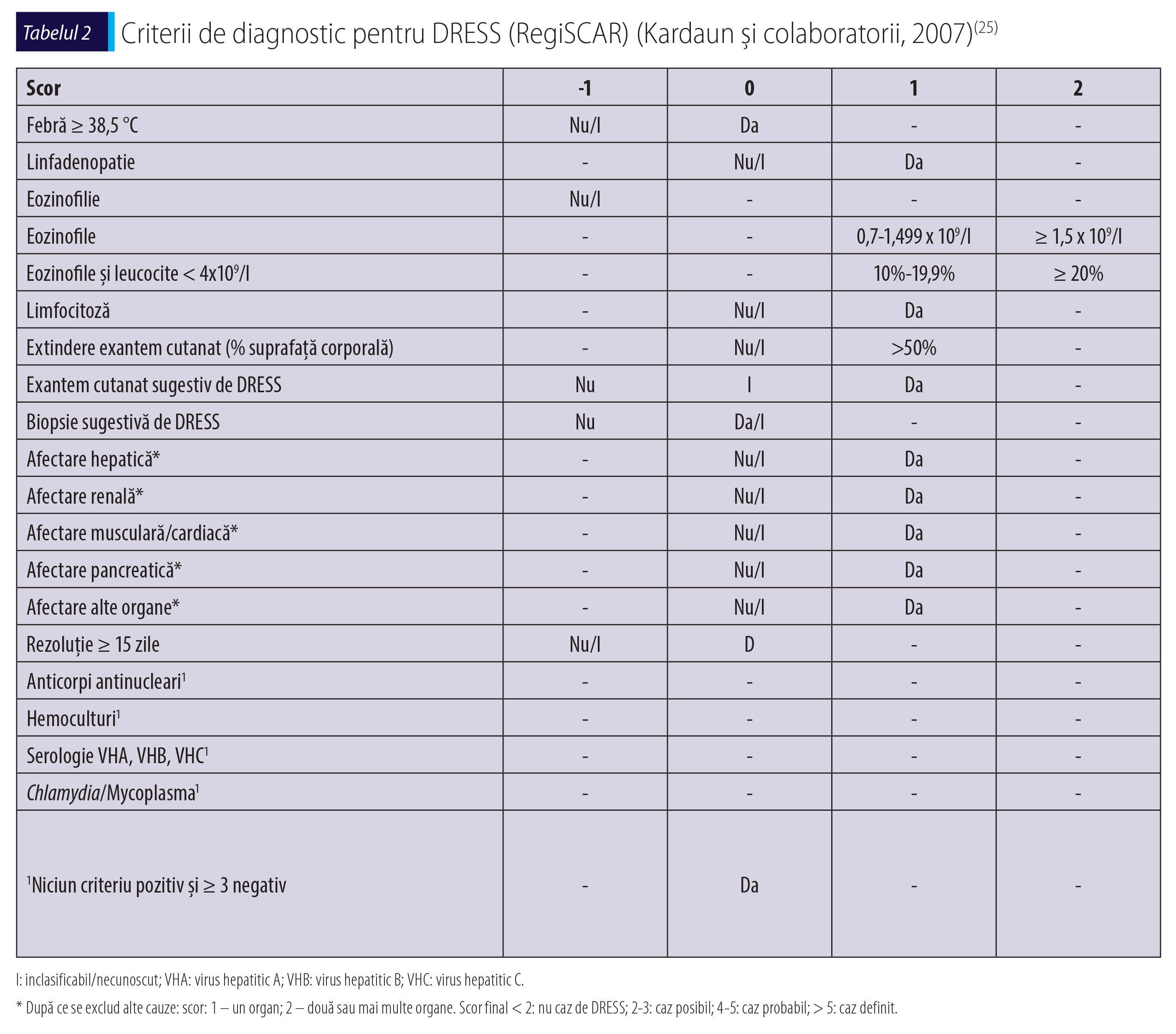
În esență, diagnosticul este clinic și trebuie exclus la toți pacienții cu febră și erupție cutanată, în cazul în care efectuează tratament cu AC. Nu există încă niciun consens internațional cu privire la cele mai bune criterii de diagnostic pentru SH/DRESS. Criteriile de diagnostic pentru DRESS adoptate de Grupul European RegiSCAR publicate de Kardaun și colaboratorii în 2007(25) (tabelul 2) sunt cele care se adaptează cel mai bine la necesitățile diagnosticului acestui sindrom. Deoarece scorul include unele informații care sunt obținute mai târziu în cursul bolii, aceste criterii sunt mai utile în validarea retrospectivă decât în diagnosticarea precoce a DRESS(20).
Examenul histopatologic al fragmentelor cutanate și/sau viscerale poate ajuta la confirmarea diagnosticului sindromului DRESS(26). Biopsia cutanată din leziune prezintă în mod obișnuit un infiltrat limfocitar perivascular în dermul papilar, cu eozinofile, limfocite atipice și uneori spongioză.
Diagnostic etiologic
Pentru identificarea medicamentului cauzal pot fi utilizate teste de diagnostic in vivo și in vitro pentru reacțiile de hipersensibilitate întârziată.

Teste in vivo
Testele de diagnostic in vivo includ testele epicutanate (patch test; PT). Utilitatea PT în diagnosticul etiologic al SHA a fost evaluată în numeroase studii. Timpul optim pentru efectuarea PT este la 2-6 luni după remiterea simptomelor(8). Beneficiul PT pare să fie maxim cu anumite medicamente (carbamazepină și fenitoină) și pentru manifestări clinice specifice (reacții severe). În cazul carbamazepinei și fenitoinei, valoarea predictivă pozitivă a PT este relativ mare, dar rezultatul negativ al PT nu poate exclude posibilitatea de hipersensibilitate. În diferitele studii, rata de pozitivitate a PT cu carbamazepină este relativ ridicată, 70-100%, comparativ cu cea a fenitoinei, 30-60%, la pacienții cu SHA indus de aceste medicamente(27,28). În diversele studii s-au utilizat diferite concentrații ale AC pentru PT, în vehicule diferite (vaselină, apă distilată, alcool). De exemplu, Kim și colaboratorii recomandă efectuarea de PT cu carbamazepină și fenitoină 1% și 10% în vaselină, apă sau alcool(27). În studiul lui Santiago și colaboratorii(28), 72% dintre cazurile cu suspiciune de DRESS indus de carbamazepină au avut un rezultat pozitiv al PT cu carbamazepină, în timp ce, în cazul fenitoinei, testul a fost pozitiv doar în 14,3% dintre cazuri. Sunt descrise, de asemenea, cazuri de SHA indus de fenobarbital(29), lamotrigina(29,30) și acidul valproic(29), cu rezultat pozitiv al PT.
Există diferite limitări ale PT. Aceste teste pot detecta doar o mică parte dintre reacțiile imunologice care stau la baza SHA, iar procedura de testare nu este standardizată(8,31).
Proba de expunere controlată la medicamentul suspicionat este contraindicată din cauza posibilității de apariție a unor reacții severe.
Teste in vitro
Testele de diagnostic in vitro includ testul de transformare a limfocitelor (TTL) și testul de toxicitate limfocitară. TTL nu este bine standardizat și nu este recomandat a fi efectuat de rutină(32), dar este considerat un test util atunci când este efectuat la timpul optim, acesta fiind la 5-8 săptămâni de la debutul erupției cutanate, în cazul DRESS(33). În diagnosticul SHA, sensibilitatea descrisă pentru TTL este de 71-100%(34,35), existând și studii în care aceasta variază între 19 și 40%(36), cu o specificitate de aproape 100%(31,34). Într-un studiu recent care evaluează rezultatul TTL în reacțiile de hipersensibilitate întârziată induse de AC, se descrie o sensibilitate de 58,4%, specificitate de 95,8%, valoare predictivă pozitivă de 93,3% și o valoare predictivă negativă de 69,9%, constatându-se că TTL este mai util pentru diagnosticul reacțiilor de hipersensibilitate induse de carbamazepină și fenitoină, decât de fenobarbital și lamotrigină(37).
Și testul de toxicitate limfocitară, metodă cu disponibilitate limitată, ar putea ajuta la diagnostic, în estimarea riscului de a dezvolta SHA la rudele de gradul I ale pacienților cu SHA și în selecția de medicamente alternative cu risc mai mic pentru pacient(1).
Diagnostic diferențial
SHA/DRESS indus de AC trebuie diferențiat de alte reacții cutanate grave induse de medicamente, cum ar fi SSJ și NET, dar și de sindromul hipereozinofilic, boala Kawasaki și boala Still. Diagnosticul diferențial trebuie realizat, de asemenea, cu o altă boală rară indusă de medicamente, PEGA(20). Diagnosticul diferențial între DRESS și alte SCARs (SSJ, NET, PEGA) este, de obicei, clar datorită caracteristicilor lor clinice, biologice și histopatologice distincte. Uneori aceste entități pot împărtăși unele caracteristici, ridicând ipoteza sindroamelor „overlap“(38). Este considerat sindrom „overlap“ atunci când cazul unui pacient poate fi clasificat ca fiind „probabil“ sau „definit“ pentru două SCARs în același timp după criteriile RegiSCAR. Au fost raportate doar câteva cazuri de SCARs care se suprapun, toate combinațiile fiind posibile(39-41). În studiul retrospectiv monocentric al lui Bouvresse și colaboratorii(38), care a inclus 216 cazuri de SCARs, ambiguitățile dintre SCARs au fost frecvente (21%), dar numai 3 cazuri (2,1%) de sindrom „overlap“ au fost găsite la aplicarea criteriilor RegiSCAR.
Alte boli care trebuie luate în considerare pentru diagnosticul diferențial sunt infecțiile acute virale (mononucleoza infecțioasă, rubeola, rujeola atipică), bolile hepatice – hepatita cu VHB, hepatita autoimună, hepatita idiosincrazică produsă de medicamente – și bolile hematologice.
Managementul SHA
Toți pacienții cu SHA trebuie spitalizați, chiar și atunci când prezentarea inițială este ușoară(42). Managementul SHA constă în:
- recunoașterea SHA
- întreruperea oricărui AC potențial cauzal, și
- utilizarea corticosteroizilor sistemici și a măsurilor de suport.
1) Având în vedere variabilitatea ridicată în prezentarea clinică a SHA, medicii ar trebui să aibă un indice ridicat de suspiciune pentru SHA la pacienții tratați cu AC. Clinicienii trebuie să acorde o atenție deosebită afectării organelor interne și să recomande investigații de laborator adecvate. Recunoașterea timpurie a SHA și întreruperea medicamentului responsabil de reacție sunt cei mai importanți și esențiali pași spre ameliorare.
2) Pe lângă întreruperea AC potențial cauzal și a celor descrise ca având reactivitate încrucișată cu acesta, se recomandă, de asemenea, să nu se introducă medicamente noi în cursul bolii(20).
3) Utilizarea corticosteroizilor sistemici pentru tratamentul DRESS cu afectare gravă a organelor interne nu a fost evaluată în studii randomizate și nu este clar dacă aceștia scurtează cursul clinic al bolii, dar există un consens general între experți cu privire la utilizarea acestora, în special la pacienții cu insuficiență renală și/sau afectare pulmonară(10,14). Doza optimă de corticosteroizi sistemici și durata tratamentului sunt necunoscute(20), dar sunt recomandate doze moderate până la mari de corticosteroizi pe cale orală (0,5-2 mg/kg/zi prednison sau echivalent), menținute până la ameliorarea clinică și normalizarea parametrilor de laborator, cu scăderea progresivă a dozei până la întrerupere în următoarele 8-12 săptămâni, deoarece o retragere mai rapidă a tratamentului crește riscul de recidivă(20). Pacienții fără afectare organică și cu creșterea modestă a transaminazelor (<3 ori sau cu valoare normală) pot fi tratați simptomatic, cu corticosteroizi topici cu potență mare sau foarte mare, cu administrare cutanată, timp de o săptămână(20), în aceste cazuri nefiind clar dacă administrarea de corticosteroizi sistemici poate scurta cursul clinic al bolii.
Dacă simptomele nu se ameliorează, în pofida utilizării de corticosteroizi sistemici, alte opțiuni terapeutice sunt plasmafereza, imunoglobulinele intravenoase(10,42,43) și N-acetilcisteina(44).
Măsurile de suport depind de gradul afectării și includ: tratamentul febrei, al leziunilor cutanate, prevenirea infecțiilor, controlul echilibrului hidroelectrolitic. Este necesară o monitorizare a funcției hepatice, renale și a alterărilor hematologice.
Prognostic
În cazul diagnosticului precoce, cei mai mulți pacienți se recuperează fără sechele în câteva săptămâni de la întreruperea medicamentului cauzal. Rata de mortalitate descrisă este de 10-20%(45), cele mai frecvente cauze ale morții fiind insuficiența hepatică și sepsisul. Monitorizarea pentru boli autoimune și, în special, a funcției tiroidiene timp de câteva luni este recomandată în SHA, ca urmare a hipotiroidismului cu debut tardiv și a altor boli autoimune care pot apărea în decurs de luni sau chiar ani după rezoluția acestei afecțiuni(46).
Reactivitatea încrucișată a anticonvulsivantelor și medicația anticonvulsivantă alternativă
Există descrisă în diferite studii o incidență de 40-80% a reactivității încrucișate între diferitele AA(1,47). Reactivitatea încrucișată este semnificativă între fenitoină, carbamazepină și fenobarbital, care au o structură aromatică asemănătoare(1). În studiul lui Shear și colaboratorii se observă in vitro (LTA) o reactivitate încrucișată de 70-80% între AA clasice (fenitoină, carbamazepină, fenobarbital). Riscul unei reacții de hipersensibilitate cu un AA este semnificativ mai ridicat dacă pacientul a avut o reacție de hipersensibilitate cu alt medicament din acest grup, reactivitatea încrucișată la pacienții tratați fiind de 60%(1). Carbamazepina, oxcarbazepina, fenitoina, lamotrigina și fenobarbitalul au o reactivitate încrucișată descrisă de 20-30%. Aproximativ 25-33% dintre pacienții cu hipersensibilitate la carbamazepină prezintă reactivitate încrucișată la oxcarbazepină și 25-70% dintre cei cu hipersensibilitate la oxcarbazepină reacționează la carbamazepină(48).
Deși incidența este scăzută, s-au raportat reacții încrucișate și între AA și antidepresivele triciclice(49). Seitz și colaboratorii(50) au observat recurența SH la 5 din 36 de pacienți tratați cu antidepresive triciclice care prezentau antecedente de SHA, recomandându-se prudență atunci când se prescriu antidepresive triciclice (de exemplu, amitriptilină) pacienților cu antecedente de hipersensibilitate la AA.
Deoarece o componentă ereditară este implicată în dezvoltarea SHA, membrii familiei pacienților pot fi, de asemenea, în pericol pentru a prezenta acest sindrom, dacă utilizează AA, fiind recomandată evitarea acestor medicamente la rudele de gradul I ale pacienților care au prezentat un SHA(1).
În ceea ce privește medicația anticonvulsivantă alternativă, benzodiazepinele, acidul valproic sau gabapentina au fost utilizate în siguranță pentru controlul crizelor la pacienții cu SH indus de AA. Cu toate acestea, din cauza riscului său inerent de hepatotoxicitate, în special la copiii cu vârsta mai mică de 2 ani, terapia cu acid valproic poate să nu fie o opțiune viabilă în primele câteva săptămâni ale SHA, dacă există citoliză hepatică. Agenții anticonvulsivanți nonaromatici mai noi, tiagabina, topiramatul, levetiracetamul și zonisamida, pot reprezenta o alternativă(18). Structura chimică a acestor medicamente este diferită de cea a AA, nu au aceeași cale de metabolizare și au un risc mai scăzut de a produce erupții cutanate sau SH.
Cu privire la desensibilizare, în literatura de specialitate sunt raportate cazuri excepționale de desensibilizare cu succes la pacienți cu reacții de hipersensibilitate la AA, inclusiv SHA, fiind descrise protocoale de desensibilizare pentru carbamazepină(51,52), oxcarbazepină(53,54), fenitoină(55,56) sau pentobarbital(57). Cu toate acestea, în opinia Grupului de interes pentru alergii la medicamente al EAACI, desensibilizarea cu medicamentul cauzal este absolut contraindicată în reacțiile severe de hipersensibilitate întârziată la medicamente, care pot afecta viața, precum SJS, NET, SH la medicamente/DRESS, considerându-se că, în prezent, riscurile depășesc cu mult beneficiile(58).
Concluzii
SHA/DRESS indus de anticonvulsivante este o reacție adversă rară, severă și potențial letală, care poate apărea la pacienții tratați cu AA clasice, dar și cu unele AC mai noi. Acesta trebuie suspectat la pacienții cu erupții cutanate, febră și disfuncții ale organelor interne, care apar de obicei la 2-8 săptămâni după începerea tratamentului. Fiziopatologia sa nu este complet înțeleasă în acest moment, dar este probabil legată de deficiența enzimei care detoxifică metaboliții AC, activarea limfocitelor, reactivarea herpes virusurilor și predispoziția genetică asociată cu alele HLA specifice. Diagnosticul depinde în mod esențial de recunoașterea clinică. Testele in vivo și in vitro pot fi utile pentru identificarea medicamentului cauzal și pentru ghidarea terapiei AC viitoare. Recunoașterea precoce a SHA și întreruperea AC cauzal sunt esențiale pentru tratamentul și buna evoluție a acestuia.
Bibliografie
- Shear NH, Spielberg SP. Anticonvulsant hypersensitivity syndrome. In vitro assessment of risk. J Clin Invest 1988; 82: 1826-32.
- Zaccara G, Franciotta D, Perucca E. Idiosyncratic adverse reactions to antiepileptic drugs. Epilepsia 2007; 48:1223-44.
- Bocquet H, Bagot M, Roujeau JC. Drug-induced pseudolymphoma and drug hypersensitivity syndrome (Drug Rash with Eosinophilia and Systemic Symptoms: DRESS). Sem Cutan Med Surg. 1996; 1:250-7.
- Sullivan JR, Shear NH. The drug hypersensitivity syndrome: what is the pathogenesis? Arch Dermatol. 2001 Mar;137(3):357-64.
- Michel F, Navellou JC, Ferraud D, Toussirot E, Wendling D. DRESS syndrome in a patient on sulfasalazine for rheumatoid arthritis. Joint Bone Spine. 2005 Jan;72(1):82-5.
- Lanzafame M, Rovere P, De Checchi G, Trevenzoli M, Turazzini M, Parrinello A. Hypersensitivity syndrome (DRESS) and meningoencephalitis associated with nevirapine therapy. Scand J Infect Dis. 2001;33(6):475-6.
- Nishimura Y, Kitoh A, Yoshida Y, Tanaka T. Clomipramine-induced hypersensitivity syndrome with unusual clinical features. J Am Acad Dermatol. 2005 Nov;53(5 Suppl 1):S231-3.
- Elzagallaai AA, Knowles SR, Rieder MJ, et al. Patch testing for the diagnosis of anticonvulsant hypersensitivity syndrome: a systematic review. Drug Saf 2009; 32:391-408.
- Kardaun SH, Sekula P, Valeyrie-Allanore L, Liss Y, Chu CY, Creamer D, et al. Drug reaction with eosinophilia and systemic symptoms (DRESS): an original multisystem adverse drug reaction. Results from the prospective RegiSCAR study. Br J Dermatol. 2013;169:1071-80.
- Verrotti A, Trotta D, Salladini C, Chiarelli F. Anticonvulsant hypersensitivity syndrome in children. Incidence, prevention and management. CNS Drugs 2002; 16:197-205.
- Schlienger RG, Shear NH. Antiepileptic drug hypersensitivity syndrome. Epilepsia 1998; 39:S3-7.
- Bohan KH, Mansuri TF, Wilson NM. Anticonvulsant hypersensitivity syndrome: implications for pharmaceutical care. Pharmacotherapy 2007; 27: 1425-39.
- Vriese AS, Philippe J, Van Renterghem DM, De Cuyper CA, Hindryckx PH, Matthys EG, Louagie A. Carbamazepine hypersensitivity syndrome: report of 4 cases and review of the literature. Medicine (Baltimore). 1995 May;74(3):144-51.
- Knowles SR, Shapiro LE, Shear NH. Anticonvulsant hypersensitivity syndrome: incidence, prevention and management. Drug Saf 1999; 21:489-501.
- Genin E, Chen DP, Hung SI, Sekula P, Schumacher M, Chang PY, Tsai SH, Wu TL, Bellón T, Tamouza R, Fortier C, Toubert A, Charron D, Hovnanian A, Wolkenstein P, Chung WH, Mockenhaupt M, Roujeau JC. HLA-A*31:01 and different types of carbamazepine-induced severe cutaneous adverse reactions: an international study and meta-analysis. Pharmacogenomics J. 2014;14(3):281-8.
- Locharernkul C, Loplumlert J, Limotai C, Korkij W, Desudchit T, Tongkobpetch S, Kangwanshiratada O, Hirankarn N, Suphapeetiporn K. Carbamazepine and phenytoin induced Stevens-Johnson syndrome is associated with HLA-B*1502 allele in Thai population. Epilepsia. 2008;49(12):2087-91.
- Wu XT, Hu FY, An DM, Yan B, Jiang X, Kwan P, Stefan H, Zhou D. Association between carbamazepine-induced cutaneous adverse drug reactions and the HLA-B*1502 allele among patients in central China. Epilepsy Behav. 2010;19(3):405-8.
- Bessmertny O, Pham T. Antiepileptic hypersensitivity syndrome: clinicians beware and be aware. Curr Allergy Asthma Rep 2002; 2:34-39.
- Ganeva M, Gancheva T, Lazarova R, et al. Carbamazepine-induced drug reaction with eosinophilia and systemic symptoms (DRESS) syndrome: report of four cases and brief review. Int J Dermatol 2008; 47:853-60.
- Roujeau J-C. Drug reaction with eosinophilia and systemic symptoms (DRESS). Up ToDate. 2014:24.
- Kennebeck GA. Anticonvulsant hypersensitivity syndrome. J Am Board Fam Pract 2000; 13:364-70.
- Husain Z, Reddy By, Schwartz RA. DRESS syndrome: Part I. Clinical perspectives. J Am Acad Dermatol. 2013;68:693, e1-14.
- Cacoub P, Musette P, Descamps V, Meyer O, Speirs C, Finzi L, et al. The Dress syndrome: a literature review. Am J Med. 2011;124:588-97.
- Tohyama M, Hashimoto K. New aspects of drug-induced hypersensitivity syndrome. J Dermat. 2011;38:222-8.
- Kardaun SH, Sidoroff A, Valeyrie-Allanore L, et al. Variability in the clinical pattern of cutaneous side-effects of drugs with systemic symptoms: does a DRESS syndrome really exist?. Br J Dermatol. 2007;156:609-611.
- Tas, S. and Simonart, T. Drug rash with eosinophilia and systemic symptoms (DRESS syndrome). Acta Clin Belg. 1999; 54: 197–200.
- C.-W. Kim, G.-S. Choi, C.-H. Yun, D.-I. Kim. Drug hypersensitivity to previously tolerated Phenytoin by Carbamazepines-induced DRESS Syndrome. J Korean Med Sci 2006; 21-768-72
- Santiago F, Gonçalo M, Vieira R, Coelho S, Figuereido A. Epicutaneous patch testing in drug hypersensitivity syndrome (DRESS). Contact Dermatitis. 2010;62:47-53.
- Galindo PA, Borja J, Gómez E, Mur P, Gudín M, García R, Encinas C, Romero G, Garrido JA, Cortina P, Feo F. Anticonvulsant drug hyp. Newell BD, Moinfar M, Mancini AJ, Nopper AJ. Retrospective analysis of 32 pediatric patients with anticonvulsant hypersensitivity syndrome (ACHSS). Pediatric Dermatol 2009; 26:536-46.ersensitivity. J Investig Allergol Clin Immunol. 2002;12(4):299-304.
- Monzón S, Garcés MM, Reichelt C, Lezaun A, Colás C. Positive patch test in hypersensitivity to lamotrigine. Contact Dermatitis. 2002 Dec;47(6):361.
- Elzagallaai AA, Knowles SR, Rieder MJ, et al. În vitro testing for the diagnosis of anticonvulsant hypersensitivity syndrome: a systematic review. Mol Diagn Ther 2009; 13:313-30.
- Stern RS. Clinical practice exanthematous drug eruptions. N Engl J Med. 2012;366:2492-501.
- Trent JT, Kirsner RS, Romanelli P, Kerdel FA. Use of SCORTEN to accurately predict mortality in patients with toxic epidermal necrolysis in the United States. Arch Dermatol. 2004;140:890.
- Naisbitt DJ, Britschgi M, Wong G, et al. Hypersensitivity reactions to carbamazepine: characterization of the specificity, phenotype, and cytokine profile of drug-specific T cell clone. Mol Pharmacol2003; 63:732-41.
- Tsuge I, Okumura A, Kondo Y, et al. Allergen-specific T-cell response in patients with phenytoin hypersensitivity: simultaneous analysis of proliferation and cytokin production by carboxyfluorescein succinimidyl ester (CFSE) dilution assay. Allergol Int 2007; 56: 149-55.
- Romano A, Pettinato R, Andriolo M, et al. Hypersensitivity to aromatic anticonvulsants: in vivo and in vitro cross-reactivity studies. Curr Pharm Des 2006; 12:3373-81.
- Karami Z1, Mesdaghi M, Karimzadeh P, Mansouri M, Taghdiri MM, Kayhanidoost Z, Jebelli B, Shekarriz Foumani R, Babaie D, Chavoshzadeh Z. Evaluation of Lymphocyte Transformation Test Results in Patients with Delayed Hypersensitivity Reactions following the Use of Anticonvulsant Drugs. Arch Allergy Immunol. 2016;170(3):158-62. doi: 10.1159/000448284.
- Bouvresse S, Valeyrie-Allanore L, Ortonne N, Konstantinou MP, Kardaun SH, Bagot M, et al. Toxic epidermal necrolysis, DRESS, AGEP: do overlap cases exist? Orphanet J Rare Dis. 2012;7:72.
- González-Ramos J, Noguera-Morel L, Tong HY, Ramírez E, Ruiz-Bravo E, Bellón T, et al. Two cases of overlap severe cutaneous adverse reactions to benznidazole treatment for asymptomatic Chagas disease in a nonendemic country. Br J Dermatol. 2016;175:604–607.
- Kim TI, Jeong KH, Shin MK, Kim NI. Piperacillin/tazobactam-associated hypersensitivity syndrome with ovCase Rep Dermatol. 2017 May 8;9(2):1-7. doi: 10.1159/000475802.erlapping features of acute generalized exanthematous pustulosis and drug-related rash with eosinophilia and systemic symptoms syndrome. Ann Dermatol. 2016;28:98–101.
- Casagranda A, Suppa M, Dehavay F, Del Marmol V. Overlapping DRESS and Stevens-Johnson Syndrome: Case Report and Review of the Literature. Case Rep Dermatol. 2017 May 8;9(2):1-7. doi: 10.1159/000475802.
- Shiohara T, Inaoka M, Kano Y. Drug-induced hypersensitivity syndrome (DIHS): a reaction induced by a complex interplay among herpesviruses and antiviral and antidrug immune responses. Allergol Int. 2006;55(1):1–8.
- Newell BD, Moinfar M, Mancini AJ, Nopper AJ. Retrospective analysis of 32 pediatric patients with anticonvulsant hypersensitivity syndrome (ACHSS). Pediatric Dermatol 2009; 26:536-46.
- Cumbo-Nacheli G, et al. Anticonvulsant hypersensitivity syndrome: is there a role for immunomodulation? Epilepsia. 2008;49(12):2108–12.
- Descamps V, Ranger-Rogez S. DRESS syndrome. Joint Bone Spine. 2014;81(1):15–21.
- Ushigome Y, Kano Y, Ishida T, Hirahara K, Shiohara T. Short and long-term outcomes of 34 patients with drug-induced hypersensitivity syndrome in a single institution. J Am Acad Dermatol. 2013;68:721-8.
- Aouam K, Ben Romdhane F, Loussaief C, et al. Hypersensitivity syndrome induced by anticonvulsants: possible cross-reactivity between carbamazepine and lamotrigine. J Clin Pharmacol 2009; 49: 1488-91.
- Chung WH, Hung SI, Chen YT. Genetic predisposition of life-threatening antiepileptic-induced skin reactions. Expert Opin Drug Saf2010;9:15-21.
- Gaig P, Garcia-Ortega P, Baltasar M, Bartra J. Drug neosensitization during anticonvulsant hypersensitivity syndrome. J Investig Allergol Clin Immunol. 2006;16(5):321-6.
- Seitz CS, Pfeuffer P, Raith P, Brocker EB, Trautmann A. Anticonvulsant hypersensitivity syndrome: cross-reactivity with tricyclic antidepressant agents. Ann Allergy Asthma Immunol. 2006;97(5):698-702.
- Smith H., Newton R. Adverse reactions to carbamazepine managed by desensitisation. Lancet 1985; 1:753
- Eames P. Adverse reactions to carbamazepine managed by desensitisation. Lancet 1989; 1:509-510.
- Watts D, Bird J. Oxcarbazepine sensitivity treated by desensitization. J Neurol Neurosurg Psychiatry 1991;54:376.
- Lee J, Park EG, Lee M, Lee J. Desensitization to Oxcarbazepine: Long-Term Efficacy and Tolerability. J Clin Neurol. 2017 Jan;13(1):47-54. doi: 10.3988/jcn.2017.13.1.47.
- Seiko Itomi, Akihisa Oqumura et al. Phenytoin desensitization in a child with symptomatic localization-related epilepsy. Brain & Development 29 (2007), 121-123.
- Akihisa Okumura, Ikuza Tsuge et al. Phenytoin desensitization monitored by antigen specific T cell response using carboxyfluorescein succinimidyl ester dilution assay. European Journal of Paedriatic Neurology, Volumen 11, Issue 6, 2007, 385-388.
- Manish J. Butte. Pentobarbital desensitisation in a 3-month-old child. Allergy and Asthma proc 25:225-228, 2004
- Scherer K1, Brockow K, Aberer W, Gooi JH, Demoly P, Romano A, Schnyder B, Whitaker P, Cernadas JS, Bircher AJ; ENDA, the European Network on Drug Allergy and the EAACI Drug Allergy Interest Group. Desensitization in delayed drug hypersensitivity reactions – an EAACI position paper of the Drug Allergy Interest Group. Allergy. 2013 Jul;68(7):844-52. doi: 10.1111/all.12161.
Articole din ediţiile anterioare
Sensibilizarea la acarienii din praful de casă – o interpretare moleculară
Acarienii din praful de casă reprezintă principala cauză de alergie respiratorie, iar reactivitatea atopică la produsele lor este una dintre cele m...
Sindromul pancake – anafilaxia orală la acarieni
Anafilaxia prin expunere orală la acarieni, cunoscută şi sub numele de pancake syndrome, este o reacţie alergică severă, ameninţătoare de viaţă, ca...
Diagnosticul reacţiilor de hipersensibilitate la antibiotice non-betalactamice la copii
Odată cu creşterea utilizării antibioticelor non-betalactamice (ANBL), creşte şi frecvenţa reacţiilor alergice la acest grup de medicamente. Datele...
Recomandări cu privire la vaccinarea copiilor alergici
Imunizarea copiilor este o măsură indispensabilă de sănătate publică, eficientă în prevenţia bolilor infecţioase. Pacienţii alergici sunt încurajaţ...