Osteoporosis is a condition that affects many people in the past years. It weakens bones, making them fragile and more likely to break. Osteoporosis develops slowly over several years without any symptoms and remains undiagnosed until a minor fall or sudden impact causes a bone fracture. The most common fractures associated with osteoporosis are in the hip, spine and wrist. There are many factors which increase the risk of fractures and the first step in diagnosis osteoporosis is to use the risk assessment tools, such as FRAX and DEXA scan. The treatment for osteoporosis is based on treating and preventing fractures by taking regular exercise, avoiding alcohol consumption, giving up smoking and having a healthy diet, including foods rich in calcium and vitamin D. There are specific drugs used in the treatment of osteoporosis: bisphosphonates, denosumab, parathyroid hormone, hormone therapy and selective estrogen receptor modulators, each of them having specific indications, side effects and contraindications that should be known by any family doctor.
Actualităţi în osteoporoză
Updates in osteoporosis
First published: 29 aprilie 2018
Editorial Group: MEDICHUB MEDIA
DOI: 10.26416/MED.122.2.2018.1667
Abstract
Rezumat
Osteoporoza este o afecţiune tot mai frecventă în ultimii ani, din cauza procesului de îmbătrânire a populaţiei. Afecţiunea fragilizează oasele şi expune persoanele la risc crescut de fractură. Osteoporoza se dezvoltă lent, pe parcursul mai multor ani, fiind cel mai adesea asimptomatică şi nediagnosticată, până când are loc o fractură de fragilitate. Cele mai frecvente fracturi asociate cu osteoporoza sunt la nivelul şoldului, coloanei vertebrale şi la nivelul radiusului. Există mulţi factori care cresc riscul fracturilor, de aceea primul pas în diagnosticarea osteoporozei constă în utilizarea instrumentelor de evaluare a riscului, cum ar fi evaluarea riscului de fractură la 10 ani utilizând scorul FRAX şi scanarea DEXA. Tratamentul pentru osteoporoză se bazează în primul rând pe prevenirea fracturilor prin exerciţii fizice regulate, evitarea consumului de alcool, renunţarea la fumat şi o dietă sănătoasă care să includă alimente bogate în calciu şi vitamină D. Există medicamente specifice utilizate în tratamentul osteoporozei: bifosfonaţi, denosumab, hormon paratiroidian, terapie hormonală şi modulatori selectivi ai receptorilor de estrogen, fiecare având indicaţii specifice, reacţii adverse şi contraindicaţii.
Osteoporoza reprezintă pierderea de masă osoasă şi alterarea arhitecturii osoase normale, ce au drept consecinţă creşterea fragilităţii osoase şi a riscului de fracturi. Acumularea capitalului osos are loc din copilărie şi până în jurul vârstei de 25-30 de ani, în cazul persoanelor cu activitate fizică normală. După vârsta de 40-45 de ani începe declinul masei osoase, cu o pierdere fiziologică de 0,5-1% pe an. Procesul se accentuează după menopauză (1-2% pe an) sau în condiţiile unei diete incorecte, expunerii scăzute la soare sau activităţii fizice reduse. Fracturile de fragilitate sunt întâlnite frecvent, odată cu îmbătrânirea populaţiei, considerându-se că aproximativ una din trei femei, respectiv unu din cinci bărbaţi vor suferi o fractură de fragilitate în decursul vieţii lor. Consecinţele fracturilor constau în primul rând în afectarea calităţii vieţii, limitarea activităţilor zilnice, uneori dizabilităţi definitive şi depresie; de asemenea, pot să apară complicaţii, unele chiar grave, mergând până la deces în cazul fracturilor de col femural, care necesită imobilizări prelungite. Cele mai frecvent întâlnite sunt fracturile de pumn, de şold şi vertebrale, dar se pot întâlni şi fracturi ale antebraţului sau bazinului. Costurile pentru societate pot fi uneori ridicate, deoarece presupun zile de spitalizare, incapacitate de muncă şi îngrijiri la domiciliu.
Cauzele osteoporozei sunt multiple, existând factori etiologici care sunt consideraţi a avea impact mai mare asupra apariţiei bolii, aceştia fiind incluşi în scorul FRAX de evaluare a riscului de fractură (tabelul 1).
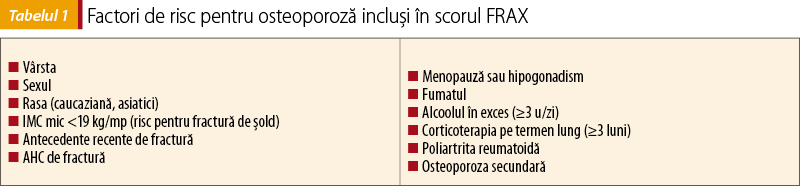
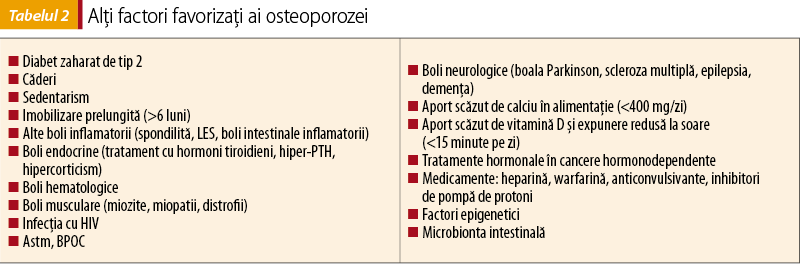
Se mai descriu şi alţi factori favorizaţi ai osteoporozei, care ar trebui, de asemenea, identificaţi şi trataţi atunci când este posibil (tabelul 2).
Diagnosticul de osteoporoză necesită în primul rând o anamneză amănunţită, cunoaşterea antecedentelor personale fiziologice (menarha, menopauza) şi patologice, a antecedentelor heredocolaterale (prezenţa fracturilor de şold la unul dintre părinţi), precum şi a medicaţiei pe care pacientul o primeşte. Scăderea în înălţime este unul dintre primele semne care pot să apară, de aceea ar trebui măsurată periodic înălţimea pacienţilor. O reducere cu 4 cm a înălţimii se consideră a fi sugestivă pentru diagnosticul de osteoporoză, la fel o cifoză apărută sau accentuată recent, însoţită de micşorarea distanţei iliocostale şi proeminenţa abdomenului către anterior. Asimetria umerilor şi a bazinului poate să apară ulterior în evoluţie din cauza tulburărilor de statică şi dinamică, cu afectarea mersului şi consecutiv a articulaţiilor de sprijin prin suprasolicitare. De asemenea, când se produc scolioze şi cifoze importante, poate apărea o disfuncţie ventilatorie de tip restrictiv, cu dispnee la efort, scăderea capacităţii de efort şi dificultate şi dureri care apar în ortostatism, obligând pacientul la repaus prelungit la pat. Fracturile la nivelul corpurilor vertebrale apar frecvent în stadiile avansate de osteoporoză, uneori la traumatisme minime, fiind însoţite de dureri intense în punct fix, în funcţie de locul fracturii, ce se intensifică în ortostatism şi la palpare. De cele mai multe ori, purtarea unui corset pe timpul zilei poate ameliora aceste dureri. Când sunt afectate rădăcini nervoase, durerea este de tip nevralgie intercostală, pacientul necesitând antialgice. Fracturile la nivelul pumnului (Colles sau Smith) sau cele la nivelul colului femural sunt fracturi de fragilitate care apar la căderi, frecvente la vârstnici. Cele mai importante complicaţii ale fracturilor de şold sunt reprezentate de tromboza venoasă profundă şi tromboembolia pulmonară, consecinţa imobilizării prelungite; din acest motiv, se indică limitarea imobilizării la minimum posibil şi rezolvarea chirurgicală de câte ori este posibil.
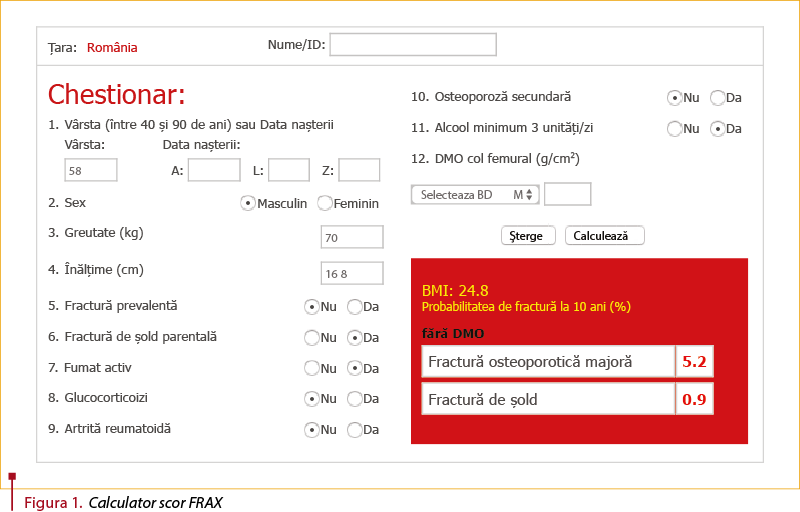
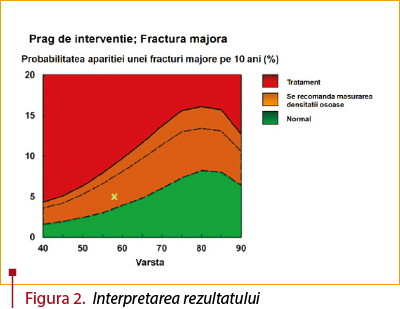
Pentru evaluarea prezenţei osteoporozei se recomandă utilizarea unui scor de risc, FRAX; acesta evaluează riscul persoanelor cu vârsta între 40 şi 90 de ani de a avea o fractură majoră osteoporotică (fractură vertebrală, de şold, antebraţ) în următorii 10 ani, în funcţie de factorii de risc consideraţi majori (tabelul 1). Se poate calcula folosind aplicaţiile de pe Internet (figura 1), şi în funcţie de scorul obţinut se indică efectuarea investigaţiilor suplimentare (figura 2). Ghidurile de osteoporoză actuale recomandă calcularea scorului FRAX pentru toate femeile aflate la menopauză şi la bărbaţii cu vârstă de peste 50 de ani care au factori de risc pentru osteoporoză(1,2). Unele ţări au adaptat scorul FRAX local, cum ar fi, de exemplu, QFracture (NICE, 2009), care poate fi aplicat persoanelor între 30 şi 85 de ani, şi în care au introdus şi alţi factori de risc pentru osteoporoză.
Pentru diagnosticul şi stabilirea severităţii osteoporozei se determină densitatea minerală osoasă (DMO; g/cm2) prin DXA (dubla absorbţiometrie cu raze X) la nivelul coloanei vertebrale, şoldurilor şi, atunci când rezultatul este nerelevant, se poate efectua şi la nivelul antebraţului. Trebuie avut în vedere că, atunci când ne aflăm în faţa unei coloane cu artroze multiple şi deformări, rezultatul obţinut poate fi subevaluat. Se consideră osteoporoză valori ale DMO <-2,5 deviaţii standard, iar osteopenie, valori ale DMO între -2,5 şi -1, valori valabile atât pentru bărbaţi, cât şi pentru femei. Valorile se raportează la media persoanelor sănătoase de 25 de ani şi se consideră valoare cea mai severă obţinută. Ultrasonografia osoasă efectuată la nivelul calcaneului, tibiei, patelei sau radiusului, folosită în trecut ca metodă de screenig, este astăzi aproape abandonată din cauza sensibilităţii scăzute, iar tomografia cantitativă este prea scumpă pentru a putea fi utilizată în practică. Diagnosticul de osteoporoză se pune şi în prezenţa unei fracturi de fragilitate (vertebrale, de pumn, şold, prin cădere de la înălţimea corpului), în absenţa altor tulburări metabolice, indiferent de scorul DMO(1).
Când pierderea osoasă depăşeşte 30-40%, apar modificări vizibile la examenul radiologic. Pentru evidenţierea modificărilor la nivelul coloanei vertebrale se va urmări în special zona în care apar de obicei primele modificări (T12-L1), căutând ca semne scăderea în înălţime a corpurilor vertebrale cu 4 mm, tasări vertebrale, vertebre cuneiforme sau fracturi vertebrale. La nivelul femurului se poate observa în stadii avansate aspectul trabecular al colului femural. Investigaţiile paraclinice uzuale (hemoleucogramă, VSH, dozarea calciului şi fosforului în sânge şi urină, probe hepatice, probe renale, proteine totale) vor fi completate de investigaţii hormonale (PTH, TSH, FT4, estradiol, testosteron, prolactină, LH). Măsurarea nivelului seric al 25 OH vitaminei D este esenţială pentru a putea evidenţia deficitul şi a-l trata corespunzător. În România se constată frecvent niveluri serice foarte mici ale vitaminei D, care sunt foarte greu corectabile. Evidenţierea markerilor de osteoformare (fosfataza alcalină, osteocalcina, propeptidul carboxiterminal al colagenului I) şi a markerilor de osteoresorbţie (aminopeptide, telopeptide crosslinkate ale colagenului I, piridolina şi dezoxipiridolina în urină) pot definitiva tabloul paraclinic al modificărilor din osteoporoză.
Tratamentul osteoporozei vizează în primul rând schimbarea stilului de viaţă; renunţarea la fumat, evitarea abuzului de cafea şi de alcool şi o dietă echilibrată bogată în proteine, calciu şi vitamină D ajută la prevenirea şi întârzierea osteoporozei. Expunerea la soare este obligatorie minimum 15 minute pe zi, pentru ca organismul să poată sintetiza cantitatea de vitamină D necesară. Exerciţiul fizic regulat − de preferat, mersul, joggingul, schiatul şi exerciţiile de rezistenţă − are efect benefic asupra prevenirii osteoporozei. În cazul fracturilor sau al altor cauze de imobilizare se recomandă scurtarea perioadei de imobilizare şi kinetoterapie dirijată. În cazul pacienţilor vârstnici pot fi de folos exerciţiile fizice de echilibru, purtarea unor protectoare pentru şolduri în cazul celor cu căderi frecvente, utilizarea mijloacelor de sprijin (baston, cadru), amenajarea mediului şi chiar educarea pacienţilor pentru a scădea riscul de cădere. În cazul fracturilor vertebrale, pentru ameliorarea durerilor pot fi utile corsete special concepute, antialgice şi evitarea antiinflamatoarelor nesteroidiene, precum şi scurtarea corticoterapiei atunci când aceasta este necesară. Menţionăm că doze mici de cortizon (5 mg/zi) utilizate timp de peste trei luni, chiar în administrare alternativă sau inhalatorie, pot determina instalarea precoce a osteoporozei induse de corticoterapie.
Dozele de vitamină D utile în mod curent sunt de 400 u.i./zi, necesarul crescând după menopauză, iar la bărbaţi, după vârsta de 50 de ani (800 u.i./zi). Cantitatea de vitamină D poate fi suplinită prin expunere la soare 15 minute/zi (faţă, mâini, decolteu), prin consumul de alimente bogate în vitamină D (macrou, somon, ton, sardine, ou) sau atunci când există deficit prin suplimentare medicamentoasă, cea mai bună formă de absorbţie şi utilizare având-o vitamina D3 (se pot utiliza doze de 1000-2000 u.i./zi în funcţie de valorile serice ale 25 OH vitaminei D). Doze mai mari de vitamină D pot fi necesare în prezenţa malabsorbţiei, obezităţii, în cazul vârstnicilor sau la transplantaţi. Se recomandă menţinerea unui nivel seric al vitaminei D cuprins între 30 şi 50 ng/ml(3). Necesarul de calciu, de asemenea, creşte după 50 de ani (1200 mg/zi) şi trebuie asigurat în primul rând din alimente (lactate, varză, spanac), şi doar atunci când este cazul prin medicaţie, fără a depăşi doza de 2000 mg/zi, care poate agrava o litiază renală, dar poate creşte şi riscul cardiovascular.
Ghidurile recente de osteoporoză subliniază importanţa stilului de viaţă, a dietei şi exerciţiului fizic, ca parte integrantă a prevenţiei şi tratamentului osteoporozei. Tratamentul farmacologic este indicat în situaţii clare de osteoporoză sau osteopenie cu risc crescut de fractură (tabelul 3).

Agenţii terapeutici utilizaţi pentru tratamentul osteoporozei sunt cu acţiune antiresorbtivă sau cu acţiune osteoformatoare. Studiile efectuate până în prezent nu au arătat superioritatea asocierii celor două tipuri de medicaţie faţă de fiecare luată separat. De aceea, nu este indicată asocierea lor. În ceea ce priveşte medicaţia antiresorbtivă, care inhibă activitatea osteoclastelor, se recomandă ca tratament de primă linie bifosfonaţii: alendronat (10 mg/zi sau 70 mg/săptămână), risendronat (5 mg/zi sau 35 mg/săptămână), indicaţi în osteoporoza de menopauză, osteoporoza la bărbaţi sau cea indusă de corticoizi. Ibandronatul utilizat p.o. 150 mg/lună sau parenteral 3 mg/3 luni (când există contraindicaţie sau intoleranţă pentru administrarea p.o.) şi-a dovedit eficienţa doar în osteoporoza vertebrală şi nevertebrală, dar fără efecte semnificative asupra osteoporozei şoldului. Tot cu administrare parenterală poate fi utilizat în cazurile de intoleranţă la administrarea orală acidul zolendronic 5 mg/an. Bifosfonaţii sunt medicamente de primă alegere în toate cazurile de osteoporoză, iar ca durată de administrare, ghidurile recomandă 5 ani pentru bifosfonaţii cu administrare p.o. şi 3 ani pentru acidul zolendronic. Dacă se obţine stabilizarea riscului de fractură după 6-10 ani de bifosfonaţi la pacienţii cu risc crescut, se poate lua în consideraţie o perioadă de întrerupere a terapiei, până când apar noi evenimente (fracturi sau înrăutăţirea DMO). În toate cazurile se subliniază necesitatea administrării continue a bifosfonaţilor, în absenţa reacţiilor adverse; în ghiduri se menţionează chiar că, pentru creşterea aderenţei, a continuităţii terapeutice, se pot utiliza generice, care au preţ mai scăzut şi permit utilizarea fără întrerupere. În cazul persoanelor de peste 75 de ani, cu fracturi de fragilitate şi corticoterapie îndelungată, se recomandă menţinerea bifosfonaţilor pentru întreaga perioadă de corticoterapie. În cazul corticoterapiei, cel mai mare risc de fractură este la debutul tratamentului, de aceea se recomandă terapia cu bifosfonaţi încă de la început. Bifosfonaţii pot avea reacţii adverse, dintre care cele gastroesofagiene sunt cele mai frecvente; utilizaţi timp îndelungat, pot favoriza osteonecroza la nivelul maxilarelor (durere, tumefiere, mobilitate crescută a dinţilor), la nivelul conductului auditiv extern (infecţii cronice ORL) sau fracturi atipice la nivelul diafizei femurului, uneori bilateral. De aceea, pacienţii aflaţi în tratament cronic cu bifosfonaţi vor fi supravegheaţi şi investigaţi dacă există acuze.
În cazul în care bifosfonaţii sunt contraindicaţi, există intoleranţă sau rezultatele obţinute sunt minime, se pot administra anticorpi monoclonali umani anti-RANKL (denosumab), care inactivează osteoclastele şi dezvoltarea lor. Se administrează subcutanat 60 mg la fiecare 6 luni, fiind indicaţi în toate formele de osteoporoză, inclusiv în cazul ablaţiei hormonale din cancerele hormonodependente (prostată, sân). Efectul se poate menţine 18-24 de luni după întreruperea terapiei, dar sunt citate cazuri în care la 18 luni de la întreruperea tratamentului creşte riscul de fracturi, făcând necesară administrarea bifosfonaţilor. Este totuşi o terapie de viitor, care se poate utiliza în siguranţă şi cu efecte benefice la pacienţii selecţionaţi.
Terapia de substituţie hormonală, ca şi modulatorii selectivi ai receptorilor estrogenici (raloxifen), are indicaţii foarte limitate, din cauza reacţiilor adverse severe (tromboembolii, cancer de endometru, cancer de sân, boli cardiovasculare). Această medicaţie nu se utilizează de rutină pentru tratarea osteoporozei, ci doar se indică pe durată scurtă, în cazul osteoporozei post-menopauză, la femei în primii 5-10 ani de la instalarea menopauzei, atunci când se urmăreşte în mod special ameliorarea unor simptome legate de menopauză.
Dintre medicamentele cu efect anabolizant pe oase menţionăm teriparatidul (parathormon uman recombinat), utilizat în cazurile foarte severe de osteoporoză cu DMO <-3, care nu au răspuns la alte tratamente. Preţul ridicat şi faptul că nu are efect dovedit în osteoporoza de şold îl recomandă ca medicament de rezervă, iar administrarea lui este limitată la 24 de luni.
Alte medicamente noi, cum ar fi inhibitorii de catepsină k sau anticorpii antisclerostin, necesită încă studii. Alte medicamente utilizate în trecut pentru tratarea osteoporozei (calcitonina, ranelatul de stronţiu, cu limitări importante la pacienţii cu boli cardiovasculare) nu mai sunt menţionate în ghidurile din 2016-2017. Succesul tratamentului este evidenţiat prin creşterea scorului DMO, precum şi prin absenţa oricărei fracturi în cursul terapiei. Dacă rezultatele obţinute după 5 ani de tratament nu sunt cele aşteptate şi DMO <-2,5, trebuie reevaluat pacientul pentru căutarea unei cauze de osteoporoză secundară şi, evident, trebuie evidenţiată aderenţa, continuitatea tratamentului fiind un element esenţial.
Pacienţii cu osteoporoză sunt, astfel, manageriaţi de către medicul de familie, care are cel mai important rol în prevenirea ei, prin promovarea stilului de viaţă sănătos, şi în identificarea persoanelor cu risc crescut de fractură. Endocrinologul şi reumatologul sunt medicii care prescriu tratamentul farmacologic atunci când este necesar, iar ortopedului îi revine sarcina de a rezolva fracturile survenite în decursul vieţii. Echipa se completează cu kinetoterapeuţi, care ajută şi la prevenirea fracturilor prin antrenamente corespunzătoare, dar şi la recuperarea post-fractură. Sunt încă multe aspecte care necesită clarificare, medicamente noi care poate vor influenţa în mod semnificativ evoluţia osteoporozei, în acest secol în care asistăm la îmbătrânirea populaţiei, în consecinţă, şi la creşterea incidenţei fracturilor şi osteoporozei.
Conflict of interests: The author declares no conflict of interests.
Bibliografie
- Buckley L, et al. American College of Rheumatology Guideline for the Prevention and Treatment of Glucocorticoid-Induced Osteoporosis. Arthritis & Rheumatology. 2017 August;69(8).
- NOGG 2017. Clinical guideline for the prevention and treatment of osteoporosis.
- Camacho P, Petak S, et al. American Association of Clinical Endocrinologists and American College of Endocrinology Clinical Practice Guidelines for the Diagnosis and Treatment of Postmenopausal Osteoporosis - 2016. Endocrine Practice. 2016 sept;22.
- KDIGO 2017. Clinical practice guideline for the diagnosis, evaluation, prevention and treatment of chronic kidney disease-mineral and bone disorder (CKD-MBD). KIsupplements. 2017 July;7(1).
- Compson J et al. UK clinical guideline for the prevention and treatment of osteoporosis. Arch Osteoporos. 2017 Dec;12(1):43.
- Practitioners RACoG. Osteoporosis prevention, diagnosis and management in postmenopausal women and men over 50 years of age. 2017;2nd edition.
- Amir Q, et al. Treatment of Low Bone Density or Osteoporosis to Prevent Fractures in Men and Women: A Clinical Practice Guideline Update From the American College of Physicians. Annals of Internal Medicine. 2017 June.
- Kristie N, Janette DL, et al. Osteoporosis: A Review of Treatment Options. Pharmacy and Therapeutics. 2018 Fev.;42(3).
Articole din ediţiile anterioare
O incursiune în diferitele tipuri de osteoporoză şi scorurile utilizate pentru calcularea riscului de fractură
Osteoporoza rămâne o problemă de sănătate publică, din cauza predispoziţiei osului afectat la fractură. Aceasta este în prezent una dintre principa...
Efectul osteoprotector al simvastatinei prin prisma studiilor spectroscopice în VIS-IR
Introducere. Osteoporoza şi dislipidemia sunt două condiţii patologice care apar frecvent împreună, având în vedere factorii de risc comuni. De ac...
Importanţa evaluării fracturilor vertebrale la pacientele postmenopauzale cu osteopenie
Osteoporoza este definită clinic prin prezenţa fracturilor de fragilitate. La pacientele fără istoric de fracturi, DXA reprezintă metoda de ...
Corelaţii ale metabolismului lipidic cu remodelarea osoasă
Introducere. Osteoporoza şi dislipidemia reprezintă o patologie medicală cronică, iar relaţia dintre acestea se bazează pe factori de risc şi me...