Allergic diseases, including allergic rhinitis/rhinoconjuctivitis, asthma, and urticaria, are common conditions in the adult population, affecting women at the fertile age. Although, ideally, pregnant women should not receive pharmacologic treatment because of associated risks for the unborn child, sometimes quality of life impairment or risks of associated complications make medication necessary. The benefit/risk ratios associated with treatment in allergic diseases are favourable and allow the safe administration of several pharmacological classes. Oral antihistamines, predominantly loratadine and cetirizine, have a good safety profile in pregnant women. Treating asthma is extremely important because of the risks associated with the disease, and the preferred treatment is inhaled corticosteroids, and other classes of antiasthmatic drugs can also be administered. Allergen-specific immunotherapy can be continued during pregnancy safely, and some studies suggest a possible protective effect on the subsequent development of allergic diseases in the child.
Tratamentul bolilor alergice în timpul sarcinii
The treatment of allergic diseases during pregnacy
First published: 26 mai 2017
Editorial Group: MEDICHUB MEDIA
DOI: 10.26416/FARM.176.3.2017.782
Abstract
Rezumat
Bolile alergice, incluzând rinita/rinoconjunctivita alergică, astmul și urticaria, sunt afecţiuni frecvente care apar la adulţii tineri, prin urmare afectând femeile aflate la vârsta fertilă. Deşi, în mod ideal, gravidele nu ar trebui să primească tratament farmacologic, din cauza riscurilor pentru făt, uneori afectarea calităţii vieţii mamei sau riscurile de complicaţii asociate impun administrarea acestuia. Raporturile beneficii/risc asociate tratamentului în bolile alergice sunt favorabile și permit administrarea în siguranţă a mai multor clase farmacologice. Antihistaminicele orale, cu precădere loratadina și cetirizina, au un profil de siguranţă bun la gravide. Tratarea astmului este extrem de importantă date fiind riscurile asociate bolii, iar tratamentul de elecţie este reprezentat de corticosteroizii inhalatori, alte clase de medicamente antiastmatice putând fi de asemenea administrate. Imunoterapia alergen-specifică poate fi continuată în timpul sarcinii în siguranţă, iar unele studii sugerează un posibil efect protector asupra dezvoltării ulterioare a bolilor alergice la copil.
Introducere
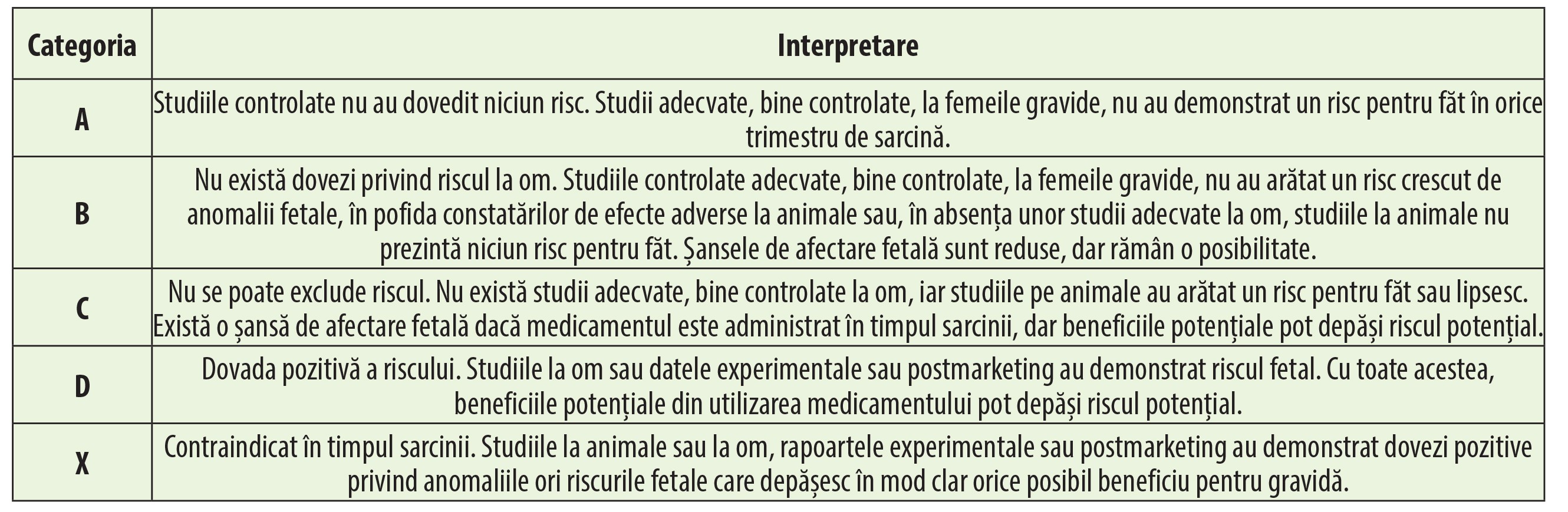
Medicamentele utilizate pentru tratamentul bolilor alergice sunt adesea administrate pentru mai multe afecțiuni comune la femeile aflate la vârsta fertilă, cele mai frecvente fiind rinita alergică și urticaria. Astfel, s-a estimat că până la 20-30% dintre femei suferă de rinită alergică și 4-7% suferă de astm în timpul sarcinii, care, împreună cu unele suferințe dermatologice, le fac unele dintre cele mai comune grupuri de afecțiuni care complică sarcina. Aceste afecțiuni ar putea afecta calitatea vieții mamei, deoarece pot fi foarte debilitante, prezentând o serie de simptome supărătoare.Profilul de siguranță al medicamentelor utilizate pentru tratamentul bolilor alergice în timpul sarcinii nu a fost încă pe deplin stabilit și aceste medicamente ar trebui utilizate numai dacă, în opinia medicului, beneficiile depășesc riscurile. De mai mulți ani, recomandările privind tratamentele utilizate în timpul sarcinii s-au bazat pe clasificarea FDA (Food and Drug Administration), care includea categoriile de siguranță a sarcinii A, B, C, D și X (tabelul 1). Acest sistem este în prezent în curs de revizuire, considerând-se că aceste recomandări pot crea confuzie. FDA consideră a fi necesar un nou sistem, care să includă studii clinice ale riscurilor unui medicament în timpul sarcinii și discuții asupra datelor, care va oferi informații mai relevante pentru medici. Recomandările din partea EMA (Agenția Europeană pentru Medicamente) impun luarea în considerare a tuturor cunoștințelor disponibile, atât clinice, cât și non-clinice, atunci când se recomandă administrarea de medicamente la femeile însărcinate sau care alăptează și la femeile aflate la vârsta fertilă. Aceasta ar trebui să includă o evaluare integrată a datelor non-clinice și clinice, respectiv luarea în considerare a proprietăților farmacologice și farmacokinetice neclinice ale medicamentului, precum și rezultatele studiilor de toxicitate non-clinică și a experienței/cunoștințelor clinice privind compușii din cadrul aceleiași clase.
Antihistaminicele orale
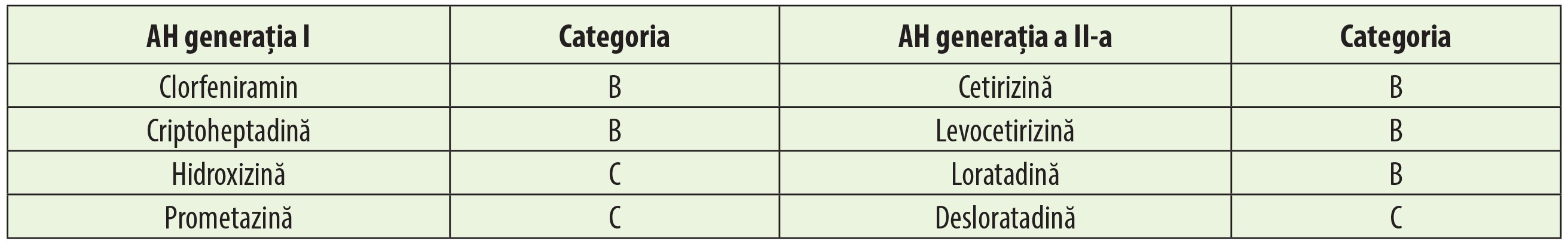
Antihistaminicele, disponibile atât fără prescripție medicală (OTC), cât și pe baza prescripției medicale, sunt utilizate în mod obișnuit în timpul primelor săptămâni ale sarcinii pentru tratamentul simptomelor astmului și rinitei alergice, urticariei sau pruritului cutanat. În mod colectiv, se estimează că până la 15% dintre femeile gravide folosesc la un moment dat în timpul sarcinii antihistaminice orale. O analiză recentă a datelor colectate din două studii naționale mari (Marea Britanie și SUA) a arătat că mai multe componente individuale antihistaminice (de exemplu, difenhidramină, loratadină, cetirizină, clorfeniramin și fexofenadină) sunt folosite de 1-4% dintre femeile gravide în timpul primului trimestru. Antagoniști de primă generație ai receptorilor H1 (de exemplu, difenhidramina, dimenhidrina doxilamina plus piridoxina) pot traversa bariera hematoencefalică cu efecte secundare sedative și anticolinergice și sunt utilizate frecvent pentru a trata reacțiile alergice și greața, precum și vărsăturile din sarcină. Antagoniștii receptorilor H1 de a doua generație (de exemplu, loratadina, cetirizina, fexofenadina, bilastina) nu au aceste efecte secundare și sunt utilizați în principal pentru a trata simptomele astmului și alergiilor. Antagoniștii receptorilor H2, cum ar fi ranitidina, cimetidina, famotidina, sunt mai rar utilizați în timpul sarcinii, deși date recente indică faptul că aproximativ 1 din 100 de femei gravide primește ranitidină în primul trimestru.Medicii trebuie să decidă dacă să selecteze un antihistaminic mai vechi, mai bine studiat, considerat a fi relativ sigur în timpul sarcinii, sau un agent mai nou, care are un efect mai puțin negativ asupra calității vieții, dar are un potențial efect teratogen. Diferite recomandări și studii favorizează utilizarea antihistaminicelor de primă generație pentru utilizare în timpul sarcinii. Acestea subliniază faptul că aceste antihistaminice au fost utilizate pentru o perioadă mai lungă și pe scară mai largă în timpul sarcinii. Sunt disponibile mai multe date despre diferitele efecte ale antihistaminice de primă generație în timpul sarcinii. Mai mult decât atât, câțiva agenți de generația a doua au fost raportați ca fiind asociați cu o incidență crescută a anumitor malformații congenitale. Ghidurile terapeutice actuale pentru rinita alergică (ARIA) au concluzionat că antihistaminicele mai vechi au un raport general risc/beneficiu nefavorabil, din cauza selectivității lor slabe și a efectelor lor sedative și anticolinergice. ARIA recomandă ca, acolo unde este posibil, antihistaminicele de primă generație să nu mai fie prescrise. În general, antihistaminicele de a doua generație sunt mai puternice, au o durată mai lungă de acțiune și produc o sedare minimă. Printre antihistaminicele de a doua generație, loratadina (10 mg o dată pe zi) și cetirizina (10 mg o dată pe zi) pot fi considerate antihistaminice de a doua generație de elecție în timpul sarcinii. Există studii pe un număr mare de gravide care au oferit date privind siguranța pentru fiecare dintre aceste medicamente.
Tabelul 2 rezumă categoriile de risc pentru antihistaminicele orale cel mai frecvent utilizate.
Corticosteroizii
Corticosteroizii sunt medicamente antiinflamatoare și imunosupresoare puternice, care trebuie uneori să fie administrate femeilor însărcinate. Corticosteroizii au fost suspectați că sunt teratogeni timp de mulți ani; cu toate acestea, există dovezi contradictorii privind asocierea între uzul de corticosteroizi și malformațiile congenitale.Corticosteroizii topici
Corticosteroizii topici sunt cel mai frecvent prescris tratament dermatologic și sunt adesea utilizați de femeile gravide cu afecțiuni ale pielii. Cu toate acestea, se știe puțin despre siguranța lor în timpul sarcinii. Studii recente au furnizat dovezi care arată că nu există asocieri cauzale între utilizarea maternă a corticosteroizilor topici de orice potență și evoluția negativă a sarcinii, inclusiv malformațiile congenitale, nașterea prematură, moartea fetală și scăderea scorului Apgar. S-a identificat însă o asociere probabilă între greutatea scăzută la naștere și utilizarea maternă a corticosteroizilor topici cu potență mare sau foarte mare, în special atunci când dozele cumulative ale corticosteroizilor topici pe tot parcursul sarcinii sunt foarte mari. Pe de altă parte, utilizarea maternă a corticosteroizilor topici cu potență scăzută sau moderată nu se asociază cu greutatea mică la naștere. S-a constatat chiar că uzul de corticosteroizi topici cu potență scăzută sau moderată protejează împotriva decesului copilului, dar acest lucru nu a fost observat atunci când mamele au utilizat corticosteroizi topici cu potență mare sau foarte mare.Corticosteroizii intranazali
Corticosteroizii intranazali sunt utilizați pe scară largă în principal pentru tratarea rinitei alergice, dar sunt disponibile surprinzător de puține date obiective privind siguranța lor. Având în vedere faptul că absorbția lor sistemică este extrem de limitată, precum și dată fiind farmacokinetica lor, toți corticosteroizii intranazali de a doua generație sunt considerați în general relativ siguri pentru utilizare în timpul sarcinii și nu există date care să indice o asociere între uzul de corticosteroizi intranazali și malformații congenitale. Singurul studiu prospectiv despre utilizarea corticosteroizilor intranazali în timpul sarcinii a arătat că administrarea intranazală de fluticazonă propionat timp de 8 săptămâni nu a avut efecte dăunătoare asupra creșterii fătului sau asupra evoluției sarcinii. O metaanaliză a utilizării corticosteroizilor intranazali în timpul sarcinii nu a arătat o creștere a riscului de malformații majore, de naștere prematură, greutate mică la naștere sau hipertensiune indusă de sarcină. În clasificarea FDA, budesonidul intranazal este inclus în categoria B, toți ceilalți corticosteroizi intranazali fiind incluși în categoria C.Corticosteroizii inhalatori
Corticosteroizii inhalatori reprezintă principala clasă terapeutică pentru astmul persistent care necesită tratament de control în timpul sarcinii. Multe studii nu au arătat riscuri perinatale crescute (inclusiv preeclampsie, naștere prematură, greutate mică la naștere și malformații congenitale) asociate cu corticosteroizii inhalatori. Un studiu recent, care a inclus peste 4000 de femei care au utilizat corticosteroizi inhalatori în timpul sarcinii, nu a evidențiat un risc asociat crescut de mortalitate perinatală. Câteva studii mari susțin lipsa de asociere între utilizarea de corticosteroizi inhalatori și malformații totale sau specifice. Un singur studiu a sugerat o relație între corticosteroizii inhalatori cu doze mari și numărul total de malformații, dar această constatare ar putea rezulta din confuzia cu severitatea astmului, având în vedere relația dintre un număr crescut de exacerbări și un număr crescut de malformații congenitale demonstrate în același grup. Un studiu populațional, multicentric recent, a găsit o asociere pozitivă între utilizarea maternă a corticosteroizilor inhalatori (fluticazona fiind medicamentul cel mai frecvent raportat) și atrezia anorectală; totuși, această constatare nu a fost sprijinită de date suficient de convingătoare pentru a modifica recomandările privind corticosteroizii inhalatori în timpul sarcinii. Având în vedere că cele mai multe date publicate privind siguranța gestațională la om sunt disponibile pentru budesonid, acest medicament este considerat corticosteroidul inhalator preferat pentru tratamentul astmului în timpul sarcinii, cu toate că acest lucru nu înseamnă că celelalte preparate inhalatorii cu corticosteroizi sunt nesigure. De aceea, corticosteroizii inhalatori, alții decât budesonidul, pot fi continuați la pacientele care au fost bine controlate de acești agenți înainte de sarcină, în special dacă medicamentele de comutare ar putea pune în pericol controlul astmului.Corticosteroizii sistemici
Unele paciente cu astm sever pot necesita corticosteroizi pe cale orală pentru a obține un control adecvat al astmului. Corticosteroizii orali sunt, de asemenea, în mod obișnuit, parte din tratamentul unei exacerbări de astm sau pot fi utilizați pentru tratamentul urticariei greu de controlat cu antihistaminice orale. Dozele pentru exacerbările de astm sunt de obicei 1 mg/kg prednison sau doze echivalente într-o singură doză în decurs de 3-10 zile, în timp ce pentru urticarie pot fi suficiente doze mai mici. Corticosteroizii orali au fost asociați cu un risc crescut de naștere prematură și greutate mică la naștere, dar nu și cu un risc crescut de avort spontan. Lipsa unei asocieri aparente cu avortul spontan pentru corticosteroizii orali ar putea fi, de asemenea, o reflectare a efectului lor de protecție. Avortul spontan poate să apară ca urmare a unui răspuns imun anormal, care poate fi inhibat de proprietățile antiinflamatorii ale corticosteroizilor în doze mari; de fapt, dozele mari de corticosteroizi sunt folosite pentru a preveni avorturile recurente, deși eficacitatea acestui tratament este încă controversată. Un risc crescut de fisuri orofaciale a fost raportat într-o metaanaliză a studiilor de caz-control, dar acest risc crescut nu a fost confirmat într-un recent studiu de cohortă mare. Deoarece aceste riscuri ar fi mai puțin probabile decât riscurile potențiale ale unei exacerbări severe a astmului, care includ mortalitatea maternă sau fetală, corticosteroizii orali sunt recomandați atunci când sunt indicați pentru administrarea astmului sever în timpul sarcinii. În cazul urticariei, se recomandă abordare individuală.β-agoniștii inhalatori
În timp ce corticosteroizii inhalatori sunt considerați terapia de bază în gestionarea astmului persistent în timpul sarcinii, β2-agoniștii au un rol crucial în managementul astmului. În timpul sarcinii, β2-agoniștii cu durată scurtă de acțiune (BADSA) sunt utilizați în cadrul schemelor terapeutice pentru toate tipurile de astm (ușoare, moderate sau severe), în timp ce β2-agoniștii cu durată lungă de acțiune (BADLA) sunt utilizați în cazurile de astm persistent moderat până la sever, în asociere cu doze mici sau medii de corticosteroizi inhalatori. S-a raportat că 40-70% dintre femeile astmatice utilizează BADSA și 8-13% utilizează BADLA în timpul sarcinii. În ciuda faptului că sunt utilizate pe scară largă în timpul sarcinii, toate BADSA și BADLA sunt clasate în categoria de risc C de către FDA, care prevede că riscul nu poate fi exclus și că există o șansă de fătul să aibă de suferit dacă medicamentul este administrat în timpul sarcinii, dar că beneficiile potențiale pot depăși riscul potențial. Mai mult decât atât, se consideră că BADSA și BADLA au un risc teratogen „nedeterminat“, având în vedere calitatea și cantitatea limitate ale datelor privind siguranța acestor medicamente.β-agoniștii cu durată scurtă de acțiune (BADSA)
β-agoniștii cu durată scurtă de acțiune (BADSA) sunt terapia de salvare de elecție pentru astm în timpul sarcinii. Salbutamolul inhalat este β-agonist cu acțiune în primă fază de elecție, la femeile însărcinate, deoarece este cel mai intens studiat, deși alți agenți pot fi utilizați dacă sunt unici sau pot fi bine tolerați. Într-un studiu de caz-control, utilizarea bronhodilatatoarelor în timpul sarcinii a fost asociată cu un risc crescut de gastroschisis la sugari. Rezultatele unui studiu de cohortă care a implicat 4 558 de femei au evidențiat un risc crescut de apariție a unor defecte cardiace la sugarii mamelor expuse la bronhodilatatoare în timpul sarcinii. Un alt studiu caz-control a susținut, de asemenea, această asociere. Datele obținute dintr-un studiu populațional multicentric mai recent au arătat o asociere pozitivă între utilizarea BADSA (albuterolul fiind cel mai frecvent raportat medicament specific) și atrezia esofagiană izolată, precum și o asociere între incidența omofalocelului la copiii femeilor care au primit BADSA și corticosteroizi inhalatori în timpul sarcinii. Cu toate acestea, asemenea observații pot fi rezultatul confuziei între efecte adverse ale medicamentelor și efecte ale bolii înseși; exacerbările de astm pot fi asociate cu creșterea utilizării bronhodilatatoarelor și a malformațiilor congenitale. În plus, factori precum obezitatea și statutul socioeconomic scăzut pot fi asociați cu astm mai sever, care necesită mai multe bronhodilatatoare și se asociază cu malformații congenitale.β-agoniștii cu durată lungă de acțiune (BADLA)
β-agoniștii cu durată lungă de acțiune sunt terapia suplimentară preferată pentru obținerea controlului terapeutic în astm în timpul sarcinii. Această opțiune trebuie adăugată la pacientele ale căror simptome nu sunt controlate cu corticosteroizi inhalatori cu doză medie. Deoarece β-agoniștii cu durată lungă de acțiune și cei cu acțiune scurtă au farmacologie și toxicologie similare, este de așteptat ca β-agoniștii cu durată lungă de acțiune să aibă un profil de siguranță similar cu cel al salbutamolului. Cei doi β-agoniști cu durată lungă de acțiune disponibili sunt salmeterolul și formoterolul.A fost observată o posibilă asociere între β-agoniștii cu durată lungă de acțiune și un risc crescut de exacerbări severe și chiar fatale de astm; ca urmare, beta-agoniștii cu acțiune îndelungată nu sunt recomandați ca monoterapie pentru tratamentul astmului și sunt disponibili în preparate cu combinații fixe cu corticosteroizi inhalatori. S-a comparat terapia combinată bazată pe BADLA și corticosteroizi inhalatori cu corticosteroizi în doze mari și nu s-au găsit diferențe semnificative în rata malformațiilor congenitale între grupuri. Alte studii nu au găsit nicio diferență în ceea ce privește riscul de greutate scăzută la naștere, naștere prematură sau făt mic pentru vârsta gestațională între salmeterol și formoterol. Aceste date susțin recomandarea de mai sus pentru adăugarea de β-agoniști cu durată lungă de acțiune pentru pacientele care nu sunt controlate cu ajutorul corticosteroizilor inhalatori cu doză medie și sugerează că se poate utiliza fie formoterol, fie salmeterol.
Antagoniștii receptorilor de leucotriene
Montelukastul și zafirlukastul sunt antagoniști selectivi ai receptorilor de leucotriene, indicați pentru tratamentul de întreținere al astmului. Pe baza studiilor pe animale, ambele sunt clasificate în categoria de risc B a FDA. Datele din studiile umane privind utilizarea antagoniștilor receptorilor de leucotriene în timpul sarcinii sunt mai limitate. Un studiu publicat care implică 96 de paciente susține siguranța acestora în timpul sarcinii. Un alt studiu cu 180 de sarcini expuse la montelukast nu a evidențiat o creștere a ratei de bază a malformațiilor congenitale majore. Supravegherea postmarketing la nivel mondial a montelukastului între 1997 și 2006 a arătat 6 rapoarte de defecte de scurtare a membrelor la descendenții născuți vii ai femeilor care au luat montelukast în timpul sarcinii. Studii de cohortă ulterioare privind asigurări de viață (incluzând aproximativ 12 milioane de vieți acoperite și mai mult de 277 000 de sarcini cu nașteri vii) nu au evidențiat evenimente similare cu cele 6 defecte de scurtare a membrelor raportate după punerea pe piață printre cei 1 535 de sugari născuți de mamele din cohorta care a primit montelukast. În general, sunt disponibile mai puține date umane pentru montelukast decât pentru corticosteroizii inhalatori. Prin urmare, montelukastul este încă considerat de linia a doua pentru tratamentul astmului persistent la femeile gravide.Omalizumabul
Omalizumabul este o terapie biologică aprobată pentru tratamentul astmului alergic persistent moderat până la sever. Acest anticorp monoclonal umanizat recombinant se leagă în mod specific de anticorpii de tip IgE. În prezent, omalizumabul este clasificat în categoria B de către FDA, pe baza studiilor pe animale care au oferit date încurajatoare și pe baza dovedirii unui pasaj placentar limitat în primul trimestru datorită mărimii moleculei. Un studiu observațional care a inclus 191 de femei astmatice gravide, expuse la omalizumab în decurs de 8 săptămâni înainte de concepție sau în orice moment în timpul sarcinii, nu a raportat un risc crescut de malformații congenitale sau de greutate mică la naștere. Ratele de prematuritate (gestație <37 de săptămâni) și mărimea mică pentru vârsta gestațională au fost similare cu cele observate în alte studii care au inclus gravide cu astm sever.Imunoterapia alergen-specifică
Imunoterapia alergen-specifică (ITS) cu mod de administrare subcutanat sau sublingual reprezintă un tratament relativ sigur și eficient atât la copii, cât și la adulți; ITS a fost, de asemenea, luată în considerare pentru utilizare în timpul sarcinii.Recomandările actuale contraindică inițierea imunoterapiei alergen-specifice în timpul sarcinii, dar permit continuarea acesteia dacă pacienta este în perioada de menținere. Studiile care au inclus femei gravide care au primit ITS (fie cu administrare subcutanată, fie sublinguală) nu au constatat diferențe semnificative în incidența prematurității, hipertensiunii arteriale, proteinuriei, malformațiilor congenitale sau deceselor comparativ cu grupul de control. Un număr redus de gravide (10/453 sarcini) au prezentat reacții sistemice la ITS, însă nu s-au constatat complicații fetale. Cu toate acestea, unele studii au raportat o morbiditate semnificativă sau chiar mortalitate la anafilaxie în timpul sarcinii. Astfel, beneficiile obținute din ITS în timpul sarcinii trebuie să fie atent echilibrate cu riscul de anafilaxie.
Pe baza acestor date, continuarea ITS în timpul sarcinii pare sigură. Mai mult, puținele date disponibile sugerează că inițierea ITS în timpul sarcinii ar putea fi, de asemenea, sigură, totuși sunt necesare mai multe date pentru o concluzie definitivă. În ceea ce privește orice beneficiu potențial din partea AIT în timpul sarcinii în reducerea dezvoltării atopiei la descendenți, puținele studii care au fost efectuate până în prezent nu sugerează efect protector asupra dezvoltării bolii atopice. Un studiu recent a raportat însă un efect protector asupra apariției bolilor atopice la copiii mamelor care au primit ITS în timpul sarcinii, ceea ce subliniază necesitatea unor studii mai detaliate înainte ca o concluzie definitivă să poată fi trasă. La ora actuală însă, ghidurile terapeutice nu recomandă utilizarea ITS pentru prevenția primară a atopiei la descendenți.
Concluzii
Decizia de a administra tratament farmacologic în timpul sarcinii este întotdeauna o combinație între potențialele beneficii și riscuri. Lipsa de informații clare cu privire la riscul medicamentelor mărește incertitudinea terapeutică și duce adesea la subprescripție, chiar și în situațiile în care tratamentul este necesar și considerat sigur pentru utilizare în timpul sarcinii. Pentru multe femei gravide, farmacoterapia este necesară pentru a asigura controlul simptomelor. Deși medicamentele sunt potențial periculoase, tratamentul suboptimal al mamei ar putea fi mai dăunător pentru copilul nenăscut. Orice medicament luat în timpul sarcinii prezintă un risc potențial teratogen pentru făt, însă punerea în balanță a riscurilor și beneficiilor trebuie să ghideze întotdeauna decizia medicală.Bibliografie
- U.S. Department of Health and Human Services, FDA, Center for Drug Evaluation and Research (CDER), Center for Biologics Evaluation and Research (CBER) Reviewer guidance: evaluating the risks of drug exposure in human pregnancies. [cited December 2015]. Available from: www.fda.gov.
- EMA Committee for Medicinal Products for Human Use. Guideline on Risk Assessment of medicinal products on human reproduction and lactation from data to labelling. [cited December 2015]. Available from:www.ema.europa.eu.
- Kar S, Krishnan A, Preetha K, Mohankar A. A review of antihistamines used during pregnancy. Journal of Pharmacology & Pharmacotherapeutics. 2012;3(2):105-108.
- So M, Bozzo P, Inoue M, Einarson A. Safety of antihistamines during pregnancy and lactation. Canadian Family Physician. 2010;56(5):427-429.
- Bjørn AM, Ehrenstein V, Nohr EA, Nørgaard M. Use of inhaled and oral corticosteroids in pregnancy and the risk of malformations or miscarriage. Basic Clin Pharmacol Toxicol. 2015 Apr;116(4):308-14.
- Eltonsy, S, Kettani F-Z, Blai L. Beta2-agonists use during pregnancy and perinatal outcomes: A systematic review. Respiratory Medicine. 2014;108(1):9-33.
- Murphy VE. Managing asthma in pregnancy. Breathe. 2015;11(4):258-267.
- Namazy JA , Schatz M. The Treatment of Allergic Respiratory Disease During Pregnancy. J Investig Allergol Clin Immunol 2016; 26(1): 1-7.
- Leceta A, Sologuren A, Valiente R, Campo C, Labeaga L. Bilastine in allergic rhinoconjunctivitis and urticaria: a practical approach to treatment decisions based on queries received by the medical information department. Drugs in Context. 2017;6:212-500.
- Oykhman P, Kim HL, Ellis AK. Allergen immunotherapy in pregnancy. Allergy, Asthma, and Clinical Immunology : Official Journal of the Canadian Society of Allergy and Clinical Immunology. 2015;11:31.
- Gilboa SM, Ailes EC, Rai RP, Anderson JA, Honein MA. Antihistamines and Birth Defects: A Systematic Review of the Literature. Expert opinion on drug safety. 2014;13(12):1667-1698.
- Chi CC, Wang SH, Wojnarowska F, Kirtschig G, Davies E, Bennett C. Safety of topical corticosteroids in pregnancy. Cochrane Database of Systematic Reviews 2015, Issue 10. Art. No.: CD007346.
- Carmichael SL, Shaw GM, Ma C, Werler MM, Rasmussen SA, Lammer EJ. Maternal corticosteroid use and orofacial clefts. American Journal of Obstetrics & Gynecology 2007;197(6):585.e1-585.e7
- Passalacqua, G., Albano, M., Canonica, G. W., Bachert, C., Van Cauwenberge, P., Davies, R. J., Durham, S. R., Kontou-Fili, K., Horak, F. and Malling, H.-J. (2000), Inhaled and nasal corticosteroids: safety aspects. Allergy, 55: 16–33.
- Sastre J, Mosges R. Local and systemic safety of intranasal corticosteroids. J Investig Allergol Clin Immunol. 2012;22(1):1-12.
- Salib RJ, Howarth PH. Safety and tolerability profiles of intranasal antihistamines and intranasal corticosteroids in the treatment of allergic rhinitis. Drug Saf. 2003;26:863-93.
- Ellegård EK, Hellgren M, Karlsson NG. Fluticasone propionate aqueous nasal spray in pregnancy rhinitis. Clin Otolaryngol Allied Sci. 2001;26:394-400.
- Rahimi R, Nifkar S, Abdollahi. Meta-analysis finds use of inhaled corticosteroids during pregnancy safe: a systematic meta-analysis review. Hum Exp Toxicol. 2006;25:447-52.
- Namazy J, Cabana MD, Scheuerle AE, Thorp JM Jr, Chen H, Carrigan G, Wang Y, Veith J, Andrews EB. The Xolair pregnancy registry(EXPECT): An observational study of Omalizumab during pregnancy in women with asthma. Am J Respiratory Crit Care Med. 2012(185):A4221.
- Park-Wyllie L, Mazzotta P, Pastuszak A, Moretti ME, Beique L, Hunnisett L, Friesen MH, Jacobson S, Kasapinovic S, Chang D, Diav-Citrin O, Chitayat D,Nulman I, Einarson TR, Koren G. Birth defects after maternal exposure to corticosteroids: Prospective cohort study and meta-analysis of epidemiologic studies. Teratology. 2000;62:385-92.
- Eltonsy S, Forget A, Beauchesne MF, Blais L. Risk of congenital malformations for asthmatic pregnant women using longacting beta-agonist and inhaled corticosteroid combination versus higher-dose inhlaed corticosteroid monotherapy. J Allergy Clin Immunol. 2015;135(1):123-30.
- Lim AS, Stewart K, Abramson MJ, Walker S, Smith CL, George J. Multidisciplinary Approach to Management of MAternal ASthma (MAMMA): a randomized controlled trial. Chest. 2014;145(5):1046-54.
Articole din ediţiile anterioare
Tratamentul simptomelor asociate gripei şi răcelii
Răceala şi gripa sunt infecţii virale acute ale tractului respirator superior (IACRS) şi sunt frecvente în populaţie, astfel că adulţii suferă într...
Farmacoterapia unor afecţiuni dermatologice frecvente. Iatrogenie cu manifestări cutanate
Tratarea leziunilor dermatologice este o artă-cu-ştiinţă. Complexitatea leziunilor, multitudinea lor, evoluţia lor spre vindecare sau agravarea lor...
Recomandările homeopatiei în afecţiuni specifice sarcinii
Se știe că, în perioada sarcinii, viitoarele mame trebuie să evite, pe cât posibil, administrarea de medicamente. Homeopatia este soluția optimă a ...
Astmul, un dezechilibru al sistemului imunitar
Astmul este o afecțiune inflamatorie cronică a căilor respiratorii caracterizată prin bronhoconstricție parțială sau totală reversibilă. Factorii d...