Linear rashes caused by inflammation of the lymphatic vessels occur as a result of impaired skin integrity. The disease etiology is variable, but insect bites create access for bacteria and viruses. We present the case of a young female patient who presents for a punctured papule from which erythematous, sensitive to palpation bands extend. Both infectious and non-infectious causes of the described manifestations were discussed. The suspicion of lymphangitis arises in the context of a hypersensitivity reaction to the insect bite or sting. The absence of fever, local lymphadenopathy or systemic manifestations and the response to treatment with H1-antihistamines and topical corticosteroids plead for this diagnosis. We emphasize the importance of non-infectious etiology of superficial lymphangitis, which is frequently underdiagnosed.
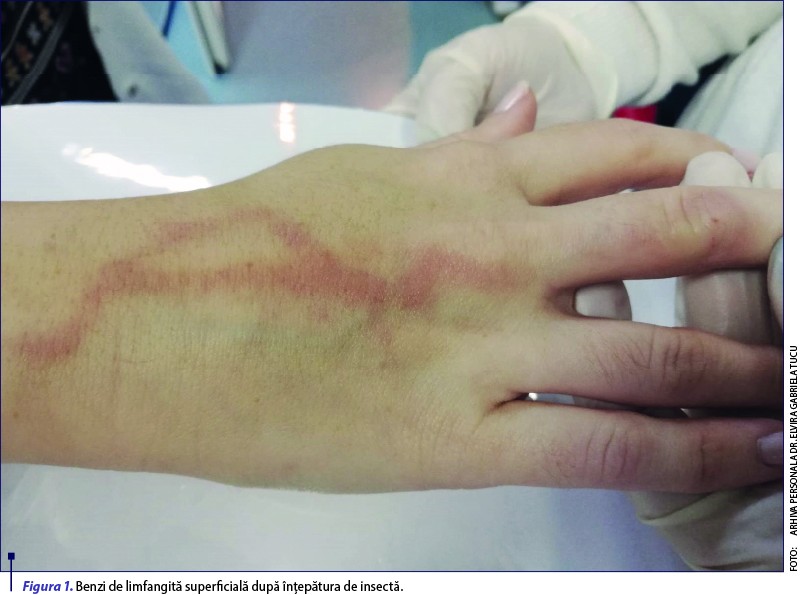
Benzi de limfangită superficială după înţepătura de insectă
Lymphangitic streaking following insect bite – case report
First published: 31 martie 2021
Editorial Group: MEDICHUB MEDIA
DOI: 10.26416/Aler.5.1.2021.4446
Abstract
Rezumat
Erupţiile cutanate liniare determinate de inflamaţia vaselor limfatice apar ca urmare a afectării integrităţii barierei cutanate. Etiologia bolii este variată, iar prin înţepăturile de insectă se pot inocula diferite microorganisme. Prezentăm cazul unei paciente care se prezintă pentru o papulă cu mică eroziune centrală, din dreptul căreia se extind benzi eritematoase, sensibile la palpare. Se iau în discuţie atât cauze infecţioase, cât şi cauze neinfecţioase în diagnosticul diferenţial al manifestărilor descrise. Se ridică suspiciunea de limfangită în contextul unei reacţii de hipersensibilitate la muşcătura sau înţepătura de insectă. Absenţa febrei, a limfadenopatiei locale şi a manifestărilor sistemice, alături de răspunsul la tratamentul cu antihistaminice H1 şi corticoisteroizi pledează pentru această etiologie. Se doreşte sublinierea importanţei etiologiei neinfecţioase a limfangitei superficiale, care este frecvent subdiagnosticată.
Introducere
Limfangita acută reprezintă inflamaţia vaselor limfatice care apare ca urmare a distrugerii integrităţii barierei cutanate şi inoculării unor microorganisme(1). Cea mai frecventă cauză infecţioasă de limfangită este bacteriană, dar virusurile şi paraziţii pot fi de asemenea agenţi cauzali(2). Cazurile de limfangită neinfecţioasă survin după înţepături de insecte(3), căpuşe sau păianjeni(4). Mai rar, s-au raportat cazuri iatrogene de limfangită în urma intradermoreacţiei la tuberculină(5) sau a vaccinării BCG(6).
Prezentarea cazului
Prezentăm cazul unei paciente în vârstă de 48 de ani, fără istoric medical semnificativ, care se prezintă în clinică pentru o erupţie eritematoasă liniară, intens pruriginoasă, sensibilă la palpare, localizată la nivelul feţei dorsale a mâinii drepte, debutată cu trei zile anterior consultului (figura 1). Iniţial, leziunea a apărut sub forma unei papule eritematoase, cu mică eroziune centrală, la nivelul articulaţiei interfalangiene proximale a degetului III, care s-a extins progresiv către antebraţ, prin afectarea vaselor limfatice. La examenul fizic nu s-au decelat limfadenopatie sau febră. Pacienta locuieşte în mediul rural, întreprinde muncă agricolă şi nu are istoric recent de călătorie. Coroborând datele anamnestice cu aspectul clinic, s-a stabilit diagnosticul de limfangită acută superficială post-înţepătură sau muşcătură de insectă. Având în vedere statusul imunocompetent al pacientei, s-a recomandat tratament simptomatic oral cu antihistaminice şi tratament topic cu corticosteroizi de potenţă medie, cu ameliorarea semnificativă a leziunilor cutanate după 5 zile.
Etiologii infecţioase de limfangită acută
Limfangita acută apare în contextul formării unei soluţii de continuitate la nivelul pielii, de obicei la nivelul porţiunii distale a membrelor.
La indivizii imunocompetenţi, principala cauză de limfangită este reprezentată de contaminarea cu Streptococcus pyogenes sau Staphylococcus aureus(7), în timp ce la pacienţii imunocompromişi bacteriile Gram-negative sunt adesea incriminate. Infecţiile cu Pasteurella multocida şi Bacillus haselae sunt inoculate de animale prin muşcătură(8). Odată ce bacteriile penetrează ţesutul cutanat, avansează progresiv prin vasele limfatice către ganglionii limfatici locoregionali, motiv pentru care unele cazuri de limfangită se însoţesc de febră şi adenopatie.
Mai rar, etiologia limfangitei infecţioase poate fi nonbacteriană, prin inocularea de virusuri sau fungi. Virusul herpetic 1 (HSV) poate cauza limfangită acută superficială, conform mai multor cazuri raportate(9-11), care nu se însoţesc de semne de infecţie bacteriană. Totuşi, limfangita asociată infecţiei cu HSV se poate însoţi de simptome sistemice, mimând o suprainfecţie bacteriană(12). Au fost descrise cazuri de limfangită superficială legate de infecţia cu virusul varicelo-zosterian(13,14).
În mod caracteristic, forma limfocutanată de sporotricoză se manifestă ca limfangită nodulară(15,16), doar în mod excepţional nodulii subcutanaţi pot lipsi(17,18). Un singur caz de limfangită a fost atribuit infecţiei cu specii de Aspergillus(19).
Etiologii neinfecţioase de limfangită acută
Limfangita neinfecţioasă, dezvoltată de obicei în timpul sezonului cald, apare după înţepături de insecte(3,20), căpuşă(20) sau păianjeni(21). Aceste cazuri se însoţesc mai rar de manifestări sistemice sau de limfadenopatie(22-24). Patogenia acestor reacţii poate fi explicată prin mecanisme de hipersensibilitate sau prin inocularea toxinelor intradermic(25,26). Căpuşa porumbeilor, Argas reflexus, a fost izolată din locul de înţepătură în cazul unui medic rezident din India(27). Mai rar, s-au raportat cazuri iatrogene de limfangită în urma intradermoreacţiei la tuberculină(28) sau a vaccinării BCG(6,29).
Mecanismele patogenice luate în discuţie care pot media aceste tipuri de reacţii de hipersensibilitate pot fi imunologice sau nonimunologice(40,41). Reacţiile mediate imunologic se produc fie prin mecanism umoral (producţia de IgE şi IgG), fie prin mecanism celular (implicarea celulelor T)(32,40-43).
Un număr limitat de biopsii cutanate efectuate la nivelul striurilor a relevat infiltrat mastocitar şi prezenţa eozinofilelor(36). Acest aspect histopatologic este întâlnit în inflamaţia locală de tip alergic.
Cele mai comune reacţii asociate muşcăturilor de insecte sunt de tip local(40). Reacţiile locale la nivel cutanat pot fi minore sau extinse şi sunt reacţii de tip imediat(40,41). Aspectul clasic al limfangitei superficiale constă în prezenţa de benzi eritematoase formate la nivelul tegumentului(24,31,33). Tot la nivel local pot apărea tardiv leziuni cutanate dureroase, indurate şi extinse, existând posibilitatea formării de bule sau vezicule(40,43). O subcategorie de reacţii mai rare vizează reacţiile sistemice(40,41); poate fi luat în discuţie şi sindromul „skeeter” – acesta constă în apariţia de reacţii locale extinse, care sunt asociate cu febră şi se dezvoltă în câteva ore de la muşcătura de insecte(30). Alte reacţii sistemice sunt reprezentate de reacţii anafilactice sau de sindrom de tip boala serului(40-43). O infecţie activă cu virusul Epstein-Barr poate fi asociată cu reacţiile de hipersensibilitate la muşcături de insecte; infecţia este însoţită de limfoproliferare de celule NK sau T, cu dezvoltare de tumori maligne(30).
În literatură au fost descrise cazuri de limfangită superficială asociată muşcăturilor de ţânţari, care includ şi recurenţe ale manifestărilor cutanate în lipsa factorului declanşator şi la distanţă de muşcătura iniţială(30,34). Debutul reacţiei poate fi la câteva ore după muşcătura de ţânţar. Manifestările asociate includ febra sau edemul local(35). Asocierea febrei cu limfangita superficială poate indica un mecanism fiziopatologic comun cu cel din sindromul „skeeter” (30). Recurenţele manifestărilor clinice locale în absenţa muşcăturii de insecte ridică o înaltă suspiciune de reacţie de hipersensibilitate(40,41).
Alte argumente care pledează pentru o reacţie de hipersensibilitate sunt reprezentate de debutul rapid al manifestărilor, de optarea pentru tratament cu corticosteroizi, şi nu antibiotice, precum şi de răspunsul prompt la terapia menţionată anterior(40,41).
În majoritatea cazurilor de limfangită asociată reacţiilor de hipersensibilitate raportate, nu s-au identificat IgE şi IgG împotriva componentelor din saliva de ţânţar. În sindromul „skeeter” a fost raportată prezenţa unor asemenea anticorpi(32,37,38). De asemenea, a fost raportată reactivitate încrucişată între antigenele din saliva diferitelor specii de ţânţari(39).
Discuţii
În cazul recurenţelor de limfangită superficială la distanţă de locul iniţial al muşcăturii, nu poate fi suspicionată o etiologie infecţioasă; rămâne incriminată o etiologie de hipersensibilitate. În cazul reacţiilor la distanţă este evidenţiat faptul că nu poate fi identificat locul muşcăturii de ţânţar şi nici reacţia caracteristică asociată(30). Manifestările la distanţă sugerează prezenţa memoriei imunologice. Acest mecanism este prezent şi în cazul reacţiilor sistemice din cadrul urticariei recurente antigen-specifice(37) sau al dermatitei de contact(36).
Concluzii
Prin urmare, o limfangită superficială cu debut imediat la muşcătura de artropode, în absenţa febrei, a limfadenopatiei şi a manifestărilor sistemice, reprezintă o suspiciune ridicată de reacţie de hipersensibilitate(24,44,45), iar tratamentul de elecţie în acest caz este reprezentat de corticosteroizi, şi nu de antibiotice(24).
Bibliografie
- Bolognia JL, Jorizzo LJ, Rapini RP. Dermatology. Gulf Professional Publishing; 2012.
- Suami H, Taylor GI, Pan W-R. The Lymphatic Territories of the Upper Limb: Anatomical Study and Clinical Implications: Plast Reconstr Surg. 2007;119(6):1813-1822. doi:10.1097/01.prs.0000246516.64780.61
- Abraham S, Tschanz C, Krischer J, Saurat J-H. Lymphangitis due to Insect Sting. Dermatology. 2007;215(3):260-261. doi:10.1159/000106587
- Wright SW, Wrenn KD, Murray L, Seger D. Clinical Presentation and Outcome of Brown Recluse Spider Bite. Ann Emerg Med. 1997;30(1):28-32. doi:10.1016/S0196-0644(97)70106-9
- Dawes PT, Fowler PD, Shadforth MF, Hothersall TE. Availability of non-steroidal anti-inflammatory drugs over the counter: information needed. BMJ. 1984;289(6442):413-414. doi:10.1136/bmj.289.6442.413-a
- Lussier N, Frcpc A-MB, Frcpc CG, Frcpc PT. A complication of BCG vaccine: A case of localized cutaneous abscess due to Mycobacterium bovis. Can J Infect Dis. 1999;10(3):257–259.
- Kano Y, Inaoka M, Shiohara T. Superficial Lymphangitis with Interface Dermatitis Occurring Shortly after a Minor Injury: Possible Involvement of a Bacterial Infection and Contact Allergens. Dermatology. 2001;203(3):217-220. doi:10.1159/000051752
- Dimcic T, Gregoric M, Breznik V. Rapidly Progressive Infection of Hand After a Cat Bite. Cureus. Published online July 23, 2020. doi:10.7759/cureus.9357
- Howard WR, Taylor JS, Steck WD. Lymphatic complications of manual herpes simplex infection. Cutis. 1979 May;23(5):580-3. PMID: 456025.
- Sands M, Brown R. Herpes Simplex Lymphangitis: Two Cases and A Review of the Literature. Arch Intern Med. 1988;148(9):2066–2067. doi:10.1001/archinte.1988.00380090126029.
- Cohen BE, Nagler AR, Pomeranz MK. Nonbacterial Causes of Lymphangitis with Streaking. J Am Board Fam Med. 2016;29(6):808-812. doi:10.3122/jabfm.2016.06.160015
- Ward JR, Clark L. Primary herpes simplex virus infection of the fingers. JAMA. 1961 Apr 22;176:226-8. doi: 10.1001/jama.1961.63040160010013a. PMID: 13783109.
- Trice ER, Shafer JC. Recurrent herpes simplex infections of upper extremities with lymphangitis: Report of Three Cases with Virus Studies in Two. AMA Arch Derm Syphilol. 1953;67(1):37–41. doi:10.1001/archderm.1953.01540010041005.
- Nicolau S, Poincloux P. Etude clinique et expe´rimentale d’un cas d’herpe`s re´cidivant du doigt. Ann Inst Pasteur. 1924;38:977.
- Tobin EH, Jih WW. Sporotrichoid lymphocutaneous infections: etiology, diagnosis and therapy. Am Fam Physician. 2001;63:326 –32.
- Foerster H. Sporotrichosis, an occupational dermatosis. JAMA. 1926;87:1605–9.
- Howe WR, Wisco OJ, Sartori C. Fixed cutaneous sporotrichosis in an adolescent boy: a case report. Cutis. 2006;78:337– 40.
- Naqvi SH, Becherer P, Gudipati S. Ketoconazole treatment of a family with zoonotic sporotrichosis. Scand J Infect Dis 1993;25:543–5.
- Brodsky JW, Seidenfeld SM, Brooks B, Shabat S. Aspergillus osteomyelitis and lymphangitis in immunocompromised patient after toenail clipping. Foot Ankle Int 2005;26:576–8.
- Meyer Sauteur PM, Orban P, Theiler M. Recurrent superficial lymphangitis after insect bites. Arch Dis Child. 2018;103(3):296-296. doi:10.1136/archdischild-2017-312907
- Ouiam EA. Spider Bite Inducing Superficial Lymphangitis: A Case Report. Biomed J Sci Tech Res. 2018;12(2). doi:10.26717/BJSTR.2018.12.002232
- Marque M, Girard C, Guillot B, Bessis D. Superficial Lymphangitis after Arthropod Bite: A Distinctive but Underrecognized Entity? Dermatology. 2008;217(3):262-267. doi:10.1159/000149822
- Abraham S, Tschanz C, Krischer J, Saurat JH. Lymphangitis due to insect sting. Dermatology. 2007;215: 260–1.
- Piccolo V, Russo T, Picciocchi R, Diplomatico M, Ametrano O, Moscarella E. Superficial Lymphangitis after Insect Bite. J Pediatr. 2013;163(1):299-299.e1. doi:10.1016/j.jpeds.2013.01.013
- Knutson CA, Cohen M, Hansen RC. Spider bite with lymphangitic streaking. Brown or violin spider bite with atypical features. Arch Dermatol. 1992;128: 255–6, 258–9.
- Maso MJ, Lin RY, Bagley MP, Cohen PJ, Schwartz RA. Immunopathological Changes after Multiple Spider Bites. Contact Dermatitis. 1987;17:65– 8.
- Koul PA, Qadri SM. Acute superficial lymphangitis following pigeon mite bite. Case Rep.2010;bcr0920103310-bcr0920103310. doi:10.1136/bcr.09.2010.3310
- Morrison J B. Lymphangitis after tuberculin tests. British Medical Journal (Clinical research ed.) vol. 289,6442 (1984): 413. doi:10.1136/bmj.289.6442.413.
- Hartston W. Uncommon skin reactions after BCG vaccination. Tubercle. 1959 Aug;40:265-70. doi: 10.1016/s0041-3879(59)80115-x. PMID: 14400192.
- Ferdman RM. Superficial allergic lymphangitis with a cutaneous recall reaction to a mosquito bite. Ann Allergy Asthma Immunol. 2019;123(5):521-522. doi:10.1016/j.anai.2019.07.028
- Ota M. Allergic lymphangitis. BMJ. 2016 Nov 30;355:i5726. doi: 10.1136/bmj.i5726. PMID: 27903496.
- Peng Z, Simons FER. Mosquito allergy: immune mechanisms and recombinant salivary antigens. Int Arch Allergy Immunol. 2004;133:198e209.
- Meyer Sauteur PM, Orban P, Theiler M. Recurrent superficial lymphangitis after insect bites. Arch Dis Child. 2018;103:296.
- Orange JS, Song LA, Twarog FJ, Schneider LC. A patient with severe black fly (Simuliidae) hypersensitivity referred for evaluation of suspected immunodeficiency. Ann Allergy Asthma Immunol. 2004;92(2):276e280.
- Marque M, Girard C, Guillot B, Bessis D. Superficial lymphangitis after arthropod bite: a distinctive but underrecognized entity? Dermatology. 2008; 217(3):262e267.
- Aquino M, Rosner G. Systemic contact dermatitis. Clin Rev Allergy Immunol. 2019; 56(1):9e18.
- Rinn K, Schiffman K, Otero HO, Disis ML. Antigen-specific recall urticaria to a peptide-based vaccine. J Allergy Clin Immunol. 1999;104(1):240e242.
- Metzger MD, Hardstone Yoshimizu M, Padgett KA, Hu R, Kramer VL. Detection and establishment of Aedes aegypti and Aedes albopictus (Diptera: Culicidae) mosquitos in California, 2011-2015. J Med Entomol. 2017;54(3):533e543.
- Asada H, Saito-Katsuragi M, Niizeki H, et al. Mosquito salivary gland extracts induce EBV-infected NK cell oncogenesis via CD4þ T cells in patients with hypersensitivity to mosquito bites. J Invest Derm. 2005;125(5):956e961.
- Adkinson N, Bochner B Jr, Burks AW, Holgate ST, Lemanske R, O’Hehir R. Middleton’s Allergy. 2-Volume Set Principles and Practice. Saunders, 2013.
- Grammer LC, Greenberger PA. Patterson’s Allergic Diseases (Allergic Diseases: Diagnosis & Management), 7th edition, Lippincott Williams & Wilkins, 2009.
- Brockow K, Mortz C. Global Atlas of Skin Allergy. European Academy of Allergy and Clinical Immunology, 2019.
- Akdis CA, Agache I. Global Atlas of Allergy. European Academy of Allergy and Clinical Immunology; 2014.
- Kano Y, Inaoka M, Shiohara T. Superficial lymphangitis with interface dermatitis occurring shortly after a minor injury: possible involvement of a bacterial infection and contact allergens. Dermatology 2001;203:217-20.
- Abraham S, Tschanz C, Krischer J, Saurat JH. Lymphangitis due to insect sting. Dermatology 2007;215:260-1.
Articole din ediţiile anterioare
Tratamentul astmului alergic – noi perspective şi abordări terapeutice
Astmul este o afecţiune eterogenă, caracterizată prin inflamaţia cronică a căilor respiratorii şi definită printr‑un istoric de simptome respirator...
Vitaminele antioxidante în prevenirea apariţiei astmului la copii – mit sau realitate?
Bolile alergice respiratorii, precum astmul şi rinita, sunt afecţiuni inflamatorii cronice, cu o prevalenţă în continuă creştere. Stresul oxidativ ...
Terapiile biologice în astmul sever – o perspectivă moleculară
Astmul este o boală heterogenă definită printr‑un istoric de simptome respiratorii care variază în timp şi în intensitate, precum şi prin limitarea...
Reacţiile de hipersensibilitate la terapia antiretrovirală
Reacțiile de hipersensibilitate (HS) la pacienții cu infecție HIV se datorează atât terapiei antiretrovirale, cât și tratamentului antibiotic pentr...