Rolul sarcinii şi al naşterii în apariţia tulburărilor de statică pelvică
The role of pregnancy and childbirth on pelvic static disorders
Abstract
Background. Multiple studies emphasize the consequences of vaginal delivery on the pelvic floor, but the pregnancy itself represents a risk factor for the appearance of static pelvic disorders. Methods. Review of specialty literature by studying the articles published in PubMed and Cochrane databases between 1980 and 2010. Results. The prevalence of urinary incontinence (UI) is correlated with parity and the way that vaginal delivery is assisted. Although delivery is an independent risk factor for the occurrence of UI, pregnancy plays an important role in its pathophysiology. UI during pregnancy is considered a prediction factor for the subsequent appearance of UI. Damage to the pelvic nerves and muscles during childbirth increases the risk of postpartum urinary retention, the effect of epidural analgesia being controversial. Hormonal influences during pregnancy cause the relaxation of utero-vaginal support systems resulting in the emergence of uterine prolapse, its level increasing in the third trimester. Postpartum fecal incontinence presents as risk factors the external and/or internal anal sphincter lacerations, which have a maximum incidence at first vaginal delivery and the pudendal neuropathy respectively, which is strongly associated with multiparity. Discussion. Among the prophylactic factors for the appearance of postpartum perineal disorders we mention avoiding the use of instrumental delivery by forceps application, the correct diagnosis of fetal pelvic disproportion and limiting the duration of the second active phase of labor. Conclusions. The majority of pelvic floor disorders occur as a result of the first vaginal delivery. Although cesarean section represents a prophylactic factor for static pelvic disorders, it does not have a protective role when performed in the second stage of labor.Keywords
vaginal deliverycesarean sectionurinary incontinenceuterine prolapsefecal incontinenceRezumat
Introducere. Multiple studii subliniază consecinţele naşterii vaginale asupra planşeului pelvic, însă sarcina în sine reprezintă un factor de risc pentru apariţia tulburărilor de statică pelvică. Material şi metodă. Review al literaturii de specialitate, studiind articolele publicate în bazele de date Pubmed şi Cochrane între anii 1980 şi 2010. Rezultate. Prevalenţa incontinenţei urinare (IU) se corelează cu paritatea şi cu modalitatea de asistare a naşterii pe cale vaginală. Deşi naşterea reprezintă un factor de risc independent pentru apariţia IU, sarcina are un rol important în fiziopatologia sa. IU, pe parcursul gestaţiei, este considerată un factor predictiv pentru apariţia ulterioară a IU. Afectarea nervilor şi muşchilor pelvini în timpul naşterii creşte riscul de retenţie urinară în post-partum, efectul analgeziei peridurale fiind controversat. În timpul sarcinii, influenţele hormonale determină relaxarea sistemelor de susţinere utero-vaginale având ca efect apariţia prolapsului uterin, gradul său crescând în trimestrul III. Incontinenţa fecală apărută post-partum prezintă ca factori de risc laceraţiile sfincterului anal extern şi/sau intern care au o incidenţă maximă la prima naştere vaginală şi respectiv neuropatia pudendală, care este puternic asociată cu multiparitatea. Discuţii. Dintre factorii de profilaxie ai tulburărilor perineale post-partum enumerăm evitarea utilizării naşterii instrumentale prin aplicaţie de forceps, diagosticul corect al disproporţiei cefalo-pelvice şi limitarea duratei fazei a II-a active a travaliului. Concluzii. Majoritatea disfuncţiilor planşeului pelvic apar ca urmare a primei naşteri vaginale. Cezariana, deşi reprezintă un factor profilactic pentru tulburările de statică pelvică, nu are un rol protectiv atunci când este efectuată în faza a II-a a travaliului.Cuvinte Cheie
naştereoperaţie cezarianăincontinenţă urinarăprolaps uterinincontinenţă fecalăIntroducere
Multiple studii subliniază consecinţele naşterii pe cale vaginală asupra planşeului pelvic, însă sarcina în sine reprezintă un factor de risc independent pentru apariţia tulburărilor de statică pelvică. Prima naştere are cel mai mare impact asupra staticii pelvice, traumatismul obstetrical acţionând în toate cele trei compartimente pelvi-perineale, respectiv asupra celor trei axe perineale: axa urinară, cauzând incontinenţă urinară, axa sexuală, prin prolapsul uterin generat, respectiv axa anală, prin apariţia incontinenţei fecale. Cel mai frecvent afectat compartiment este cel posterior, având drept consecinţă incontinenţa anală.
Material şi metodă
Am realizat un review al literaturii de specialitate, studiind articolele având ca temă rolul sarcinii şi al naşterii asupra apariţiei tulburărilor de statică pelvică, publicate în bazele de date Pubmed şi Cochrane între anii 1980 şi 2010.
Consecinţe urologice - incontinenţa urinară
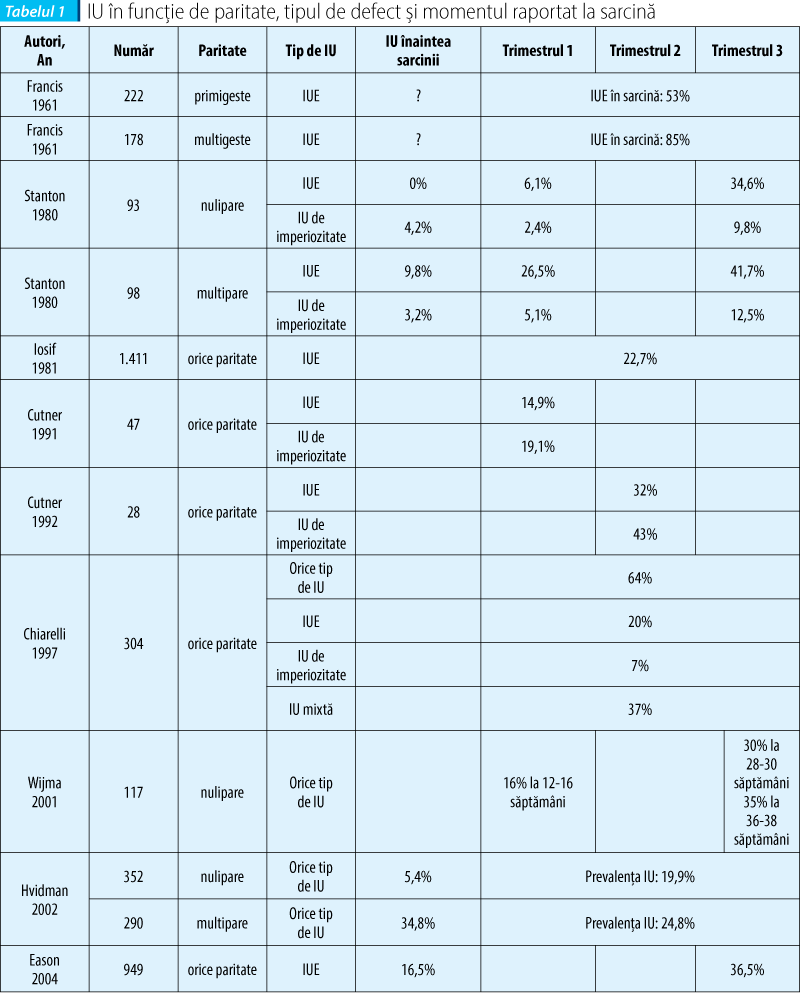
Incontinenţa urinară (IU) la femei este considerată o afecţiune ce recunoaşte ca factori etiopatogenici sarcina şi respectiv naşterea. Prevalenţa incontinenţei urinare se corelează cu paritatea şi cu modalitatea de asistare a naşterii pe cale vaginală. Deşi naşterea pe cale vaginală reprezintă un factor de risc independent major pentru apariţia incontinenţei urinare, sarcina în sine joacă un rol important în fiziopatologia acestei boli.
Studiul lui Rortveit(1) vine în sprijinul acestei afirmaţii, evidenţiind faptul că la pacientele care nu au suferit un traumatism perineal, deoarece s-a ales ca modalitate de naştere operaţia cezariană, procentul de apariţie a IUE a fost de 15,9%, mai mare comparativ cu femeile nulipare, la care s-a raportat o rată de 10%. Deşi prevalenţa incontinenţei urinare de efort (IUE) este mai mare la pacientele care au născut prin operaţie cezariană comparativ cu cele nulipare, prevalenţa incontinenţei prin imperiozitate micţională a fost raportată similar în cele două grupe. Groutz(2) a realizat în 2004 un studiu prospectiv asupra prevalenţei IUE la un interval de un an post-partum. În cazul primiparelor care au născut pe cale vaginală şi al celor care au născut prin cezariană efectuată în faza activă a travaliului, prevalenţa IUE s-a dovedit a fi similară - 10,3%, respectiv 12%. Cezariana electivă se asociază cu un procent semnificativ mai mic de IUE în post-partum - 3,4%.
IU pe parcursul stării de gestaţie este considerat ca fiind un factor predictiv pentru apariţia ulterioară a IU. Cunoscută fiind frecvenţa crescută de apariţie a simptomelor urinare în perioada sarcinii, acestea pot fi uneori confundate cu aspecte normale asociate gestaţiei. Fenomenele de IU apar în timpul gestaţiei cu o frecvenţă variabilă de 2,4-85%, fiind corelate cu multipli factori, dintre care menţionăm: paritatea, perioada de gestaţie (fiind mai frecvente în trimestrul al III-lea), vârsta gravidei sau tipul de incontinenţă urinară apărut - de efort, prin imperiozitate sau mixtă(3). Cele mai multe studii susţin impactul primei naşteri asupra mecanismelor de continenţă urinară. Pe de altă parte, există studii ce susţin corelaţia dintre IU şi paritate, riscul de apariţie a pierderilor involuntare de urină crescând începând cu a treia naştere pe cale vaginală.
Au fost efectuate puţine studii referitoare la investigaţiile urodinamice în timpul sarcinii şi în lăuzie. La pacientele continente s-a evidenţiat o creştere a lungimii funcţionale a uretrei şi a presiunii maxime de închidere uretrală, modificări ce apar ca un mecanism de protecţie a mijloacelor de continenţă(4). Aceste mecanisme compensatorii nu au fost înregistrate la pacientele însărcinate incontinente la efort(5). Studiile epidemiologice raportează prevalenţa IU în timpul sarcinii cuprinsă între 23% şi 67%, în special în trimestrul al III-lea, pe când după naşterea pe cale vaginală este înregistrată cu o frecvenţă de 6-29%, mai mare în cazul multiparelor(6).
Pierderile involuntare de urină la efort dispar frecvent în post-partum. Debutul IU în timpul sarcinii are valoare predictivă puternică asupra evoluţiei IU. IU apărută de novo în post-partum este o entitate rară, care se menţine într-o proporţie semnificativă pe termen lung: studiul lui Iosif confirmă IU la mai mult de 6 luni post-partum la 57% dintre paciente, în timp ce Viktrup afirmă prezenţa IU în 23,8% dintre cazuri la 1 an, proporţia acesteia la 5 ani fiind de 100%(7,8).
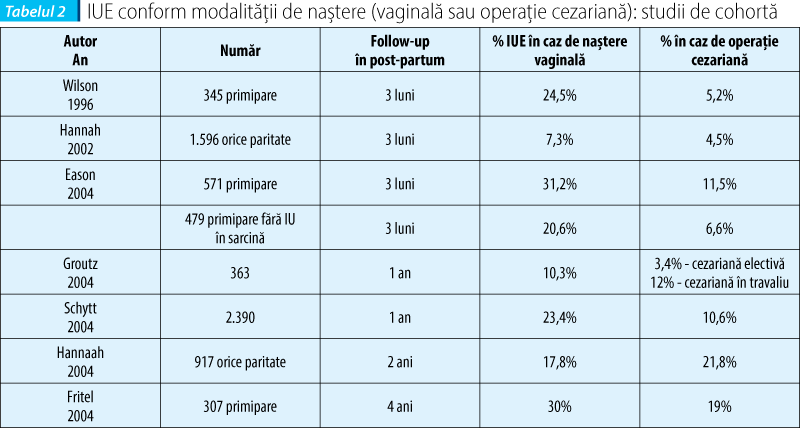
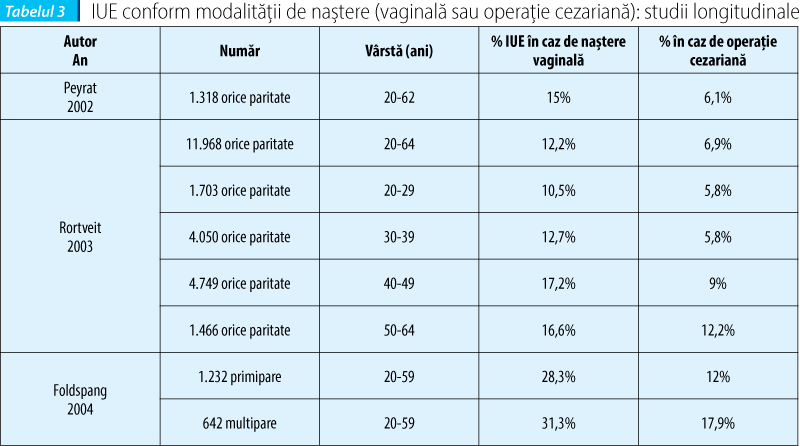
Rezultatele studiilor lui Rortveit (2003) şi Farrell (2001) subliniază faptul că traumatismul perineal ce acompaniază naşterea pe cale vaginală se suprapune riscului asociat sarcinii(1,9). Analiza lui Rortveit asupra a 15.307 femei a arătat că prevalenţa IU diferă semnificativ la nulipare - 10%, femei care au născut prin operaţie cezariană - 15,8% şi respectiv femei care au avut cel puţin o naştere vaginală - 24,2%. Farrell a comparat prevalenţa IU la 6 luni post-partum, aceasta fiind semnificativ mai mică pentru modalitatea de naştere prin operaţie cezariană - 10%, comparativ cu naşterea vaginală - 22%. Handa afirmă în 2004 că prevalenţa IUE poate fi redusă cu 40% prin practicarea exclusivă a operaţiei cezariene(10). Reducerea riscului de IUE prin practicarea operaţiei cezariene nu este clar demonstrată pe termen lung, deoarece până în prezent nu există suficiente studii care să dovedească acest lucru. Un studiu efectuat pe 288 de surori gemene arată însă că modalitatea de terminare a naşterii este un factor determinant major pentru apariţia IUE. Operaţia cezariană reduce de trei ori riscul relativ de apariţie a IUE.
Fiziopatologia IU
Naşterea pe cale vaginală este implicată în fiziopatologia apariţiei IU post-partum prin 4 mecanisme majore:
1. Afectarea ţesutului conjunctiv de susţinere a organelor pelvice, în special în naşterile instrumentale (forcepsul afectând structurile conjunctive mai mult decât ventuza).
2. Afectarea vasculară a structurilor pelvice din cauza compresiunii realizate asupra acestora de către prezentaţie.
3. Lezarea nervilor pelvici şi a musculaturii pelvice.
4. Afectarea directă a tractului urinar inferior în timpul travaliului şi al expulziei.
Conform unui studiu realizat pe un lot de 3.536 de femei, publicat de Melville în 2005, rata apariţiei IU post-partum a fost diferită nu numai în funcţie de modalitatea de naştere, dar şi raportată la tipul defectului. Astfel, IUE a apărut într-o proporţie de 15% după naşterea vaginală, respectiv 11% după operaţie cezariană, IU mixtă a fost prezentă în 23% din cazuri după naştere spontană, respectiv în 16% după cezariană, iar IU prin imperiozitate a raportat o frecvenţă de 5,4% după naşterea vaginală, respectiv 3,7% după naşterea prin cezariană. Se poate afirma astfel că efectul protector al cezarianei este relevant în cazul IUE şi IU mixte, nemodificând riscul de apariţie a incontinenţei prin imperiozitate(11).
Dezbaterile continuă în ceea ce priveşte impactul modalităţii de desfăşurare a naşterii pe cale vaginală şi al factorilor asociaţi intrapartum asupra riscului de apariţie a IUE. Există dovezi contradictorii în ceea ce priveşte impactul travaliului şi naşterii asupra apariţiei IU, de exemplu durata fazei a II-a a travaliului, analgezia epidurală, naşterea instrumentală, epiziotomia, precum şi impactul caracteristicilor fetale, cum sunt greutatea la naştere, circumferinţa craniană, şi a celor materne, cum sunt indicele de masă corporală şi câştigul ponderal în sarcină(9).
Există studii ce susţin creşterea riscului de apariţie a IUE în cazul aplicaţiilor de forceps, dar literatura medicală citează un număr mai mare de studii ce vin să infirme acest lucru. Comparativ cu naşterea spontană vaginală, vacuum extracţia nu creşte riscul de apariţie a IUE. Rezultate contradictorii sunt publicate şi în ceea ce priveşte durata fazei a II-a a travaliului, fiind imposibil de concluzionat în ceea ce priveşte efectul asupra planşeului pelvic dacă este mai bine de acceptat prelungirea fazei expulzive sau naşterea cu ajutor instrumental.
Trialurile randomizate susţin evitarea practicării de rutină a epiziotomiei. Deşi în cazul în care nu se practică epiziotomia creşte riscul de lezare a perineului anterior şi al leziunilor periuretrale, nu există nici o diferenţă statistică în ceea ce priveşte apariţia ulterioară a IU. Mai mult de atât, presiunea medie maximă de închidere uretrală (MUCP), lungimea uretrei funcţionale şi forţa musculaturii pelvine au fost similare în cele două grupuri(9).
Datele referitoare la impactul anesteziei epidurale în timpul travaliului sunt contradictorii: unele rezultate susţin ipoteza unui factor de protecţie împotriva dezvoltării IUE după naşterea vaginală, în timp ce alţi autori nu confirmă aceste rezultate.
Retenţia urinară
Incidenţa retenţiei urinare post-partum variază de la 0,7% la 17,9%, conform literaturii de specialitate(12,13). Evenimentele traumatice, cum ar fi deteriorarea nervilor şi muşchilor pelvini în timpul naşterii, cresc riscul de retenţie urinară în perioada post-partum, efectul analgeziei peridurale în acest sens fiind controversat. Într-un studiu prospectiv recent, incidenţa naşterii instrumentale, a rupturii sfincteriene şi laceraţiei perineale de grad înalt a fost crescută în mod semnificativ la pacientele cu retenţie urinară în timpul naşterii(13).
Consecinţe ginecologice - prolapsul uterin
Există relativ puţine date asupra prolapsului uterin (PU) după naşterea pe cale vaginală sau prin cezariană. În timpul sarcinii, influenţele hormonale determină relaxarea sistemelor de susţinere utero-vaginale având ca efect apariţia PU, gradul acestuia crescând în trimestrul al III-lea.
S-a raportat în 2002 că pentru un lot de 94 de gravide care s-au prezentat la controlul antepartum la 36 de săptămâni de gestaţie, 46% din nulipare au prezentat prolaps uterin şi respectiv 26% au fost diagnosticate cu stadiul 2 de prolaps genital(14). Rezultatele au fost similare pentru O’Boyle, care a descoperit în acelaşi an că 47,6% dintre gravidele studiate au prezentat PU stadiul 2, toate pacientele prezentând absenţa prolapsului sau stadiul 1 înainte de sarcină. Modificările anatomice au avut loc în timpul sarcinii, stadiul PU fiind semnificativ mai mare în al treilea trimestru de gestaţie comparativ cu primul(15).
Studiile efectuate de O’Boyle în 2005 în perioada post-partum evidenţiază grade mai mari de prolaps la pacientele care au născut pe cale vaginală, comparativ cu cele care au născut prin operaţie cezariană(16). Procentul de prolaps uterin în post-partum nu este semnificativ diferit, însă, dacă operaţia cezariană este efectuată după proba de travaliu, conform lui Sze, se raportează rate de 32%, respectiv 35% de prolaps uterin de novo la 6 săptămâni după naşterea vaginală, respectiv operaţie cezariană în faza activă a travaliului(14). Concluzia acestor studii este că operaţia cezariană efectuată în travaliu şi naşterea vaginală au avut efecte similare asupra planşeului pelvin.
Fiziopatologia prolapsului uterin
În fiziopatologia apariţiei prolapsului organelor pelvine post-partum sunt implicaţi 3 factori majori:
1. Alterarea suportului realizat de fascia endopelvică prin lezarea sa directă.
2. Injuria musculaturii pelvine în timpul travaliului şi în special în expulzie.
3. Denervarea planşeului pelvin prin afectarea integrităţii filetelor nervoase.
În contrast cu IU şi IF, aplicaţia de forceps şi practicarea epiziotomiei nu reprezintă factori de risc independenţi pentru apariţia PU.
Modificările profilului hormonal în sarcină au efecte structurale şi funcţionale asupra musculaturii pelvice, în această perioadă scăzând forţa de contracţie a musculaturii perineale.
Un studiu prospectiv recent electromiografic realizat de Fleming(17) pe un lot de 102 femei a furnizat date obiective despre caracteristicile planşeului pelvin înainte şi după naştere. Comparativ cu scorurile electromiografice realizate antepartum, cele mai bune performanţe post-partum au fost înregistrate în următoarea ordine: după operaţia cezariană, perineul intact, laceraţia perineală gradul I, laceraţia perineală gradul II sau III şi, în cele din urmă, epiziotomia. În plus, deşi toate grupurile au prezentat creşterea funcţiei musculare perineale la 6 luni post-partum, femeile cu epiziotomie la naştere au avut o pierdere medie netă a performanţei musculare perineale după naştere.
În concluzie, deşi forţa de contracţie a musculaturii pelvice scade semnificativ după naşterea pe cale vaginală, în aproximativ două luni de la naştere se revine la tonusul normal în majoritatea cazurilor fără epiziotomie. Revenirea la geometria normală a muşchilor ridicători anali la aproximativ două săptămâni post-partum este sugerată de ascensiunea corpului perineal şi respectiv diminuarea ariei hiatusului urogenital.
Consecinţe ano-rectale - incontinenţa fecală
Incidenţa incontinenţei fecale (IF) după naşterea pe cale vaginală a fost raportată în diferite studii cu rate diferite, între 4% şi 44%. Incontinenţa fecală apărută post-partum prezintă ca factori de risc laceraţiile sfincterului anal extern şi/sau intern, care au o incidenţă maximă la prima naştere vaginală, şi respectiv neuropatia pudendală, care este puternic asociată cu multiparitatea. Doar 4% din multipare dezvoltă noi laceraţii ale sfincterului anal extern, însă doar 3-14% din laceraţiile sfincteriene sunt recunoscute în timpul naşterii.
Laceraţille obstetricale de sfincter anal intern reprezintă o cauză de pierdere involuntară pasivă a materiilor fecale, în timp ce laceraţiile sfincterului anal extern se asociază cu imperiozitatea fecală. 30% dintre pacientele cu defecte ale sfincterului anal prezintă simptome de incontinenţă şi respectiv imperiozitate fecală. Leziuni ale sfincterului anal au fost întâlnite într-o proporţie de 100% la pacientele cu incontinenţă fecală.
Printre factorii predispozanţi pentru apariţia tulburărilor sfincterine post-partum menţionăm: multiparitatea, naşterea instrumentală, practicarea epiziotomiei, analgezia epidurală, prelugirea fazei a II-a a travaliului, macrosomia, vârsta maternă peste 30 de ani, distocia de umeri, prelungirea travaliului, circumferinţa craniană fetală crescută. Multiparitatea cauzează afectare sfincteriană printr-o predispoziţie crescută pentru neuropatie pudendală generată de lezarea repetată a inervaţiei pelvine. Naşterea instrumentală creşte de 8 ori riscul relativ de injurie a sfincterului anal, iar aplicaţia de forceps poate spori riscul de apariţie a neuropatiei. Epiziotomia se asociază cu un număr mai mare de laceraţii oculte ale sfincterului anal şi cu o musculatură pelvină cu forţă de contracţie scăzută în post-partum, însă totodată cu o incidenţă redusă a laceraţiilor perineului anterior. Prelungirea fazei a II-a a travaliului creşte riscul de apariţie a neuropatiei. Analgezia epidurală determină prelungirea fazelor I şi a II-a ale travaliului, creşterea numărului aplicaţiilor de forceps şi a epiziotomiei, favorizând neuropatia pudendală.
Fiziopatologia IF
Incontinenţa fecală de origine obstetricală recunoaşte drept cauze laceraţia sfincteriană în 29% din cazuri şi neuropatia pudendală izolată în 14% din cazuri, restul de 57% fiind generate de o afectare mixtă(18).
Electromiografia planşeului pelvin post-partum decelează o creştere a timpului de latenţă al terminaţiilor motorii ale nervului ruşinos (PNTML), ca o consecinţă a pierderii continuităţii fibrelor groase mielinizate cu conducere nervoasă rapidă ale nervului ruşinos, injuria nervului ruşinos fiind mai frecventă pe partea stângă. La primipare apare însă reinervarea musculaturii planşeului pelvin cu normalizarea PNTML la 6 luni post-partum într-o proporţie de 80% după naştere(19). Neurofiziologia nervului ruşinos pare să prezinte un declin progresiv odată cu înaintarea în vârstă şi numărul de naşteri vaginale(20).
Afectarea nervului ruşinos, cu prelungirea consecutivă a PNTML, apare în aceeaşi măsură şi în cazul naşterii prin operaţie cezariană efectuată tardiv în faza I sau în faza a II-a a travaliului. Astfel, Fynes afirmă că cezariana efectuată în timpul travaliului avansat nu prezintă efecte protective asupra sfincterului anal, însă injuria în acest caz este mai degrabă neurologică decât mecanică(21). Neuropatia pudendală recunoaşte aceiaşi factori de risc ca şi în cazul leziunilor sfincterului anal.
Mijloacele de prevenţie a incontinenţei anale derivă din excluderea factorilor de risc, care sunt reprezentaţi de limitarea naşterii instrumentale, în special aplicaţia de forceps, utilizarea restrictivă a epiziotomiei, evitarea prelungirii fazei a II-a a travaliului, naşterea prin operaţie cezariană şi o bună pregătire în diagnosticarea şi tratarea laceraţiilor de sfincter anal.
Consecinţe sexuale
Un review sistematic publicat de Signorello în 2001(22) a sugerat o asociere puternică între naşterea vaginală asistată şi un anumit grad de disfuncţie sexuală. Cele mai multe studii pe această temă au arătat că riscurile de apariţie a întârzierii în reluarea actului sexual, dispareuniei, durerii perineale şi dificultăţilor sexuale s-au corelat cu naşterea vaginală asistată. Funcţia sexuală a fost compromisă în mod semnificativ la femeile cu laceraţii perineale de gradele III şi IV. Epiziotomia a conferit acelaşi profil al rezultatelor sexuale ca şi laceraţiile perineale spontane.
Discuţii
Utilizarea de rutină a epiziotomiei nu prezintă avantaje în ceea ce priveşte incidenţa dispareuniei şi a incontinenţei urinare post-partum. Mai mult decât atât, epiziotomia are efecte negative asupra performanţelor musculaturii perineale post-partum(23).
Dintre factorii de profilaxie a tulburărilor perineale post-partum enumerăm evitarea utilizării naşterii instrumentale prin aplicaţie de forceps, diagosticul corect al disproporţiei cefalo-pelvice şi limitarea duratei fazei a II-a active a travaliului(24).
Concluzii
Etiologia incontinenţei urinare de efort, a prolapsului uterin şi a incontinenţei fecale de cauză obstetricală recunoaşte multipli factori de risc. La aceştia se adaugă şi factorii de risc asociaţi sarcinii, dintre care enumerăm: anomaliile de colagen, ereditatea, indexul de masă corporală, paritatea şi stilul de viaţă.
Majoritatea disfuncţiilor planşeului pelvic apar ca urmare a primei naşteri vaginale. Operaţia cezariană, deşi reprezintă un factor profilactic pentru tulburările de statică pelvică, nu are un rol protectiv atunci când este efectuată în faza a II-a activă a travaliului.
Bibliografie
Groutz A, Rimon E, Peled S, Gold R, Pauzner D, Lessing JB, Gordon D, Urinary incontinence after vaginal delivery or cesarean section.N Engl J Med, 2003; 348: 900-907.
Groutz A, Rimon E, Peled S, Gold R, Pauzner D, Lessing JB, Gordon D, Cesarean section: does it really prevent the development of postpartum stress urinary incontinence? A prospective study of 363 women one year after their first delivery. Neurourol Urodynam, 2004; 23: 2-6.
Wijma J, Weis Potters AE, de Wolf BT, Tinga DJ, Aarnoudse JG, BJOG, Anatomical and functional changes in the lower urinary tract during pregnancy. 2001; 108: 726-732.
Stanton SL, Kerr-Wilson R, Harris VG.,The incidence of urological symptoms in normal pregnancy. BJOG, 1980; 87: 897-900.
Chiarelli P, Campbell E., Incontinence during pregnancy. Prevalence and opportunities for continence promotion.Aust NZJ Obstet Gynecol, 1997; 37: 66-73.
Cutner, A., Cardozo, L.D. The lower urinary tract in pregnancy and the puerperium. Int Urogynecol J. 1992; 3:317–323.
Iosif S, Henriksson L, Ulmsten U., Postpartum incontinence.Urol Int, 1981; 36: 53-58.
Viktrup L, Lose G, Rolff M, Barfoed K., The symptom of stress incontinence caused by pregnancy or delivery in primiparas. Obstet Gynecol, 1992; 79: 945-949.
Farrell SA, Allen VM, Baskett TF, Parturition and urinary incontinence in primiparas. Obstet Gynecol, 2001; 97: 350-356.
Handa VL1, Harvey L, Fox HE, Kjerulff KH., Parity and route of delivery: does cesarean delivery reduce bladder symptoms later in life?. Am J Obstet Gynecol, 2004; 191: 463-469.
Melville JL1, Katon W, Delaney K, Newton K., Urinary incontinence in US women: a population-based study. Intern Med. 2005; 165:537-542.
Saultz JW, Toffler WL, Shackles JY.,Postpartum urinary retention. J Am Board Fam Pract, 1991; 4: 341-344.
Glavind K, Bjørk J.Incidence and treatment of urinary retention postpartum. Int Urogynecol J, 2003; 14: 119-121.
Sze EH, Sherard GB 3rd, Dolezal JM., Pregnancy, labor, delivery, and pelvic organ prolapse.Obstet Gynecol, 2002; 100: 981-986.
O’Boyle AL, Woodman PJ, O’Boyle JD, Davis GD, Swift SE., Pelvic organ support in nulliparous pregnant and nonpregnant women: a case control study. Am J Obstet Gynecol, 2002; 187: 99-102.
O’Boyle AL, O’Boyle JD, Calhoun B, Davis GD., Pelvic organ support in pregnancy and postpartum. Int Urogynecol J Pelvic Floor Dysfunct, 2005.
Fleming N, Newton ER, Roberts J., Changes in postpartum perineal muscle function in women with and without episiotomies. J Midwifery Womens Health, 2003; 48: 53-9.
Deen KI1, Oya M, Ortiz J, Keighley MR., Randomized trial comparing three forms of pelvic floor repair for neuropathic faecal incontinence. Br J Surg. 1993 Jun; 80(6):794-8.
Allen RE1, Hosker GL, Smith AR, Warrell DW.Pelvic floor damage and childbirth: a neurophysiological study. Br J Obstet Gynaecol. 1990 Sep; 97(9):770-9.
Snooks SJ, Swash M, Mathers SE, Henry MM., Effect of vaginal delivery on the pelvic floor: a 5-year follow-up. Br J Surg. 1990 Dec; 77(12):1358-60.
Fynes M, Donnelly VS, O’Connell PR, O’Herlihy C., Obstet Cesarean delivery and anal sphincter injury.Gynecol 1998, 92:496-500.
Signorello LB, Harlow BL, Chekos AK, Repke JT., Postpartum sexual functioning and its relationship to perineal trauma: a retrospective cohort study of primiparous women. Am J Obstet Gynecol, 2001; 184: 881-890.
Dannecker C, Hillemanns P, Strauss A, Hasbargen U, Hepp H, Anthuber C., Episiotomy and perineal tears presumed to be imminent: the influence on the urethral pressure profile, analmanometric and other pelvic floor findings-follow-up study of a randomized controlled trial. Acta Obstet Gynecol Scand, 2005; 84: 65-71.
Sleep J, Grant A, Garcia J, Elbourne D, Spencer J, Chalmers I., West Berkshire perineal management trial.Br Med J, 1984; 289: 587-590.
