Abordarea bolilor cardiovasculare la pacientul fragil
Approaching cardiovascular disease in the frail patient
Abstract
Frailty is a health condition including loss of functionality leading to an increased vulnerability to stress, a medical syndrome with multiple causes and contributors that is characterized by diminished strength and endurance. There is a relationship between fragility and cardiovascular disease: fragility increases cardiovascular morbidity and mortality, while cardiovascular disease amplifies the degree of fragility in patients. It is recommended to assess fragility by specific scores for frail patients with cardiovascular disease and before planned interventions and procedures, along with an integrated and comprehensive management of these patients. The treatment of cardiovascular diseases and comorbidities will be done by evaluating the risk-benefit balance, with progressively increasing doses, adapted to each case. The family doctor has an important role in assessing the fragility and management of non-pharmacological measures, adapting diet, exercise, psychological counseling, social inclusion, as well as in adapting drug therapies, taking into account the functional and cognitive status of the patients.Keywords
frailtyelderlycardiovascular diseaseRezumat
Fragilitatea este o stare de sănătate care include pierderea funcţionalităţii, ce duce la o vulnerabilitate crescută la stres, un sindrom medical cu cauze multiple şi factori adiţionali, caracterizat prin scăderea forţei şi a rezistenţei. Între fragilitate şi bolile cardiovasculare există o interrelaţie reciprocă, fragilitatea determinând agravarea bolilor cardiovasculare şi un prognostic rezervat, în timp ce bolile cardiovasculare amplifică gradul de fragilitate la pacienţi. Se recomandă evaluarea fragilităţii prin scoruri specifice în cazul pacienţilor cu boli cardiovasculare sau înaintea intervenţiilor şi procedurilor planificate, precum şi un management integrat şi global al acestor pacienţi. Tratamentul bolilor cardiovasculare şi al comorbidităţilor se va face evaluând balanţa risc-beneficiu, cu doze progresiv crescânde, adaptate fiecărui caz. Medicul de familie are un rol important în evaluarea fragilităţii şi conducerea măsurilor nefarmacologice, adaptarea dietei, a exerciţiului fizic, în consilierea psihologică, inserţia socială, precum şi în adaptarea terapiilor medicamentoase ţinând cont de statusul funcţional şi cognitiv al pacienţilor.Cuvinte Cheie
fragilitatevârstnicboli cardiovasculareFragilitatea reprezintă declinul progresiv multidimensional al sistemelor fiziologice, ce determină în timp scăderea rezervelor funcţionale, ducând astfel la creşterea vulnerabilităţii faţă de factorii de risc, iar consecinţa finală este reprezentată de creşterea riscului de efecte negative asupra sănătăţii(1,2). Între fragilitate şi îmbătrânire nu poate fi pus semnul de egalitate, deşi este bine cunoscut faptul că incidenţa fragilităţii creşte cu vârsta(1). Frecvent, persoane cu aceeaşi vârstă cronologică pot avea un statut diferit de fragilitate. În acelaşi timp, criteriul vârstă nu este obligatoriu pentru a încadra o persoană în categoria fragil; de exemplu, un tânăr fără adăpost care consumă alcool în exces sau droguri şi prezintă cardiomiopatie va fi încadrat în categoria fragil, deşi nu îndeplineşte criteriul vârstă(2). Nu trebuie neglijat faptul că fragilitatea este un fenomen dinamic, existând inclusiv posibilitatea restabilirii parţiale a independenţei funcţionale, printr-o terapie corectă, îngrijire, sprijinul familiei şi suport social(1).
Fragilitatea are o geneză particulară, caracterizându-se prin scăderea adaptabilităţii, un fenotip particular din punct de vedere fizic, nutriţional, cognitiv, psihologic şi social, pentru ca în final să determine rezultate negative legate de starea de sănătate(2). Factorii care favorizează apariţia fragilităţii sunt multipli, începând cu vârsta, disfuncţia renală, disfuncţia hepatică, malnutriţia, recuperarea după un eveniment acut, prezenţa comorbidităţilor, riscul de cădere, inactivitatea, depresia, sau condiţiile socioeconomice(2).
Având în vedere vulnerabilitatea crescută la factori stresanţi, ghidurile actuale şi consensurile în vigoare recomandă evaluarea pacienţilor fragili înainte de orice tratament, procedură sau intervenţie, aceste indicaţii extinzându-se în mod special asupra pacienţilor cu boli cardiovasculare, multiple studii demonstrând intercondiţionalitatea reciprocă dintre fragilitate, prognosticul şi evoluţia afectiunilor cardiovasculare.
Cel mai frecvent, ideea de fragilitate este asociată pacientului vârstnic, care prezintă adesea comorbidităţi, necesită polimedicaţie, prezintă tulburări cognitive cu dificultăţi în automonitorizare şi administrarea tratamentului, mobilitate redusă din cauza afecţiunilor osteoarticulare sau neurologice, ceea ce îi limitează accesul la investigaţii şi control periodic şi amplifică riscul de cădere la această categorie de pacienţi. Contribuie, de asemenea, modificările fiziologice care apar odată cu înaintarea în vârstă, legate de absorbţia, distribuţia, metabolizarea şi eliminarea medicamentelor, dar şi statutul social, adesea fiind persoane singure, şi statutul economic, prin lipsa resurselor, tehnologiei, a informaţiilor corecte din surse autorizate şi lipsa unor politici de protecţie.
Interrelaţia dintre fragilitate şi bolile cardiovasculare este bine cunoscută şi demonstrată în numeroase studii. Pe de o parte, bolile cardiovasculare determină agravarea sarcopeniei (înlocuirea fibrelor musculare striate cu celule grăsoase, creşterea fibrozei în miocite) şi creşterea fragilităţii pacienţilor de până la trei ori(3); pe de altă parte, fragilitatea reprezintă prin ea însăşi un factor potenţial modificator al riscului cardiovascular estimat, după cum este precizat şi în ghidurile actuale. Un alt mecanism implicat în geneza fragilităţii ar putea fi modificările care au loc la nivelul sistemului imunitar, respectiv imunosenescenţa şi un dezechilibru între citokinele proinflamatorii şi antiinflamatorii, având drept consecinţă o stare proinflamatorie cronică(1). Evoluţia şi prognosticul bolilor cardiovasculare sunt asociate cu severitatea fragilităţii. De aceea, managementul terapiei la pacienţii fragili reprezintă un aspect important al activităţii medicale. În cazul pacientului vârstnic, prevenirea primului eveniment cardiovascular, prin monitorizarea corectă şi periodică şi tratamentul adecvat al factorilor de risc şi al bolilor cardiovasculare asociate, reprezintă un deziderat major. Tratamentul pacienţilor vârstnici, în special al celor de peste 90 de ani care asociază şi fragilitate, trebuie aplicat cu discernământ, ţinând cont de toleranţa acestora şi de evaluarea permanentă a raportului dintre riscuri şi beneficii.
Evaluarea fragilităţii ar trebui făcută în mod oportunist tuturor persoanelor de peste 70 de ani şi în mod special celor cu boli cardiovasculare acute sau cronice, persoanelor spitalizate pentru evenimente cardiovasculare acute sau pentru înrăutăţirea afecţiunilor cronice, persoanelor de peste 70 de ani care urmează a fi supuse unei intervenţii chirurgicale majore, unei proceduri intervenţionale, iar dintre bolile cardiovasculare, în mod special necesită atenţie pacienţii cu insuficienţă cardiacă, fibrilaţie atrială sau cei cu multiple comorbidităţi.
Fenotipul de fragilitate cuprinde cinci criterii: prezenţa slăbiciunii fizice, epuizarea autoraportată, activitate fizică redusă, pierdere în greutate neintenţionată de 4-5 kg în ultimul an sau reducerea vitezei de mers (tabelul 1). Identificarea a minimum trei criterii permite confirmarea stării de fragilitate, iar prezenţa a cel puţin două criterii încadrează persoana în categoria prefragilitate.

A fost descris, de asemenea, un indice de fragilitate definit prin prezenţa unui număr mare de deficite de organ, stabilite printr-o evaluare geriatrică exhaustivă, respectiv un chestionar cu 70 de elemente. Deşi necesitatea realizării unui screening de fragilitate a fost demonstrată, nu există în prezent un test care să reprezinte un model de evaluare globală multidisciplinară atât a problemelor de sănătate fizică şi psihică, cât şi a statusului funcţional şi social al persoanelor în vârstă validat, fiecare societate dezvoltându-şi screeninguri proprii: Prisma 7 (Societatea de Geriatrie Britanică), Indicele de Fragilitate Groningen (un set de 15 întrebări, utilizat în asistenţa medicală primară, ce evaluează activităţile zilnice, funcţia psihosocială, probleme de sănătate), testul de mers şi scorul 3C-HF (Cardiac and Comorbid Conditions Heart Failure score), scala Fried(1).
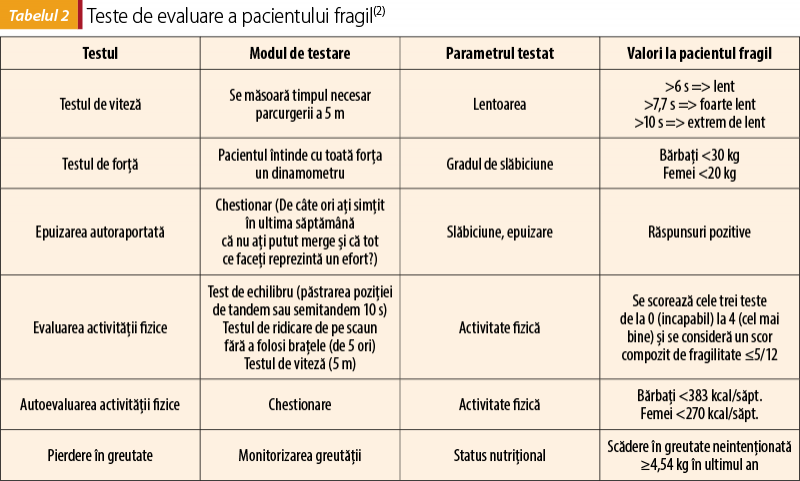
Ghidul de evaluare a fragilităţii în cardiologie(2) recomandă utilizarea unor instrumente clinice şi a unor determinări paraclinice în scopul evaluării fragilităţii pacientului cu boli cardiovasculare (tabelul 2). Testul de viteză cu măsurarea timpului necesar parcurgerii a cinci metri identifică prezenţa lentorii. Testul de forţă, în cadrul căruia pacientul este rugat să întindă cu toată forţa un dinamometru, măsoară gradul de slăbiciune şi de scădere a forţei musculare. Pentru măsurarea gradului de activitate fizică se testează funcţia de echilibru, rugând pacientul să păstreze poziţia de semitandem sau tandem timp de 10 secunde. Gradul de slăbiciune fizică poate fi evidenţiat cerând pacientului să se ridice şi să se aşeze pe un scaun de cinci ori consecutiv, fără a se folosi de braţe, cât de repede poate; acest parametru se corelează cu viteza de parcurgere a distanţei de cinci minute. Pentru aprecierea activităţii fizice se aplică şi chestionare, unele dintre ele validate (Minnesota Leisure, Time Activity, PASE, Paffenbarger Physical Activity Questionnaire). Se consideră activitate fizică redusă pentru femei <270 kcal/săptămână, iar pentru bărbaţi, <383 kcal/săptămână. De asemenea, există întrebări standardizate pentru evaluarea epuizării fizice. Scăderea în greutate neintenţionată ≥4,54 kg în ultimul an este considerată drept criteriu pentru definirea fragilităţii. Dintre criteriile paraclinice (tabelul 3) care întregesc tabloul de evaluare a pacientului fragil menţionăm decelarea unui nivel seric al albuminei sub 3,5 g/dL şi scăderea hemoglobinei serice sub 13 g/dL la bărbaţi, respectiv sub 12 g/dL la femei. Sunt utile, de asemenea, de menţionat toate comorbidităţile pacientului fragil – polimedicaţia, tulburările senzoriale (văz, auz, echilibru), afecţiunile neurologice şi osteoarticulare, prezenţa depresiei şi anxietăţii, a tulburărilor cognitive, izolarea socială, dependenţa economică. Alţi markeri paraclinici corelaţi cu fragilitatea identificaţi în studiile clinice sunt nivelul proteinei C reactive, fibrinogenul seric, interleukina 6, ca expresie a statusului oxidativ proinflamator, şi nivelul crescut al D-dimerilor, ca martor al statusului protrombotic. Rezervele de fier reduse în depozite, evaluate cu ajutorul feritinei, constituie un indicator important de evaluat, în special la pacienţii cu insuficienţă cardiacă, ştiut fiind faptul că aceştia au un prognostic prost al bolii, spitalizări frecvente şi risc de mortalitate crescut(4). De asemenea, nivelul scăzut de 25-OHD a fost corelat cu tulburări de echilibru şi încetinirea vitezei de mers la pacienţii fragili, constituind astfel un alt marker important de a fi evaluat. Este important ca deficitele identificate să fie tratate şi corectate, ameliorând astfel atât statusul de fragilitate, cât şi prognosticul şi evoluţia bolilor cardiovasculare asociate(2).

Întrucât pacientul fragil necesită o monitorizare permanentă, iar tratamentul trebuie adaptat diferitelor situaţii ce pot interveni, monitorizarea acestor pacienţi la distanţă, utilizând module eHealth, este esenţială şi de mare ajutor, mai ales că ei au capacitate de a se deplasa redusă, acces limitat la servicii medicale şi investigaţii. Astfel, se pot monitoriza la distanţă cu ajutorul instrumentelor şi aparatelor de măsură: ritmul cardiac, tensiunea arterială, saturaţia în oxigen a sângelui arterial, temperatura tegumentară, activitatea fizică, viteza mersului, dieta, tranziţiile posturale, căderile, deficienţele senzoriale (auditive, vizuale)(2).
Se recomandă ca orice pacient în vârstă de peste 70 de ani sau care asociază comorbidităţi multiple să fie supus unui screening pentru fragilitate (tabelul 4), iar identificarea fragilităţii presupune investigaţii detaliate pentru a identifica domeniile de fragilitate şi factorii care influenţează fragilitatea; este necesară o evaluare comprehensivă geriatrică, iar în final factorii identificaţi trebuie trataţi şi manageriaţi pentru reducerea fragilităţii şi a riscului de evenimente cardiovasculare.

Managementul pacientului fragil trebuie să asigure abordarea globală a pacientului. Se va acorda atenţie nutriţiei, atât în ceea ce priveşte recomandarea unei diete sănătoase, de tip mediteraneean, asigurarea unui necesar minim de proteine zilnice de înaltă calitate (15-30 g/zi), aminoacizi esenţiali (10 g/zi) pentru evitarea sindromului de decondiţionare(5), cât şi indicarea unui mod corect de preparare a alimentelor, cu evitarea celor prăjite, afumate sau conservate. De asemenea, igiena orală necesită o atenţie deosebită la aceşti pacienţi, prin controale periodice şi îngrijiri dentare, tratarea osteoporozei, a diabetului zaharat şi a altor comorbidităţi cu răsunet asupra cavităţii bucale. Activitatea fizică regulată previne sarcopenia, menţine greutatea pacientului şi masa musculară, având rol în menţinerea mobilităţii pacientului, căruia îi poate asigura independenţa şi calitatea vieţii(6). Exerciţiul fizic va fi recomandat personalizat, reabilitarea cardiacă având un rol foarte important în recuperarea pacientului fragil după acutizarea unei boli cardiace, după un eveniment acut cardiac sau după o procedură intervenţională sau chirurgicală(6). Reabilitarea cardiacă se poate efectua în instituţii specializate, continuată apoi la domiciliu, sub supravegherea personalului de specialitate(7). Exerciţiile fizice şi evitarea izolării sociale au impact asupra menţinerii statusului funcţional şi cognitiv al pacientului fragil, care de altfel trebuie periodic evaluat. Pacienţii fragili au frecvent sentimente de inutilitate, stări de anxietate, depresie şi tulburări de somn, care pot contribui la înrăutăţirea prognosticului bolilor asociate. Planificarea şi implementarea reabilitării cardiace la pacienţii fragili necesită un grad înalt de individualizare, iar intensitatea programului de exerciţii trebuie să fie adaptată la starea funcţională de bază a pacientului, alături de consiliere alimentară, controlul factorilor de risc şi management psihosocial. Este necesar să fie luate în considerare deficienţele vizuale şi auditive, comorbidităţile, limitările fizice şi starea cognitivă. Se recomandă exerciţii de intensitate uşoară-moderată, progresiv crescândă, sub supraveghere de specialitate. La pacienţii extrem de fragili, intensitatea şi frecvenţa exerciţiilor trebuie reduse, iar unii dintre pacienţi pot necesita doar mobilizare la pat şi antrenament postural sau mers susţinut(5).
Un alt aspect care ar trebui evaluat la pacientul fragil este reprezentat de riscul de cădere. Se consideră că aproximativ 30% dintre persoanele de peste 65 de ani şi jumătate prezintă cel puţin o cădere în decursul unui an(8). Conform datelor din literatură, riscul de cădere la persoanele de peste 65 de ani este de aproximativ 1-2% pe an şi doar un mic procentaj (5%) dintre căderi se soldează cu fracturi care necesită spitalizare. Există diferite scoruri de evaluare a riscului de cădere şi, în funcţie de valoarea obţinută, se indică în primul rând măsuri profilactice de amenajare ambientală (iluminarea camerelor şi holurilor, evitarea podelelor alunecoase), corectarea deficitelor senzoriale (vizuale, tulburări de echilibru), exerciţii fizice pentru menţinerea musculaturii, tratarea afecţiunilor ortopedice sau osteoarticulare şi utilizarea de dispozitive ajutătoare pentru deplasare. Evaluarea riscului de cădere este importantă şi pentru stabilirea medicaţiei pacientului fragil; vor fi evitate, astfel, în timpul zilei, medicamente care ar putea determina hipotensiune ortostatică (antihipertensive cu mecanism central, psihotrope, diuretice în exces) şi cădere consecutivă. Evaluarea riscului de cădere este necesară şi înaintea deciziei de administrare a medicamentelor cu risc de sângerare (anticoagulante, antiagregante), deşi la pacientul cu fibrilaţie atrială studiile randomizate au arătat că sunt necesare 295 de decăderi pentru ca riscul unui hematom subdural să depăşească beneficiile coagulării cu NOAC, astfel încât un scor al riscului de cădere mic sau mediu nu constituie o contraindicaţie pentru administrarea terapiei anticoagulante, ci constituie un semnal pentru intensificarea măsurilor de corecţie a deficitelor şi amenajarea ambientului în scopul reducerii riscului de cădere.
Medicul de familie joacă un rol esenţial în realizarea screeningului pentru identificarea pacienţilor fragili, în informarea pacientului şi a familiei asupra statusului pacientului, stabilirea unui plan de suport pentru pacienţi şi monitorizarea acestuia în colaborare cu medicii specialişti în cadrul unei echipe integrate, astfel încât să poată realiza managementul global al pacientului fragil în vederea ameliorării stării de fragilitate şi a prognosticului bolilor asociate, şi în mod special al bolilor cardiovasculare. Screeningul şi evaluarea pacientului cu fragilitate vor fi făcute de echipa de specialişti (cardiolog, medic de familie, geriatru, asistente medicale, asistenţi din sistemul social)(2). Se recomandă stabilirea unui plan general de management, stabilirea unor ţinte reale şi adaptate fiecărui caz, în funcţie de deficitele specifice constatate, iar utilizarea tehnologiei digitale este de mare ajutor. Patologia cardiovasculară a pacientului fragil poate cuprinde sindroame coronariene cronice sau acute, boală arterială periferică, insuficienţă cardiacă, aritmii, fibrilaţie atrială, dispozitive implantabile şi intervenţii cardiologice planificate. Managementul corect al afecţiunilor cardiovasculare şi deficitelor specifice fragilităţii determină în timp un prognostic ameliorat atât pentru bolile cardiovasculare, cât şi pentru statusul de fragilitate al pacientului, cu ameliorarea implicită a calităţii vieţii.
Ghidul de prevenţie a bolilor cardiovasculare apărut în anul 2021 recomandă utilizarea unui scor de evaluare a riscului cardiovascular special pentru pacienţii de peste 70 de ani (SCORE2-OP), considerând că vârsta şi fragilitatea sunt factori de risc potenţial adiţionali la riscul cardiovascular al unei persoane aparent sănătoase(9).
Fragilitatea poate influenţa tratamentul, în sensul de accentuare a intervenţiilor nefarmacologice (nutriţie echilibrată, suplimentare cu micronutrienţi, antrenament fizic individualizat sub îndrumare de specialitate, activare socială) şi de personalizare a terapiei farmacologice şi indicaţiei de terapie intervenţională. Existenţa multiplelor comorbidităţi şi a polimedicaţiei poate determina numeroase interferenţe medicamentoase şi reacţii adverse, fiind necesare supravegherea şi adaptarea permanentă a agenţilor terapeutici utilizaţi şi a dozelor de medicamente în funcţie de insuficienţele de organ ce pot apărea pe parcurs.
Hipertensiunea arterială este frevent întâlnită la pacienţii fragili, şapte din zece adulţi fragili având HTA, în timp ce aproximativ unu din şapte adulţi hipertensivi prezintă fragilitate; asocierea dintre fragilitate şi hipertensiune arterială este incertă, dar evaluarea fragilităţii este considerată importantă pentru a alege cea mai potrivită terapie(10). Pacientul vârstnic hipertensiv prezintă o frecventă hipertensiune arterială de elasticitate, hiporeninemică, cu sensibilitate crescută la sare din cauza scăderii capacităţii de excreţie a sodiului urinar; frecvent, poate asocia hiperaldosteronism sau stenoză aterosclerotică a arterelor renale; afectarea de organ în cadrul hipertensiunii este de obicei prezentă, influenţând tipul de terapie aleasă. În prezenţa hipotensiunii ortostatice sau postprandiale ce determină cădere sau sincopă, se recomandă evitarea medicamentelor antihipertensive cu acţiune centrală sau administrarea acestora cu precădere seara, înainte de culcare. Terapia antihipertensivă va fi titrată cu atenţie, iar măsurarea tensiunii arteriale se va face periodic, atât în decubit, cât şi în ortostatism(2). Ca principii generale de tratament, ţinta pentru tensiune conform ghidurilor actuale este de 130-140 mmHg/70-80 mmHg dacă este tolerată(9,11), dar se recomandă individualizarea valorilor-ţintă şi a terapiei hipotensoare în cazul pacienţilor fragili(12). Intervenţia asupra modificării stilului de viaţă este recomandată tuturor pacienţilor, iar tratamentul medicamentos iniţial pentru majoritatea persoanelor constă în terapie dublă, asociind IECA/sartan + diretic/blocant al canalelor de calciu într-o singură tabletă, pentru creşterea aderenţei. Vârstnicii fragili pot tolera însă mai bine scăderea uşoară a tensiunii arteriale cu monoterapie şi, de aceea, se recomandă ca cei de peste 80 de ani, persoanele fragile sau cei cu hipertensiune arterială de gradul 1 şi risc cardiovascular scăzut să primească iniţial monoterapie ca medicaţie antihipertensivă(11), iar scăderea tensiunii să se facă în funcţie de toleranţa individuală. Evaluarea periodică şi adăugarea celui de-al doilea agent antihipertensiv sunt de cele mai multe ori benefice, întrucât combinaţia a doi-trei agenţi în doze mai mici îşi potenţează efectul de scădere a tensiunii arteriale şi prezintă avantajul unor reacţii adverse mai rare. Studiile au arătat că la adulţii în vârstă spitalizaţi fragilitatea dublează riscul de a dezvolta o reacţie adversă la medicament, iar fragilitatea ar putea fi asociată cu o aderenţă slabă la medicamente, inclusiv la medicamentele antihipertensive(10). Este obligatorie monitorizarea funcţiei renale, precum şi a ionogramei, pentru evitarea dezechilibrelor hidroelectrolitice şi depistarea insuficienţei de organ, care ar impune modificări ale terapiei.
În ceea ce priveşte tratarea dislipidemiei la persoanele în vârstă de peste 70 de ani, recomandările ar trebui nuanţate, ţinând cont de vârsta biologică a pacientului mai degrabă decât de vârsta cronologică, alături de considerarea comorbidităţilor şi riscurilor pacientului, dar şi de preferinţa acestuia(13,14). La pacientul vârstnic aparent sănătos se indică schimbarea stilului de viaţă, beneficiul iniţierii statinelor ca prevenţie primară după vârsta de 70 de ani nefiind pe deplin demonstrat, cu excepţia persoanelor aflate la risc cardiovascular foarte înalt, la care ţinta este LDLc <100 mg/dL. Iniţierea terapiei cu statine la pacientul vârstnic fragil se recomandă a fi făcută cu preparate adaptate funcţiei renale (atorvastatinum) în doze mici, care pot fi crescute ulterior în funcţie de toleranţă(9,13). Există în prezent în desfăşurare studii care analizează eficienţa profilaxiei primare cu statine în reducerea evenimentelor cardiovasculare la pacienţii vârstnici fragili (STAtin Therapy for Reducing Events in the Elderly)(9). S-a demonstrat că nivelul de colesterol scăzut la vârstnici este asociat cu un risc mai mare de deces la pacienţii care nu iau medicamente hipolipemiante, valorile serice scăzute ale colesterolului fiind considerate un marker al bolilor cronice, caşexiei, malnutriţiei şi inflamaţiei(2). Persoanele vârstnice cu patologie cardiovasculară diagnosticată sau cu evenimente acute ori cu intervenţii cardiologice în antecedente vor fi tratate însă în mod asemănător ca persoanele de sub 70 de ani, pe lângă indicaţia de modificare a stilului de viaţă primind şi terapie cu statine, în funcţie de riscul cardiovascular şi de ţintele propuse conform ghidurilor în vigoare(9). Terapia hipolipemiantă la persoanele vârstnice fragile prezintă un risc mai mare de miopatie, amplificat în cazul în care se asociază şi fenofibrat, simptomatologie de multe ori greu de diferenţiat de patologia osteoarticulară; este necesară monitorizarea nivelului creatinkinazei serice(9).
Pacientul fragil cu patologie cardiovasculară care asociază şi diabet zaharat va fi atent monitorizat atât din punctul de vedere al afectării de organ, cât şi al ţintelor de atins în ceea ce priveşte valorile tensiunii arteriale, profilul lipidic şi profilul glicemic. Toate ghidurile în vigoare recomandă pentru pacienţii vârstnici sau fragili valori mai relaxate pentru HbA1c (8%), în funcţie de durata diabetului zaharat, prezenţa comorbidităţilor şi de vârsta pacientului, existând riscul hipoglicemiei(9,15,16). Trebuie încurajate nutriţia optimală cu aport de proteine şi practicarea exerciţiilor fizice aerobice şi de rezistenţă regulate; în cazul persoanelor obeze se recomandă scădere ponderală de 5-7%, cu efecte favorabile privind mobilitatea, calitatea vieţii şi controlul factorilor de risc cardiometabolici(16). Un efect benefic demonstrat la pacienţii cu boli cardiovasculare şi afectare a funcţiei renale îl au inhibitorii SGLT2, care ameliorează deopotrivă profilul glicemic, funcţia cardiovasculară, cu ameliorarea fracţiei de ejecţie, şi funcţia renală(9,17). Se recomandă utilizarea unor scheme simple de tratament, în special în ceea ce priveşte insulinoterapia (reducerea dozelor, a numărului de administrări, a necesităţii de a calcula dozele) şi utilizarea medicaţiei cu risc mai mic de hipoglicemie(18); de asemenea, se indică reducerea intensităţii terapiei antidiabetice cu vârsta(16,18).
În ceea ce priveşte asocierea dintre fragilitate şi insuficienţa cardiacă, metaanalizele au demonstrat o intercondiţionare reciprocă; fragilitatea poate să apară la aproximativ 45% dintre pacienţii cu insuficienţă cardiacă, în timp ce pacienţii cu insuficienţă cardiacă, la rândul lor, prezintă un risc de şase ori mai mare de fragilitate(2,19). Cu fiecare exacerbare a insuficienţei cardiace, se produce declinul progresiv al pacientului fragil, cu o rată mai mare a mortalităţii în timpul exacerbărilor, prognostic pe termen scurt şi lung mai prost. Tratamentul trebuie făcut individualizat, fiind necesare, pe lângă schimbarea stilului de viaţă, tratament medicamentos şi un program de reabilitarea cardiacă într-un centru specializat, sub îndrumarea unui personal calificat.
Pacientul fragil cu fibrilaţie atrială va fi evaluat utilizând scorurile clasice de evaluare a riscului embolic, CHA2DS2-VASc, respectiv a riscului hemoragic, HAS-BLAD, iar anticoagularea se indică conform ghidurilor, preferând NOAC atunci când nu există contraindicaţii pentru aceste medicamente (stenoză mitrală strânsă sau severă, proteză mecanică valvulară, afectarea severă a funcţiei renale [Cl creatinină <15 ml/min], pacient aflat în dializă, afectare severă a funcţiei hepatice, sângerări active prezente)(20). Eficienţa NOAC la persoanele vârstnice este superioară celei a antivitaminelor K, iar riscul de hemoragii majore sau hemoragii cerebrale este mai mic(21). Aderenţa este mai crescută, întrucât nu necesită monitorizare lunară, ca în cazul antivitaminelor K (dozare INR lunar). Sunt necesare însă monitorizarea periodică clinică, surprinderea semnelor de sângerare (echimoze, epistaxis, hematurie, sângerări anale, hemoptizie, menoragii), monitorizarea hemoleucogramei (identificarea anemiei şi a scăderii numărului de trombocite), a funcţiei renale şi funcţiei hepatice. Preparatele utilizate vor fi administrate în funcţie de parametrii evaluaţi (funcţia renală, funcţia hepatică), precum şi de alte criterii adiţionale (vârsta peste 80 de ani, greutate sub 60 kg), la unele dintre anticoagulante (apixaban, edoxaban)(20).
Pacienţii vârstnici prezintă adesea tulburări de conducere atrioventriculare sau insuficienţă cardiacă ce nu pot fi ameliorate de medicaţie, necesitând astfel dispozitive cardiace implantabile; acestea pot fi indicate la orice vârstă, pacienţii vârstnici obţinând un beneficiu mare în ameliorarea simptomatologiei. Beneficiul constatat după şase luni de la implantare se observă şi la nivelul cogniţiei şi ameliorează calitatea vieţii, putând fi considerate ca terapie antifragilitate(2).
În cazul pacienţilor fragili care prezintă o valvulopatie, candidaţi pentru o intervenţie la nivelul valvei afectate, este esenţială evaluarea pacientului înaintea intervenţiei, folosind scorurile de evaluare a fragilităţii, cu identificarea malnutriţiei, a depresiei şi a dizabilităţii utilizând întrebări standardizate; la pacienţii vârstnici (peste 75 de ani) fragili sunt preferate procedurile minim invazive (TAVI)(2). Temporizarea intervenţiei poate agrava starea de fragilitate, mai ales în prezenţa unor indicatori ai fragilităţii scăzuţi (starea de nutriţie, viteza de mers, forţa musculară). Scorul de fragilitate Erasmus Frailty Score (cogniţie, starea nutriţională, puterea musculară şi inactivitatea) a fost asociat cu riscul de apariţie a delirului şi cu risc de deces la un an după intervenţia minim invazivă valvulară (TAVI) la persoanele fragile, considerându-se că fragilitatea este un predictor independent al deteriorării calităţii vieţii la un an după TAVI. La pacienţii fragili, absenţa bolii arterelor periferice şi a disfuncţiei renale a fost asociată cu îmbunătăţirea calităţii vieţii(22).
Fragilitatea a fost asociată cu o creştere de câteva ori a riscului ajustat de mortalitate pentru pacienţii cu STEMI şi NSTEMI(3). Decizia de a trata invaziv sau chirurgical un pacient fragil cu boală coronariană cronică este întotdeauna dificil de evaluat. Scorurile de evaluare a riscului perioperator sunt indexate în cazul pacienţilor fragili(2). S-a observat o asociere între fragilitatea severă la pacienţii supuşi angioplastiei percutane, scorul Killip crescut, nivelul scăzut de albumină serică şi riscul de mortalitate crescută pe termen mediu(3). Persoanele vârstnice (peste 75 de ani) şi fragile care prezintă ateroscleroză sunt expuse atât unui risc ischemic crescut, cât şi unui risc hemoragic mai mare. Dozarea troponinei C (cTn) este de mare ajutor în diagnosticul unui sindrom coronarian acut, dar specificitatea investigaţiei la vârstnic este mai scăzută(23). Terapia pentru boala coronariană în cazul pacienţilor fragili este asemănătoare cazului oricărui pacient, fiind recomandată atenţie sporită la efectele secundare ale medicamentelor, la intoleranţa medicamentoasă şi la supradozaj, mai ales la pacienţii vârstnici. În cazul în care survine un eveniment coronarian acut, se recomandă folosirea stenturilor farmacologic active, utilizând accesul radial pentru a reduce complicaţiile sângerărilor locale(24), durata cât mai scurtă a terapiei duble antiplachetare şi evaluarea periodică a riscului de sângerare(2). Decizia de revascularizare şi tratamentul medicamentos se vor baza pe vârstă, simptomatologie, extensia ischemiei, evaluarea fragilităţii, a speranţei de viaţă şi a comorbidităţilor(23).
În concluzie, se recomandă screening pentru fragilitate la toţi pacienţii în vârstă de peste 70 de ani, dar şi la indivizii cu risc de îmbătrânire accelerată, precum şi înaintea intervenţiilor programate. Evaluarea fragilităţii nu reprezintă o metodă de eligibilitate pentru un anumit tratament, dar serveşte la elaborarea unui plan de tratament personalizat. La pacienţii fragili se recomandă terapie mai puţin agresivă şi stabilirea unor ţinte terapeutice mai puţin riguroase, adaptate fiecărui caz.
Conflict de interese: niciunul declarat.
Suport financiar: niciunul declarat.
Acest articol este accesibil online, fără taxă, fiind publicat sub licenţa CC-BY.
Bibliografie
-
Stanciu OM, Teodorescu C, Riga S, Budişteanu M, Budişteanu B, Riga D. The complexity of the concept of fragility in medical practice. Clinical implications of fragility syndrome in elderly patients associating cardiovascular diseases. Rom Med J. 2019;66(2):145–9.
-
Richter D, Guasti L, Walker D, et al. Frailty in cardiology: definition, assessment and clinical implications for general cardiology. A consensus document of the Council for Cardiology Practice (CCP), Association for Acute Cardio Vascular Care (ACVC), Association of Cardiovascular Nursing and Allied Professions (ACNAP), European Association of Preventive Cardiology (EAPC), European Heart Rhythm Association (EHRA), Council on Valvular Heart Diseases (VHD), Council on Hypertension (CHT), Council of Cardio-Oncology (CCO), Working Group (WG) Aorta and Peripheral Vascular Diseases, WG e-Cardiology, WG Thrombosis, of the European Society of Cardiology, European Primary Care Cardiology Society (EPCCS). Eur J Prev Cardiol. 2022;29(1):216-227.
-
Jordan K, Cheong N, Wilkinson C, Veerasamy M, Kunadian V. Coronary Frailty Scores and Their Utility in Older Patients with Cardiovascular Disease Physical Frailty Phenotype or Fried’s Frailty Scale. 2021;16:e05.
-
McDonagh TA, Metra M, Adamo M, Gardner RS, Baumbach A, Böhm M, et al. 2021 ESC Guidelines for the diagnosis and treatment of acute and chronic heart failure. Eur Heart J. 2021;42(36):3599–726.
-
Ambrosetti M, Abreu A, Corrà U, Davos CH, Hansen D, Frederix I, et al. Secondary prevention through comprehensive cardiovascular rehabilitation: From knowledge to implementation. 2020 update. A position paper from the Secondary Prevention and Rehabilitation Section of the European Association of Preventive Cardiology. Eur J Prev Cardiol. 2021;28(5):460-495.
-
Klingberg S, Mehlig K, Dangol R, Björkelund C, Heitmann BL, Lissner L. Loss of height predicts total and cardiovascular mortality: A cohort study of northern European women. BMJ Open. 2021;11(8):1–8.
-
Kokorelias KM, Munce S, McGilton KS, Cronin SM, Wang CD, Eftekhar P, et al. Frailty in the context of rehabilitation interventions for adults: Protocol for a scoping review. BMJ Open. 2019;9(2):1–5.
-
Royal Australian College of General Practitioners. National Preventive and Community Medicine Committee. Guidelines for preventive activities in general practice. Aust Fam Physician. 2001;Spec No:S1i-61.
-
Visseren FLJ, MacH F, Smulders YM, Carballo D, Koskinas KC, Bäck M, et al. 2021 ESC Guidelines on cardiovascular disease prevention in clinical practice. Eur Heart J. 2021;42(34):3227–337.
-
Vetrano DL, Palmer KM, Galluzzo L, Giampaoli S, Marengoni A, Bernabei R, et al. Hypertension and frailty: A systematic review and meta-analysis. BMJ Open. 2018;8(12):1–8.
-
Williams B, Mancia G, Spiering W, et al. 2018 ESC/ESH Guidelines for the management of arterial hypertension [published correction appears in Eur Heart J. 2019 Feb 1;40(5):475]. Eur Heart J. 2018;39(33):3021-3104.
-
Mancia G, Kreutz R, Brunström M, et al. 2023 ESH Guidelines for the management of arterial hypertension. The Task Force for the management of arterial hypertension of the European Society of Hypertension: Endorsed by the International Society of Hypertension (ISH) and the European Renal Association (ERA). J Hypertens. 2023;41(12):1874-2071.
-
Mach F, Baigent C, Catapano AL, Koskinas KC, Casula M, Badimon L, et al. 2019 ESC/EAS Guidelines for the management of dyslipidaemias: Lipid modification to reduce cardiovascular risk. Eur Heart J. 2020;41(1):111–88.
-
Rea F, Mancia G, Corrao G. Statin treatment reduces the risk of death among elderly frail patients: evidence from a large population-based cohort. Eur J Prev Cardiol. 2021;28(17):1885–94.
-
Cosentino F, Grant PJ, Aboyans V, Bailey CJ, Ceriello A, Delgado V, et al. 2019 ESC Guidelines on diabetes, pre-diabetes, and cardiovascular diseases developed in collaboration with the EASD. Eur Heart J. 2020;41(2):255–323.
-
El Sayed NA, Aleppo G, Aroda VR, et al. Introduction and Methodology: Standards of Care in Diabetes-2023. Diabetes Care. 2023;46(Suppl 1):S1-S4.
-
Chirila V, et al. Ghid de Managment al Diabetului Zaharat. 2020; p. 253.
-
Arhire L, Bala C, Botnariu EG, et al. Ghid de management al diabetului zaharat. Elaborat de Societatea Română de Diabet, Nutriţie şi Boli Metabolice; Federaţia Română de Diabet, Nutriţie şi Boli Metabolice. 2021;1:9–243.
-
McDonagh TA, Metra M, Adamo M, Gardner RS, Baumbach A, Böhm M, et al. 2021 ESC Guidelines for the diagnosis and treatment of acute and chronic heart failure. Eur Heart J. 2021;42(36):3599–726.
-
Hindricks G, Potpara T, Dagres N, Bax JJ, Boriani G, Dan GA, et al. 2020 ESC Guidelines for the diagnosis and management of atrial fibrillation developed in collaboration with the European Association for Cardio-Thoracic Surgery (EACTS). Eur Heart J. 2021;42(5):373–498.
-
Popova LV, Kondratieva TB, Aksenova MB, Khlevchuk TV, Kanevskaya MZ. Recommendations on the use of non-Vitamin K antagonist oral anticoagulants in patients with atrial fibrillation (based on 2018 European heart rhythm association practical guide). Kardiologiya. 2019;59(5):68-79.
-
Goudzwaard JA, de Ronde-Tillmans MJAG, van Hoorn FED, Kwekkeboom EHC, Lenzen MJ, van Wiechen MPH, et al. Impact of frailty on health-related quality of life 1 year after transcatheter aortic valve implantation. Age Ageing. 2020;49(6):989–94.
-
Byrne RA, Rossello X, Coughlan JJ, et al. 2023 ESC Guidelines for the management of acute coronary syndromes. Eur Heart J. 2023;44(38):3720-3826.
-
Neumann FJ, Sechtem U, Banning AP, Bonaros N, Bueno H, Bugiardini R, et al. 2019 ESC Guidelines for the diagnosis and management of chronic coronary syndromes. Eur Heart J. 2020;41(3):407–77.




