Helicobacter pylori (HP) infection is common in adults and children. Particularities of diagnosis and treatment are in constant dynamics, due to spectrum of antimicrobial resistance, new therapeutic regimens and patient profiles. In 2015 an Italian Expert Group released a practical guide for the management of HP infection based on new evidence worldwide.
Ghid de practică actuală în diagnosticul și tratamentul infecţiei cu Helicobacter pylori
Current practice guidelines for diagnosis and treatment of Helicobacter pylori infection
First published: 09 septembrie 2016
Editorial Group: MEDICHUB MEDIA
Abstract
Rezumat
Infecția cu Helicobacter pylori (HP) este întâlnită atât la adulți, cât și la copil. Particularitățile de diagnostic și tratament sunt într-o continuă dinamică, datorită spectrului rezistenței antimicrobiene, noilor scheme terapeutice și profilurilor de pacienți. În 2015, Grupul de Experți Italieni a realizat un ghid de practică în infecția cu HP bazat pe ultimele evidențe la nivel mondial.
Utilizarea diverselor scheme terapeutice în infecția cu Helicobacter pylori (HP) reprezintă o practică curentă în cabinetele de pediatrie, gastroenterologie și în medicina de familie. Considerăm utilă cunoașterea noțiunilor updatate la întâlnirea din 2015 a Grupului de Experți Italieni, care cuprinde rediscutarea noțiunilor de diagnostic, evidențele și recomandările curente.
I. Asocieri patogenice ale HP
1. HP și dispepsia
Există câteva studii clinice care susțin utilizarea testării și tratamentului HP în managementul inițial al dispepsiei neexplicate, la pacienți tineri fără simptome sau semne de alarmă (pierdere neexplicată în greutate, anemie feriprivă, sângerare gastrointestinală, disfagie). Ghidurile europene în vigoare recomandă strategia „testează și tratează” în țările în care prevalența HP în populație este mai mare de 20%.
Majoritatea pacienților cu dispepsie neexplicată nu au leziuni majore la endoscopie, dar unii prezintă infecție HP (dispepsie funcțională). O metaanaliză recentă arată că 1 din 13 pacienți infectați cu HP cu dispepsie funcțională prezintă rezoluția simptomatologiei după eradicarea HP. Astfel, eradicarea HP este recomandată în acest context.
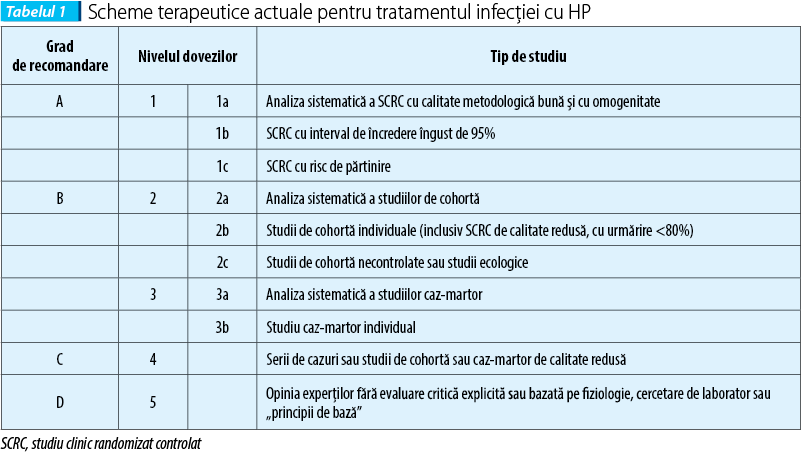
Nivel de evidență: 1a; grad de recomandare: A
2. HP și refluxul gastroesofagian
Există numeroase studii care susțin ideea rolului protector al HP împotriva bolii de reflux gastroesofagian (BRGE), prin reducerea secreției acide gastrice. Câteva metaanalize arată prevalența mai scăzută a HP la pacienții cu BRGE, inclusiv la cei cu esofag Barrett, dar, recent, un trial randomizat controlat realizat în Asia relevă prevalența crescută a BRGE după eradicarea HP. Aceste date recente sunt la polul opus față de cercetările anterioare, care nu arătau o asociere clară între eradicarea HP și dezvoltarea BRGE la pacienții cu dispepsie. Totuși, perioada scurtă de urmărire după eradicarea HP s-ar putea să fie explicația discrepanței între cele două studii. Eradicarea HP nu pare să exacerbeze BRGE; astfel, indicația de tratament a HP la pacienții cu BRGE rămâne. În plus, în BRGE, terapia prelungită cu inhibitori de pompă de protoni (IPP) poate duce la gastrită atrofică și leziuni precanceroase; în aceste cazuri, eradicarea HP este de dorit.
Nivel de evidență: 1b; grad de recomandare: A
3. HP și antiinflamatoriile non-steroidiene (NSAIDs)/ acidul acetilsalicilic (ASA)
Infecția HP este asociată cu risc crescut de ulcer gastroduodenal la pacienții care primesc tratament cu NSAIDs/ ASA. Nu există studii care să stabilească clar rolul HP la acești pacienți.
Conform recomandărilor internaționale, HP trebuie căutat și eradicat la toți pacienții care primesc NSAIDs/ ASA cu istoric de boală peptică ulceroasă. Eradicarea HP reduce riscul de ulcer gastroduodenal complicat și necomplicat asociat acestor medicații. Eradicarea HP este recomandată înainte de a se începe tratamentul cu NSAIDs/ ASA.
Nivel de evidență: 1b; grad de recomandare: A
4. HP și alte boli extragastrice
Asocierea HP cu anemia feriprivă neexplicată, refractară la tratament, este cunoscută. Se exclud endoscopic cauzele intestinale de sângerare (ulcer) și, prin metode specifice, alte boli (boala celiacă). Eradicarea HP, combinată cu terapia orală cu fier, este superioară doar suplimentării orale cu fier la pacienții cu anemie feriprivă moderat-severă.
În purpura trombocitopenică idiopatică (PTI), eradicarea HP duce la creșterea semnificativă a trombocitelor.
La pacienții cu deficit de vitamină B12, eradicarea HP a dus la creșterea nivelurilor de cobalamină.
Studii recente arată o asociere între tulpinile HP CagA-pozitive și boala ischemică miocardică.
Astfel, în toate patologiile mai sus menționate, identificarea și eradicarea HP sunt benefice.
Nivel de evidență: 1b; grad de recomandare: A
II. Diagnostic
1. Teste non-invazive
Câteva metaanalize au confirmat faptul că testul respirator cu uree marcată 13C-UBT este cel mai bun test non-invaziv pentru infecția cu HP, cu sensibilitate de 96% și specificitate de 93%. Testul monoclonal din antigen fecal (SAT) are aceeași acuratețe când este realizat în laborator prin tehnică ELISA; testul rapid SAT prin metoda imunocromatografică pare mai puțin eficient. Totuși, utilizarea recentă a IPP (în ultimele două săptămâni) sau a agenților antimicrobieni (în ultimele 4 săptămâni) poate duce la scăderea încărcării bacteriene gastrice, având rezultate fals negative. Sângerarea gastrointestinală influențează negativ sensibilitatea UBT și SAT. Se recomandă repetarea testelor diagnostice în caz de dubiu.
Nivel de evidență: 1a; grad de recomandare: A
Serologia este utilizată de rutină, printr-un test standardizat serologic IgG cu anticorpi împotriva HP. Totuși, titrul IgG anti-HP nu poate diferenția între infecția activă și cea cronică.
Anticorpii IgG anti-HP rămân la titruri crescute perioade îndelungate după eradicare. Determinarea anticorpilor anti-CagA nu este o metodă recomandată de diagnostic al HP.
Nivel de evidență: 1b; grad de recomandare: A
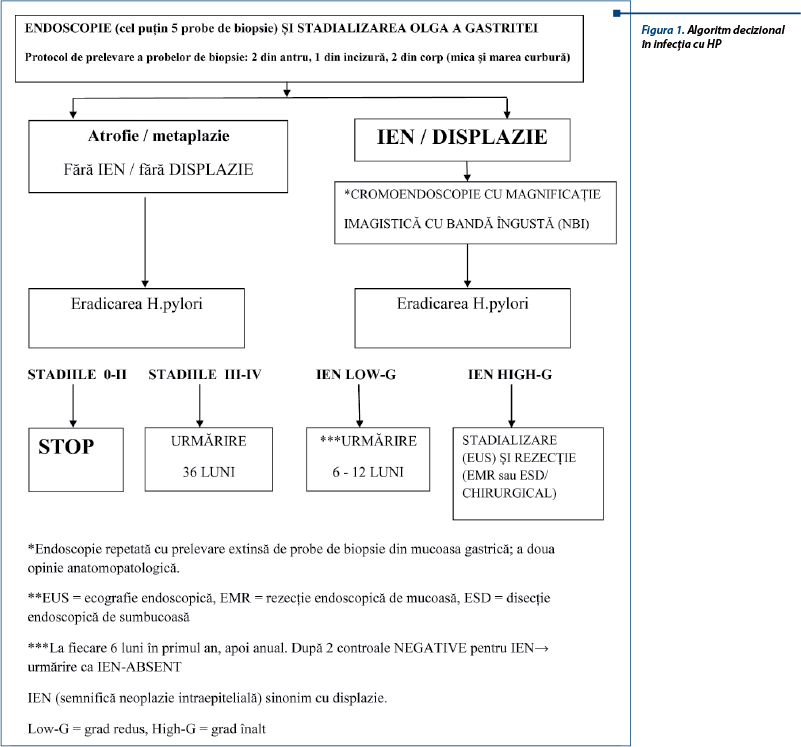
2. Teste invazive - bazate pe endoscopie
Nu există noi recomandări în ceea ce privește examenul histopatologic și testul rapid al ureazei. Cultura HP oferă informații despre rezistența la agenți antimicrobieni, dar este limitată doar la câteva centre în Italia. Astfel, cultura HP nu se recomandă de rutină înainte de prima linie de tratament, dar în caz de eșec terapeutic și dacă este posibil se recomandă înaintea celei de a doua linii terapeutice.
Testarea moleculară realizată direct pe specimene de biopsie poate oferi informații despre rezistența HP la fluorochinolone și claritromicină, prin detectarea mutațiilor punctiforme ale ADN HP. Testările moleculare pentru HP sunt un domeniu promițător.
Nivel de evidență: 1b; grad de recomandare: A, B
III. Tratament
1. Principii de bază
a. Inhibitorii de pompă de protoni (IPP). Dozele crescute de IPP (de două ori pe zi) sunt mai eficiente decât dozele standard pentru eradicarea HP. Studii recente recomandă administrarea IPP la doze crescute pentru a obține rezultate optime.
b. Reluarea schemei terapeutice este necesară când a fost demonstrat eșecul terapeutic, dar nu poate fi realizată doar pe baza persistenței simptomatologiei. Eșecul la claritromicină ca primă linie poate fi, de fapt, expresia rezistenței primare sau dobândite la claritromicină; în aceste cazuri, utilizarea claritromicinei în schema terapeutică de a doua intenție este descurajată.
c. Utilizarea altor antibiotice. Cefalosporinele, chinolonele altele decât levofloxacina (ex.: moxifloxacina), unele tetracicline (doxiciclina) nu trebuie utilizate în eradicarea HP, din cauza eficienței scăzute.
2. Tratament de primă intenție
În ultima decadă, eficacitatea terapiei standard, de 7 zile, bazată pe IPP (IPP + claritromicină + amoxicilină sau metronidazol) a scăzut la niveluri inacceptabile, din cauza creșterii prevalenței rezistenței la claritromicină.
Studii recente relevă că tripla terapie timp de 14 zile este mai eficientă decât cea de 7 sau 10 zile, cu rate globale de eradicare >80%.
Terapia secvențială timp de 10 zile este și mai eficientă, cu rate de eradicare >90% ca primă linie de tratament.
Prin urmare, ca primă linie de tratament pentru eradicarea HP se recomandă:
- terapia standard bazată pe IPP conținând claritromicină - timp de 14 zile;
- terapia secvențială timp de 10 zile;
- terapia concomitentă timp de 10 zile (dar nu cvadruplă ce conține bismut).
Alegerea terapiei se bazează pe experiența clinică a medicului și pe profilul pacientului.
Nivel de evidență: 1a; grad de recomandare: A
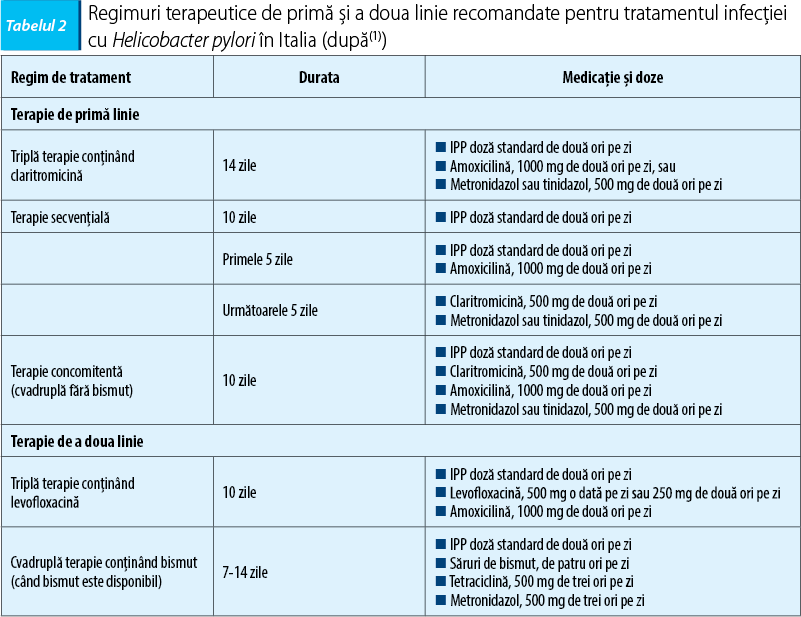
3. A doua linie de tratament
Ghidurile europene actuale recomandă ca a doua linie de tratament cvadrupla terapie conținând bismut sau tripla terapie timp de 10 zile ce conține levofloxacină. Tripla terapie IPP + levofloxacină + amoxicilină nu a fost inferioară în ceea ce privește eficacitatea comparativ cu cvadrupla terapie ce conține bismut, aceasta realizând rate de succes de 88%.
Mai mult, incidența efectelor secundare ale triplei terapii cu levofloxacină a fost mai mică decât la cvadrupla terapie cu bismut.
Prin urmare, după eșecul terapiei de primă linie se recomandă tripla terapie cu levofloxacină-amoxicilină timp de 10 zile. Cvadrupla terapie conținând bismut este o alternativă, dacă aceasta este disponibilă.
Nivel de evidență: 1a; grad de recomandare: A
4. A treia linie de tratament
După eșecul primelor două opțiuni terapeutice, ghidurile europene recomandă cultura HP și testarea susceptibilității genetice pentru o mai bună alegere a schemei antibacteriene de rezervă, bazată pe identificarea rezistenței antimicrobiene specifice a tulpinii de HP.
Este necesară îndrumarea pacientului către o clinică de specialitate unde se realizează astfel de testări.
După eșecul celei de a doua linii terapeutice cu triplă terapie timp de 10 zile cu levofloxacină, se poate utiliza ca a treia linie de tratament cvadrupla terapie cu săruri de bismut, unde acestea sunt disponibile.
O altă opțiune terapeutică este cea cu regimuri bazate pe rifabutină, în infecția HP refractară. Rezistența HP la rifabutină este, în general, foarte scăzută.
Nivel de evidență: 3a; grad de recomandare: A
5. Tratamentul adjuvant cu probiotice
În ultima perioadă, utilizarea probioticelor ca terapie adjuvantă în eradicarea HP a fost studiată.
Anumite probiotice, ca lactobacili, bifidobacterii și Saccharomyces boulardii, au efect anti-HP in vitro și sunt utile și în reducerea efectelor secundare terapiilor cu antibiotice. Studii ulterioare sunt necesare pentru confirmarea efectelor probioticelor în regimurile terapeutice anti-HP.
Nivel de evidență: 3a; grad de recomandare: B
Bibliografie
Articole din ediţiile anterioare
Diagnostic accuracy of noninvasive tests for pediatric Helicobacter pylori infection
Dobândirea infecţiei cu Helicobacter pylori se produce precoce în copilărie, infecţia fiind regăsită la peste jumătate din populaţia lumii. Major...
Specific aspects of Helicobacter pylori infection in children
Dobândirea infecţiei cu Helicobacter pylori este preoce în copilărie, afectând peste jumătate din populaţia lumii. Majoritatea infecţiilor pr...