Ce ştim despre sindromul Frey?
What do we know about Frey syndrome?
Abstract
Lucja Frey syndrome, described by the neurologist with the same name, is a rare condition characterized by erythema and thermal discomfort along the cutaneous trajectory of the auriculo-temporal nerve. These signs and symptoms are accompanied, as a pathognomonic sign, by gustatory hyperhidrosis. In this article we will review the aspects related to the etiology, epidemiology, pathophysiology, clinical aspects, diagnostic methods and therapeutic management of this entity. The main purpose of this article is to point out the importance of knowing about the condition in question, especially by pediatric and allergy specialists, in order to complete the differential diagnosis of food allergy in children of diversification age and to prevent unnecessary investigations and restrictive diets with significant impact on quality of life.Keywords
Freyhyperhidrosisfood allergyerythemaRezumat
Sindromul Lucja Frey, descris de medicul neurolog cu acelaşi nume, este o afecţiune rar întâlnită, care se caracterizează prin eritem şi disconfort termic de-a lungul traiectului cutanat al nervului auriculotemporal. Aceste semne şi simptome sunt însoţite, ca semn patognomonic, de hiperhidroză gustativă. În cele ce urmează vom trece în revistă aspecte legate de etiologie, epidemiologie, fiziopatologie, aspecte clinice, modalităţi de diagnostic, precum şi managementul terapeutic al acestei entităţi. Scopul principal al acestui articol este de a semnala importanţa cunoaşterii afecţiunii în cauză, în special de către specialiştii alergologi şi pediatri, în vederea completării diagnosticului diferenţial al alergiei alimentare la copilul aflat la vârsta diversificării şi a prevenirii eventualelor investigaţii inutile şi diete restrictive, cu impact semnificativ asupra calităţii vieţii copilului.Cuvinte Cheie
Freyhiperhidrozăalergie alimentarăeritemIntroducere
Sindromul Lucja Frey, sau sindromul auriculotemporal, este o entitate rară, cunoscută la nivel mondial sub denumirea de sindrom Frey. A fost descris ca un fenomen neurologic, în 1923, de către medicul neurolog Lucja Frey. Lucja Frey s-a născut în oraşul Lwów, în fostul Imperiu Austro-Ungar. Ea a fost medic, om de ştiinţă şi una dintre milioanele de persoane ucise de nazişti(1,2).
Sindromul Frey este definit ca o disfuncţie a nervului auriculotemporal, caracterizată prin eritem şi căldură locală la nivelul regiunii faciale, ca răspuns la masticaţie sau stimulare salivară. Reacţia apare în teritoriul nervului auriculotemporal, un ram posterior mandibular al nervului cranian trigemen(3,4).
Epidemiologie
În populaţia pediatrică, diagnosticul bolii a fost realizat la numai 20% dintre pacienţi în cadrul primei consultaţii medicale, cu introducerea nepotrivită a restricţiilor alimentare. Deoarece această patologie este rară, este recomandat ca medicii pediatri şi alergologi să se familiarizeze cu acest sindrom, pentru a limita diagnosticele eronate, în principal alergii alimentare, şi pentru a limita testele şi mijloacele diagnostice inutile(4).
Studiile epidemiologice arată că rata incidenţei sindromului Frey după parotidectomie variază între 4% şi 96%, însă această variabilitate raportată în literatură reflectă gradul de eterogenitate în ceea ce priveşte severitatea simptomelor, raportarea cazurilor şi a diagnosticului.
Etiologie
La populaţia pediatrică, sindromul Frey este mai puţin întâlnit şi apare timpuriu în copilărie, cu sau fără existenţa unui istoric chirurgical sau traumatic. Simptomele apar în jurul vârstei diversificării, astfel încât diagnosticul diferenţial al alergiilor alimentare este extrem de important. Naşterea vaginală este un puternic argument de diagnostic, iar lezarea nervului este cel mai frecvent unilaterală.
Când simptomele sunt prezente bilateral, etiologia este cel mai adesea necunoscută. Sindromul Frey familial bilateral este citat în literatură pentru pacienţii fără istoric de traumă, cu disfuncţie congenitală a nervului auriculotemporal(5).
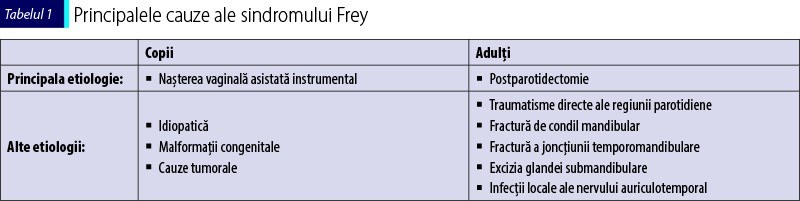
La adulţi, sindromul Frey apare cel mai frecvent postchirurgical sau în urma unor traumatisme, în regiunea parotidiană. Neoplasmul glandei salivare reprezintă 3-10% din totalul tumorilor de cap şi gât, iar parotidectomia, deşi este terapia de primă intenţie la aceşti pacienţi, are drept cea mai comună complicaţie sindromul Frey. Principalele cauze sunt sintetizate în tabelul 1.
Fiziopatologie
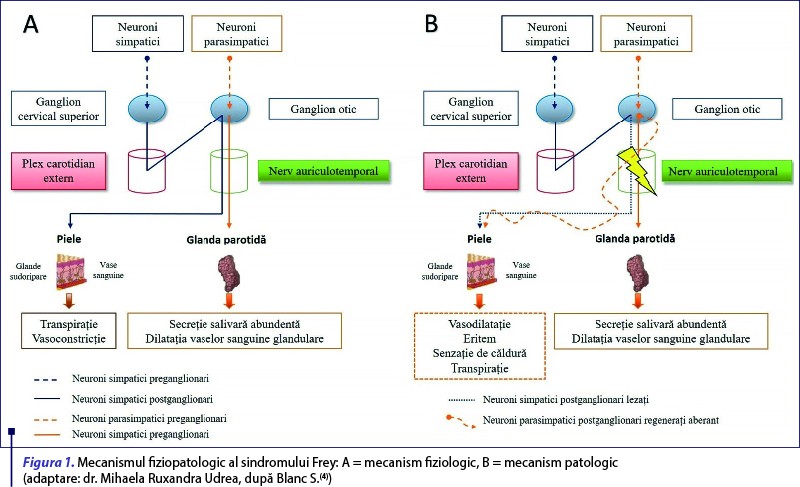
Mecanismul fiziopatologic al sindromului Frey (figura 1) este incomplet elucidat. Sunt incriminate traumatismele locale la nivelul nervului auriculotemporal, care conduc la distrugerea fibrelor nervoase autonome, cu regenerarea ulterioară aberantă(4). Nervul auriculotemporal ia naştere din diviziunea posterioară a nervului mandibular, ram al nervului cranian trigemen, şi se îndreaptă către teritoriul cutanat reprezentat de regiunea preauriculară, tragus şi partea posterioară a regiunii temporale. De asemenea, el se distribuie şi către glanda parotidă, glandele sudoripare şi vasele sangvine, conferind inervaţia vegetativă a acestor organe(6). Fibre postganglionare simpatice provenite din ganglionul cervical superior şi fibre parasimpatice care provin din ganglionul otic intră în componenţa acestui nerv(7).
Leziunea la nivelul fibrelor simpatice este incriminată în apariţia sindromului de hiperhidroză gustativă(6). La adulţi, lezarea nervului auriculotemporal survine adesea în urma chirurgiei glandei parotide, cu o frecvenţă de până la 96%, context ce facilitează un diagnostic precoce(8). La copii, sindromul Frey apare rar şi poate fi datorat traumatismelor peri- şi postnatale, fiind într-o primă fază considerat idiopatic(4).
Procesul de vindecare poate dura de la câteva luni până la câţiva ani. De-a lungul acestui proces, fibrele nervoase simpatice lezate vor fi înlocuite de fibre nervoase parasimpatice postganglionare, regenerate aberant, care se vor distribui anormal şi vor forma conexiuni funcţionale cu glandele sudoripare şi vasele sangvine cutanate lipsite de inervaţia simpatică. În consecinţă, în decursul mesei, stimulii gustativi care activează secreţia salivară prin calea fiziologică parasimpatică vor stimula atât vasodilataţia, cât şi hiperhidroza facială, pe calea acestor fibre neoformate aberant(4,7).
Fibrele nervoase parasimpatice care participă la regenerarea nervoasă se pot distribui anarhic în teritoriul cutanat sau pot intra şi în componenţa altor nervi învecinaţi, fapt demonstrat prin întinderea eritemului facial apărut după stimulul alimentar, într-un teritoriu care nu respectă strict distribuţia cutanată a nervului auriculotemporal.
Transpiraţia poate fi absentă la copii, probabil din cauza incompletei maturizări a glandelor sudoripare sau din cauza traumatismelor neonatale sau perinatale la nivelul nervului auriculotemporal care pot fi de o intensitate inferioară comparativ cu etiologia chirurgicală a sindromului la adulţi(4).
Tabloul clinic
Simptomatologia sindromului Frey este foarte variabilă, de la pacienţi cu simptome minime la manifestări severe care afectează vizibil calitatea vieţii şi integrarea pacientului în societate. Tabloul clinic diferă în funcţie de vârstă. La sugari, simptomatologia apare şi se remite spontan în jurul vârstei de 5 luni, flush-ul facial fiind principala manifestare. La adulţi, simptomatologia apare, în general, în primul an postparotidectomie(5).
Semnul clinic patognomonic al sindromului Frey este hiperhidroza gustativă, care poate fi însoţită de eritem şi disconfort termic de-a lungul traiectului de distribuţie cutanată a nervului auriculotemporal afectat(2). Hiperhidroza este localizată la nivelul feţei, în special în zona de vecinătate a glandei parotide (pomeţi, pre‑/retroauricular, frunte, bărbie etc.), aceste manifestări fiind evidente la scurt timp (secunde sau minute) după deglutiţia şi masticaţia unor alimente care stimulează excesiv secreţia glandei, în special alimentele cu caracter gustativ extrem (foarte sărat, dulce, picant, acru, amar etc.), dar şi termic (alimente fierbinţi sau prea reci).
Între perioadele de acutizare pot apărea episoade de parestezie sau chiar de anestezie, fenomen descris sub denumirea de „nevralgie gustatorie“.
În unele cazuri au fost relatate nevralgii temporo-auriculare descrise de pacient ca o senzaţie intermitentă de arsură, însă acestea nu au putut fi atribuite în totalitate sindromului de hiperhidroză gustativă, întrucât pot exista reminiscenţe algice tipice postchirurgical(9).
Manifestările clinice sunt în general unilaterale, însă există situaţii rare de sindrom Frey bilateral de origine idiopatică. Acesta a fost descris în literatură la pacienţii fără un istoric prealabil de traumă sau de disfuncţie congenitală a nervului auriculotemporal(5).
Diagnostic pozitiv
Diagnosticul sindromului Frey se bazează pe identificarea simptomelor caracteristice prin realizarea unui istoric detaliat, confirmarea fiind realizată prin efectuarea testului Minor iod-amidon, pentru evidenţierea hiperhidrozei. Acesta constă în aplicarea de iod pe zona afectată a pacientului. După uscarea iodului se aplică amidon, urmând a se provoca salivaţia cu un stimul, în general acid, precum o felie de lămâie. Amidonul se va colora în albastru-maro în prezenţa iodului şi a sudoraţiei. Pacienţii cu parotidectomie au avut un test pozitiv în 62% din cazuri, după efectuarea testării, pe când incidenţa simptomelor raportate fără a exista un context clinic a fost de doar 23% în acelaşi grup(8). Aceste procentaje atestă atât rata mare de incidenţă a sincineziilor, cât şi natura subclinică a sindromului Frey.
Diagnostic diferenţial
Există o multitudine de alte patologii care trebuie luate în considerare la un pacient a cărui simptomatologie sugerează existenţa unui sindrom auriculotemporal.
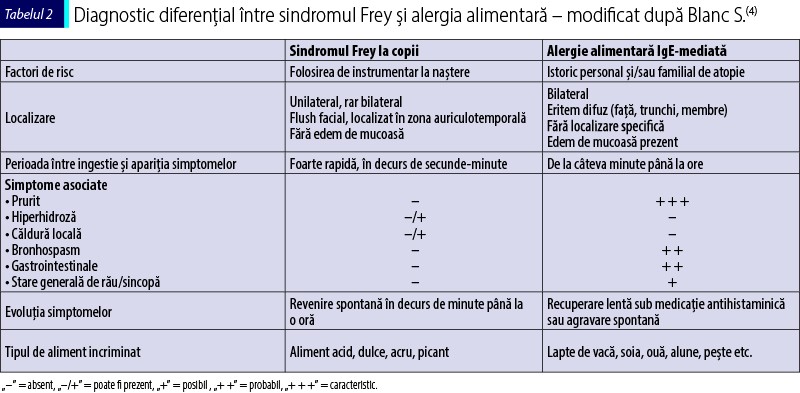
1. Alergia alimentară (tabelul 2), mai ales la copii, este diagnosticul cel mai frecvent stabilit în mod eronat şi de multe ori duce la măsuri de restricţie alimentară, incorect impuse, cu afectarea calităţii vieţii. Principalele deosebiri între sindromul Frey şi alergia alimentară IgE-mediată sunt prezentate în tabelul 2. Sindromul Frey poate apărea încă din copilăria timpurie, în perioada în care se începe diversificarea. Se poate face diferenţierea între cele două afecţiuni prin evidenţierea unui istoric de utilizare a instrumentarului (forceps) în timpul naşterii (ducând frecvent la afectare unilaterală). De asemenea, debutul este mai rapid postprandial comparativ cu o alergie alimentară comună, există triggeri specifici (alimente dulci, acre, picante), iar revenirea este spontană, fără a fi necesar un tratament. Simptomele sunt localizate la nivelul regiunii parotide, iar alte semne şi simptome de atopie lipsesc(4).
2. Hiperhidroza primară generalizată este o patologie autonomă care afectează 0,6-1% din populaţie(10). Hiperhidroza generalizată secundară poate apărea ca simptom în cadrul unei afecţiuni tiroidiene, în anomalii pituitare, patologii metabolice, boli infecţioase sau oncologice, în cadrul diabetului zaharat, al menopauzei, în context de administrare de droguri sau medicamente ori în afecţiuni congenitale (sindrom Riley-Day)(11,12).
3. Hiperhidroza emoţională afectează mai ales palmele şi plantele, uneori şi zona axilară. Nu apare în timpul somnului sau la pacienţi sedaţi(12).
4. Simpatectomia iatrogenă cu hiperhidroză compensatorie. Deşi simpatectomia este iniţial utilizată chiar pentru tratamentul hiperhidrozei primare, aceasta poate duce la afectarea funcţiei de termoreglare de la nivelul sistemului nervos simpatic, ducând la sudoraţie necontrolată în zonele afectate(12).
5. Sindromului Bogorad, denumit şi sindromul lacrimilor de crocodil, se manifestă prin lacrimaţie unilaterală la stimulare gustativă. Este adesea asociat cu paralizie Bell, sindrom Duane şi traumatisme la nivelul fibrelor nervilor facial şi glosofaringian, cu regenerare ulterioară aberantă a fibrelor postganglionare secretomotorii care inervează glandele lacrimare(13,14).
6. Rinoreea gustativă are o etiologie similară cu lacrimaţia gustativă. Posttraumatism, fibrele postganglionare parasimpatice secretomotorii care inervează parotida trec printr-un proces de regenerare aberant, crescând de-a lungul nervului pietros superficial mare şi al nervului Vidian, care inervează atât glandele lacrimale, cât şi mucoasa nazală şi palatină. Rezultatul este rinoreea unilaterală la stimul gustativ(15).
Prevenţie şi tratament
Elementul important al atitudinii terapeutice în cazurile pediatrice ale sindromului Lucja Frey este reprezentat de evitarea terapiei medicamentoase şi favorizarea tratamentului conservator. Tratamentul curativ descris din abundenţă în literatură face referire la întreruperea continuităţii traiectului nervos aberant, fapt ce este necesar a fi înlăturat în cazurile pediatrice.
Se recomandă ca dieta de evitare alimentară să fie utilizată doar în cazurile atent investigate şi ferm diagnosticate de alergie alimentară. În orice alt aspect, aceasta este inutilă, poate determina scăderea calităţii vieţii copiilor şi poate afecta creşterea şi dezvoltarea acestora(4).
În cazul intervenţiilor chirurgicale în zona parotidiană, cea mai importantă atitudine terapeutică este prevenţia. Aceasta poate fi îndeplinită prin numeroase metode chirurgicale intraoperatorii:
1. Îngroşarea lamboului cutanat, care reduce recurenţa expunerii glandelor sudoripare la nervii parasimpatici regeneraţi aberant.
2. Implantare de grăsime autologă, care realizează, de asemenea, o bună cosmetizare postoperatorie.
3. Reconstrucţia lamboului muscular temporal, a lamboului parietofacial sau a lamboului muşchiului sternocleidomastoidian.
4. Inserare de matrice celulară adinamică (ADM), ce funcţionează ca o barieră biologică între patul parotid rezecat şi pielea de deasupra(16).
Tratamentul de preferat este injectarea intradermică de toxină botulinică de tip A, fiind una dintre cele mai simple, rapide şi fiabile metode de tratament disponibile la ora actuală. Aceasta acţionează după formarea legăturilor aberante între glandele sudoripare şi fibrele nervoase parasimpatice ale glandei parotide, inhibând eliberarea de acetilcolină(17).
Alte tratamente medicamentoase utilizate, dar cu rate scăzute de vindecare sau reducere a simptomatologiei, sunt: topice antiperspirante, injectarea cu alcool a ganglionului otic şi anticolinergice administrate topic.
Cazurile refractare care nu mai răspund la terapiile medicamentoase pot beneficia de tratament chirurgical. Cel mai frecvent se apelează la neurectomia Jacobson, operaţie care implică rezecţia nervului timpanic la nivelul trecerii prin canalul auriculotemporal, cu obliterarea canalului pentru prevenirea recurenţelor. Se mai pot utiliza şi metode de transecţie a nervului auriculotemporal, glosofaringian, auricular sau excizia pielii afectate cu grefă pentru defect(16).
Concluzie
Acest articol are ca scop prezentarea punctelor esenţiale care stau la baza diagnosticării sindromului Lucja Frey. Deşi simptomatologia la copil poate sugera în mod eronat o alergie de cauză alimentară, raritatea acestei entităţi este cea care recomandă familiarizarea cu acest sindrom, în special a medicilor pediatri şi alergologi, pentru a limita diagnosticele incorecte, în principal alergiile alimentare, dar mai ales pentru a evita testele şi abordările terapeutice inutile sau dietele restrictive cu impact semnificativ asupra calităţii vieţii. Necesitatea unor studii prospective este evidentă, pentru o înţelegere a fiziopatologiei sindromului şi pentru prevenirea apariţiei acestuia, prin adaptarea tipului de instrumentar utilizat în cazul naşterii naturale sau a tehnicii utilizate în cazul intervenţiilor chirurgicale.
Bibliografie
- Moltrecht M, Michel O. The woman behind Frey’s syndrome: The tragic life of Lucja Frey. Laryngoscope. 2004. doi:10.1097/01.mlg.0000149459.98629.cf
- Motz KM, Kim YJ. Auriculotemporal Syndrome (Frey Syndrome). Otolaryngol Clin North Am. 2016. doi:10.1016/j.otc.2015.10.010
- Greenberg JS, Breiner MJ. Anatomy, Head and Neck, Auriculotemporal Nerve, 2019.
- Blanc S, Bourrier T, Boralevi F, et al. Frey Syndrome. J Pediatr. 2016. doi:10.1016/j.jpeds.2016.03.070
- Young A. Frey Syndrome. https://www.statpearls.com/ArticleLibrary/viewarticle/21967.
- Sethuraman G, Mancini AJ. Familial auriculotemporal nerve (Frey) syndrome. Pediatr Dermatol. 2009. doi:10.1111/j.1525-1470.2009.00909.x
- Drummond PD. Mechanism of gustatory flushing in Frey’s syndrome. Clin Auton Res. 2002. doi:10.1007/s10286-002-0042-x
- Neumann A, Rosenberger D, Vorsprach O, Dazert S. The incidence of Frey syndrome following parotidectomy: Results of a survey and follow-up. HNO. 2011. doi:10.1007/s00106-010-2223-6
- Dulguerov P, Marchal F, Gysin C. Frey syndrome before Frey: The correct history. Laryngoscope. 1999. doi:10.1097/00005537-199909000-00021
- Adar R, Kurchin A, Zweig A, Mozes M. Palmar hyperhidrosis and its surgical treatment: A report of 100 cases. Ann Surg. 1977. doi:10.1097/00000658-197707000-00006
- Leung AKC, Chan PYH, Choi MCK. Hyperhidrosis. Int J Dermatol. 1999. doi:10.1046/j.1365-4362.1999.00609.x
- Jabbari B, Lakraj AAD, Moghimi N. Hyperhidrosis: Anatomy, pathophysiology and treatment with emphasis on the role of botulinum Toxins. Toxins (Basel). 2013. doi:10.3390/toxins5040821
- de Oliveira D, Gomes-Ferreira PHS, Carrasco LC, de Deus CBD, Garcia-Júnior IR, Faverani LP. The Importance of Correct Diagnosis of Crocodile Tears Syndrome.
- J Craniofac Surg. 2016. doi:10.1097/scs.0000000000003006
- Montoya FJ, Riddell CE, Caesar R, Hague S. Treatment of gustatory hyperlacrimation (crocodile tears) with injection of botulinum toxin into the lacrimal gland. Eye. 2002. doi:10.1038/sj.eye.6700230
- Boddie AW, Guillamondegui OM, Byers RM. Gustatory Rhinorrhea Developing After Radical Parotidectomy – A New Syndrome? Arch Otolaryngol. 1976. doi:10.1001/archotol.1976.00780090093017
- Young A, Oluwafunmilola T. Okuyemi. Frey Syndrome. StatPearls Publ. 2020.
- Frenj F, Gazia F, Stagno d’Alcontres F, Galletti B, Galletti F. Use of botulinum toxin in Frey’s syndrome. Clin Case Reports. 2019 Mar; 7(3): 482–485.





