Treatment guidelines provide evidence-based recommendations to assist professionals in clinical decision making. They are a major tool to assure and improve treatment quality and to overcome existing disparities. In the following article, we will attempt to summarize the therapeutic recommendations in major depressive disorder from a pharmacological stand point. The present synthesis of psychopharmacological recommendations in depression is based primarily on the 2009 version, updated in 2018, of the Guide to the National Institute of Clinical Excellence (NICE, 2009), the third edition of the American Psychiatric Association Guidelines (APA, 2010), the Canadian Network for Mood and Anxiety Treatments Guidelines, (CANMAT, 2016), Royal Australian and New Zealand College of Psychiatrists Guidelines (RANZCP, 2015) and the recommendations proposed by the World Federation of Biological Psychiatric Societies (WFSBP 2013, 2015).
Tratamentul farmacologic în tulburarea depresivă majoră
Pharmacological Treatment in Major Depressive Disorder
First published: 18 iunie 2018
Editorial Group: MEDICHUB MEDIA
DOI: 10.26416/Psih.53.2.2018.1782
Abstract
Rezumat
Ghidurile de tratament oferă recomandări bazate pe dovezi pentru a-i asista pe practicieni în situaţii clinice specifice. Ele reprezintă un instrument major pentru asigurarea şi îmbunătăţirea calităţii tratamentului şi pentru depăşirea disparităţilor existente. În articolul prezent vom încerca să rezumăm recomandările terapeutice în tulburarea depresivă majoră din punct de vedere farmacologic. Sintezele prezente, referitoare la recomandările psihofarmacologice în depresie, se bazează în principal pe versiunea din 2009, actualizată în 2018, a Ghidului Institutului Naţional de Excelenţă Clinică (NICE, 2009), a treia ediţie a Ghidului Asociaţiei Americane de Psihiatrie (APA, 2010), ghidurile Canadian Network for Mood and Anxiety Treatments (CANMAT, 2016), ghidurile Royal Australian and New Zealand College of Psychiatrists (RANZCP, 2015) şi recomandărilor propuse de Federaţia Mondială a Societăţilor de Psihiatrie Biologică (WFSBP, 2013, 2015).
1.1. Introducere
Criteriile DSM-5 pentru un episod depresiv major sunt în esenţă neschimbate faţă de DSM-IV(1,2). Prin definiţie, depresia majoră este o tulburare unipolară dacă pacientul nu are antecedente de hipomanie sau manie (adică o tulburare bipolară). Ratele de prevalenţă pe şase luni şi pe durata vieţii pentru episodul depresiv major în studiul Epidemiologic Catchment Area (ECA) au fost de 3% şi, respectiv, 6%, femeile fiind de două ori mai frecvent afectate comparativ cu bărbaţii(3). Ratele de prevalenţă pe 12 luni şi pe durata vieţii pentru depresia majoră în National Comorbidity Survey (NCS) au fost mult mai mari: 10,3%, respectiv 17,1%(4).
Pentru pacienţii care îndeplinesc criteriile de diagnostic pentru episodul depresiv (CIM-10)(5) sau tulburarea depresivă majoră (DSM-IV-TR)(6), tratamentul biologic (abordări farmacologice şi nefarmacologice) ar trebui, în general, să fie luat în considerare. Înainte de începerea tratamentului, trebuie elaborat un plan de tratament cuprinzător pe baza istoricului pacientului şi a experienţei acestuia cu tratamentele anterioare, ţinând cont de subtipul clinic actual, constatările actuale, severitatea bolii şi riscul de suicid. Comorbidităţile psihiatrice şi somatice, medicamentele nonpsihiatrice sau factorii de stres psihosocial trebuie luate în considerare cu atenţie, deoarece pot contribui la un sindrom depresiv sau pot interfera cu tratamentul. Ar trebui evaluat istoricul familial, pentru tulburări de dispoziţie şi răspunsul anterior la tratamente(7).
Indiferent de tratamentul biologic ales, managementul psihiatric trebuie iniţiat şi continuat pe tot parcursul tratamentului. Acesta include elaborarea planului de tratament şi contextul iniţierii acestuia, stabilirea şi menţinerea unei alianţe terapeutice, monitorizarea şi reevaluarea stării psihice, inclusiv a riscului suicidar, reevaluarea diagnostică, monitorizarea răspunsului la tratament, efectele secundare, starea de sănătate generală, psihoeducaţia pacienţilor şi aparţinătorilor în privinţa importanţei aderării la tratament(7).
În ciuda unor rapoarte care pun sub semnul întrebării eficacitatea antidepresivelor(8), metaanalize recente continuă să susţină eficacitatea acestora în TDR(9,10). Utilitatea antidepresivelor (AD) în tratamentul depresiei majore a fost stabilită într-o jumătate de secol de studii clinice randomizate. În raport cu placebo, antidepresivele par să fie, în general, eficiente în reducerea diferitelor domenii ale simptomatologiei depresiei majore, ceea ce determină o îmbunătăţire cu 50% a simptomelor globale faţă de momentul iniţial, atingerea unor rate mai mari de remisiune a simptomelor şi prevenirea recidivei la pacienţii cu depresie majoră recurentă. Avantajele faţă de placebo sunt cele mai evidente în formele mai severe de depresie. Rata răspunsului la placebo a crescut constant în studiile clinice şi multe studii nu mai sunt suficient de puternice pentru a arăta o diferenţă faţă de placebo(11).
Federaţia Mondială a Societăţilor de Psihiatrie Biologică (WFSBP) recomandă antidepresivele ca tratament de primă intenţie pentru episodul depresiv major (episod depresiv moderat până la sever), în contextul unei tulburări depresive majore. În funcţie de caracteristicile individuale şi/sau de solicitările pacienţilor, tratamentul antidepresiv ar putea fi indicat şi în episoadele depresive uşoare, însă în multe astfel de cazuri abordările psiho- şi socioterapeutice pot fi suficiente(7).
Recomandările Canadian Network for Mood and Anxiety Treatments (CANMAT) din 2016 identifică majoritatea antidepresivelor de a doua generaţie ca tratamente de primă linie pentru pacienţii cu un episod depresiv major cu intensitate moderată sau severă (determinată de scale şi/sau de insuficienţă funcţională). Tratamentele de primă linie pentru persoanele cu depresie de severitate uşoară includ psihoeducaţia, automanagementul şi tratamentele psihologice. Tratamentele farmacologice pot fi luate în considerare pentru depresie uşoară în anumite situaţii, inclusiv preferinţa pacientului, răspunsul anterior la antidepresive sau lipsa răspunsului la intervenţiile nefarmacologice(12).
Conform recomandărilor ghidurilor de practică clinică pentru tulburările afective ale Royal Australian and New Zealand College of Psychiatrists (RANZCP), în cazul episoadelor uşoare până la moderate ale TDR, intervenţiile psihologice pot fi suficiente, în special la începutul bolii. Cu toate acestea, în episoadele cu o severitate mai mare şi în cele care au o evoluţie cronică se recomandă adăugarea tratamentului antidepresiv sau o altă combinaţie de tratament psihologic şi farmacologic. În cazul episoadelor severe de TDR, este de obicei nevoie de farmacoterapie şi, acolo unde există un risc crescut de suicid sau când starea pacientului este ameninţată de lipsa de alimentaţie sau de aportul de lichide, intervenţia în urgenţă este uneori necesară şi poate include terapia electroconvulsivă (ECT)(13).
Ghidurile Institutului Naţional pentru Sănătate şi Îngrijire din Marea Britanie (The National Institute for Health and Care Excellence – NICE) nu recomandă utilizarea antidepresivelor în mod uzual pentru tratamentul simptomelor depresive persistente sau ale depresiei uşoare, deoarece raportul risc/beneficiu este scăzut. Totuşi, conform NICE, tratamentul cu AD trebuie luat în considerare pentru persoanele cu antecedente de depresie moderată ori severă sau la prezentarea iniţială cu simptome depresive insuficiente pentru diagnosticarea episodului depresiv major, dar care au fost prezente o perioadă lungă (de obicei, de cel puţin doi ani) sau în simptome depresive insuficiente pentru diagnosticarea episodului depresiv major sau depresie uşoară care persistă ulterior altor intervenţii terapeutice(14).
1.2. Tratamentul episodului depresiv acut
Procesul de selecţie a unui antidepresiv ar trebui să implice atât expertiza medicului, cât şi percepţiile şi preferinţele pacientului. Multe caracteristici clinice ale medicamentelor influenţează alegerea unui antidepresiv de primă intenţie. Nu există o soluţie unică, iar diferenţele relative între medicamente sunt mici. Prin urmare, selectarea unui antidepresiv implică o evaluare individuală a nevoilor pentru fiecare pacient(13).
Conform ghidurilor Asociaţiei Americane de Psihiatrie (APA), eficacitatea medicamentelor antidepresive este în general comparabilă între şi în cadrul claselor de medicamente, incluzând inhibitori selectivi ai recaptării serotoninei (SSRI), inhibitori ai recaptării serotoninei şi norepinefrinei (SNRI), bupropion, antidepresive triciclice (ATC) şi inhibitori ai monoaminooxidazei (IMAO). Prin urmare, recomandarea este ca alegerea antidepresivului să se bazeze în mare măsură pe următoarele(15):
-
Preferinţa pacientului.
-
Natura răspunsului anterior la medicamente.
-
Siguranţa, tolerabilitatea şi efectele secundare anticipate.
-
Condiţii psihiatrice sau afecţiuni medicale generale.
-
Proprietăţile farmacologice ale medicamentelor (de exemplu, timpul de înjumătăţire plasmatică, acţiunile asupra enzimelor citocromului P450, alte interacţiuni medicamentoase).
-
Costuri.
-
Pentru majoritatea pacienţilor, un SSRI, un SNRI, mirtazapina sau bupropionul sunt optime.
-
În general, utilizarea IMAO trebuie limitată la pacienţii care nu răspund la alte tratamente.
-
WFSBP menţionează în plus importanţa iniţierii tratamentului în funcţie de toxicitatea unei supradoze la pacienţi care au risc suicidar, ţinând cont de utilizarea concomitentă a altor categorii de medicamente, istoricul de aderenţă al pacientului şi de responsivitate al rudelor de gradul I la un anumit agent antidepresiv şi disponibilitatea crescută a produsului(7).
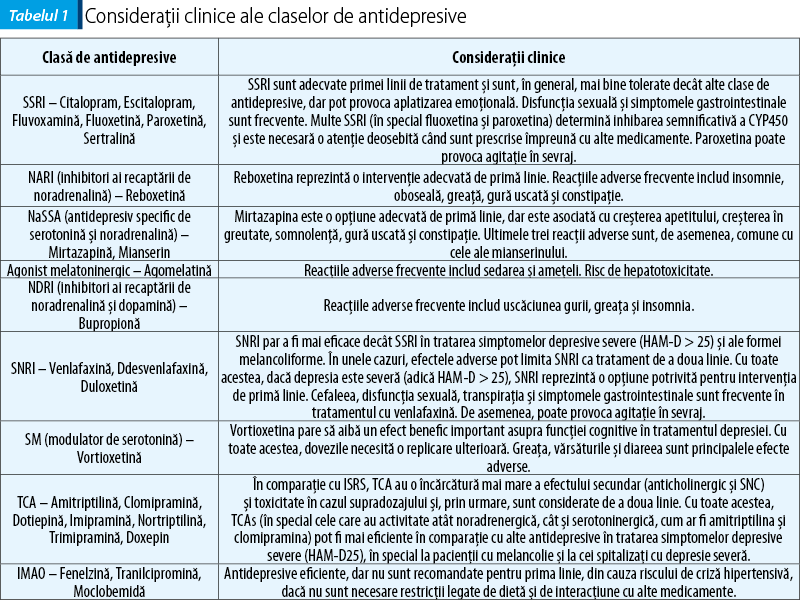
Tabelul 1 evidenţiază consideraţiile clinice ale claselor de antidepresive, conform ghidurilor de practică clinică pentru tulburările afective Royal Australian and New Zealand College of Psychiatrists(13).
Nicio clasă anume de antidepresive nu s-a dovedit a fi mai eficace sau să determine o remisiune mai rapidă a simptomelor. Unele antidepresive triciclice (amitriptilină şi clomipramină) şi venlafaxina pot fi mai eficiente decât SSRI la pacienţii spitalizaţi pentru depresie severă. Antidepresivele diferă considerabil în profilul lor de efecte secundare, în potenţialul de a interacţiona cu alte medicamente şi în pericolul pe care îl prezintă când sunt supradozate. Antidepresivele de a doua generaţie (de exemplu, bupropion, maprotiline, mianserin, trazodon) şi de a treia generaţie (de exemplu, SSRI, SNRIs, mirtazapină) sunt, în general, tolerate mai bine decât cele de prima generaţie (TCA), rezultând o complianţă mai bună la tratament(7).
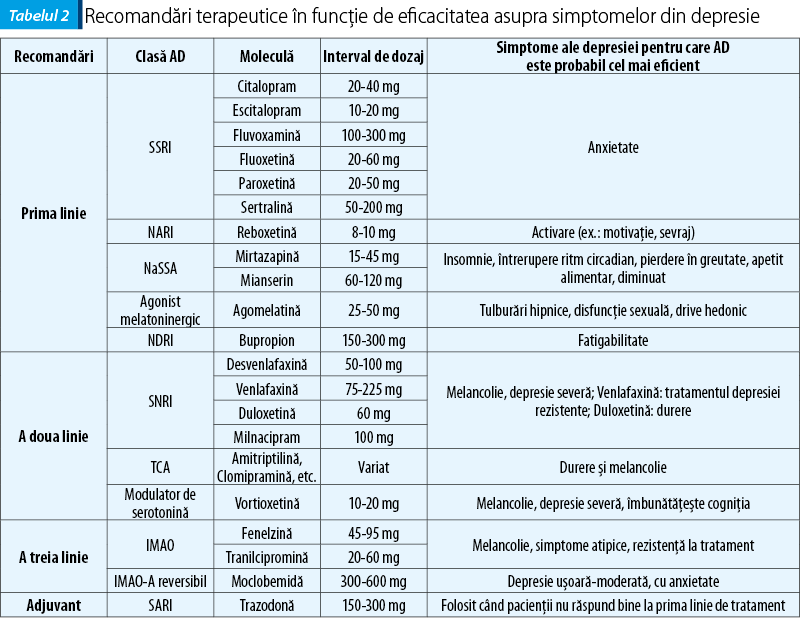
În tabelul 2 sunt evidenţiate recomandările pe linii de tratament ale ghidurilor australiene pentru diferitele clase de antidepresive în funcţie de principalele simptome ale depresiei pe care acţionează probabil cel mai eficient(13).
Conform ghidurilor CANMAT, desvenlafaxina, duloxetina, milnacipram, venlafaxina şi vortioxetina sunt recomandate ca primă linie linie de tratament, iar levomelnacipramul, moclobemida, seleginina transdermică, trazodona şi vilazodona sunt recomandate ca opţiuni de a doua linie în ghidurile canadiene(12).
Vilazodona este un inhibitor selectiv al recaptării serotoninei şi un agonist parţial la receptorul 5-HT1A de serotonină. Levomilnacipranul este inhibitor al reabsorbţiei serotoninei şi norepinefrinei (adică SNRI). Vortioxetina este un inhibitor al reabsorbţiei serotoninei, precum şi un antagonist al receptorului serotonin 5-HT3 şi un agonist la serotonina 5-HT1A receptor. Diferenţierea acestor trei noi antidepresive dintre cele deja disponibile include: un profil de menţinere a greutăţii corporale mai bun pentru toate cele trei, mai puţine probleme legate de funcţionarea sexuală în ceea ce priveşte vilazodona şi avertioxetina şi o posibilă ameliorare a disfuncţiei cognitive asociate depresiei, aşa cum s-a demonstrat pentru vortioxetină. În plus, levomilnacipranul, având o potenţă de aproximativ două ori mai mare de inhibare a recaptării norepinefrinei comparativ cu recaptarea serotoninei, diferă substanţial faţă de celelalte SNRI disponibile. Deoarece modularea energiei, vigilenţei şi excitabilităţii poate fi legată direct de sistemul noradrenergic, se sugerează că antidepresivele cu o componentă proeminent noradrenergică pot fi în mod particular eficiente în ameliorarea deteriorării funcţionale(16).
Prin studierea metaanalizelor referitoare la nivelul de eficacitate superioară al antidepresivelor CNMAT, se raportează un nivel de evidenţă 1 pentru escitalopram, mirtazapină, sertralină şi venlafaxină şi unul de evidenţă 2 pentru agomelatină şi citalopram(12).
Conform ghidurilor NICE, pentru persoanele sub tratament antidepresiv şi care nu sunt considerate a avea un risc crescut de suicid, în mod normal, reevaluarea psihiatrică se programează la două săptămâni de la iniţierea medicaţiei.
Ulterior, reevaluările trebuie să continue în mod regulat, la intervale cuprinse între două şi patru săptămâni în primele trei luni, mai apoi intervalele putând să se prelungească în contextul unui răspuns bun la tratament. În ceea ce priveşte persoanele la care s-a decelat un risc crescut suicidar sau care au o vârstă mai mică de 30 de ani (din cauza potenţialului crescut de prevalenţă a gândurilor suicidare în stadiile incipiente ale tratamentului antidepresiv pentru acest grup) la iniţierea tratamentului cu antidepresive, ghidurile NICE recomandă ca acestea să fie reevaluate la un interval o săptămână şi frecvent după aceea, după caz, până când riscul nu mai este considerat important din punct de vedere clinic(14).
Ghidurile RANZCP recomandă ca un studiu clinic adecvat al unui agent antidepresiv să fie de cel puţin trei săptămâni la doza terapeutică recomandată(13). Ameliorarea iniţială (definită ca o reducere cu 20-30% a simptomatologiei depresive faţă de valoarea iniţială, determinată cu ajutorul unei scale de evaluare a depresiei după 2-4 săptămâni) este corelată cu răspunsul şi remisia de la 6 până la 12 săptămâni. Lipsa îmbunătăţirii iniţiale a simptomatologiei în primele două până la patru săptămâni este un predictor al nonresponsivităţii ulterioare la tratamentul antidepresiv. Cu toate acestea, există doar evidenţe slabe care să susţină schimbarea antidepresivului la două sau patru săptămâni pentru cei la care nu s-a obţinut o ameliorare prin tratamentul cu antidepresivul iniţial. În această situaţie, ghidurile CANMAT recomandă creşterea dozei de antidepresiv, dacă medicamentul este tolerat, şi trecerea la alt antidepresiv numai dacă toleranţa la doze mari devine o problemă(12).
Terapia electroconvulsivantă (TEC) trebuie considerată ca o strategie de primă linie doar în situaţii speciale, care necesită o ameliorare rapidă a depresiei severe (de exemplu, depresia psihotică severă, depresia severă cu retard psihomotor, respingerea persistentă a alimentelor, risc suicidar sever), la pacienţii cu răspuns pozitiv anterior la TEC şi la femeile însărcinate, în special în primul trimestru(7).
Grupul de lucru al WSFBP raportează că, în cel puţin 30% dintre episoadele depresive, pacienţii nu vor răspunde suficient de bine la un tratament de primă linie efectuat în mod adecvat cu oricare dintre agenţii antidepresivi selectaţi. Această situaţie justifică o revizuire atentă a corectitudinii diagnosticului şi a suficienţei dozării şi aderenţei la tratament. Ca urmare a acestei situaţii, WSFBP recomandă: (a) creşterea (maximizarea) dozei iniţiale de antidepresiv; (b) trecerea la alt antidepresiv dintr-o altă clasă farmacologică (de exemplu, de la un SSRI la un TCA sau un AD cu acţiune duală); (c) trecerea la un alt antidepresiv în cadrul aceleiaşi clase farmacologice (de exemplu, de la un SSRI la un alt SSRI); (d) combinarea a două antidepresive din clase diferite (de exemplu, un SSRI sau un AD cu acţiune dublă, cu mirtazapină, de exemplu); (e) augmentarea antidepresivului cu alţi agenţi (de exemplu, litiu, hormonul tiroidian sau antipsihotic atipic) pentru a îmbunătăţi eficacitatea antidepresivă; (f) combinarea antidepresivului cu o intervenţie psihoterapeutică; şi (g) combinarea antidepresivului cu terapiile biologice nefarmacologice (de exemplu, terapia cu lumină, TEC). Dintre aceste alternative, augmentarea cu litiu, quetiapină sau aripiprazol este cea mai bună strategie documentată conform WFSBP(7).
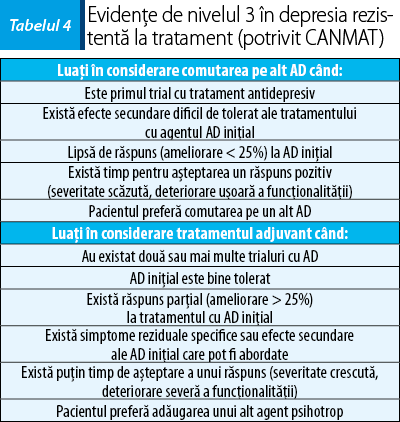
Abordarea farmacologică a depresiei rezistente la tratament (DRT) include, conform CANMAT, reevaluarea diagnosticului, luarea în considerare a secvenţelor terapeutice anterioare privind medicaţia (inclusiv gradul de răspuns şi tolerabilitate), utilizarea raţională a medicamentelor adjuvante, întreruperea medicamentelor care nu au fost benefice şi monitorizarea atentă a simptomelor, efectelor secundare şi a funcţionalităţii în vederea evaluării ulterioare a rezultatelor. Decizia între schimbarea tratamentului sau strategiile de augmentare trebuie individualizată pe baza factorilor clinici(12).
Ghidurile RANZCP raportează că, în asistenţa medicală primară, majorităţii pacienţilor le este prescris un antidepresiv ISRS, de primă linie. Pacienţii care prezintă intoleranţă la tratamentul cu ISRS iniţial pot beneficia adesea de un tratament cu alt ISRS. RANZCP recomandă iniţial ca pacienţii să utilizeze o doză mai mică din cel de-al doilea ISRS, în unele cazuri fiind necesară discontinuarea primului ISRS pe o perioadă mai lungă (de exemplu, trecerea de la citalopram la escitalopram poate fi imediată, dar trecerea de la fluoxetină la un alt antidepresiv necesită o perioadă de cel puţin o săptămână înainte de a începe al doilea agent la o doză mai mică). Totuşi, în cazul în care pacientul nu a fost responsiv la ISRS iniţial, se recomandă trecerea la altă clasă de antidepresive, precum ISRN (ex.: venlafaxină), IRND sau triciclice(13). Conform ghidurilor australiene, există trei strategii principale care ar trebui luate în considerare când se decide cea mai bună modalitate de comutare a medicamentelor antidepresive: (a) suprapunere, (b) scăderea progresivă a dozei sau oprire/pornire; şi (c) spălare. Cea mai obişnuită strategie clinică utilizată este introducerea şi retragerea medicamentelor fără întrerupere, pentru a reduce la minimum orice perioadă intermediară nemedicală şi a limita posibilitatea apariţiei sindromului serotoninergic. În practică, alegerea strategiei de comutare depinde de gradul de răspuns obţinut din trialul cu agentul antidepresiv iniţial(13).
Pe de altă parte, varianta augmentării tratamentului antidepresiv cu un alt agent psihotrop, în scopul obţinerii unui efect sinergic antidepresiv, reprezintă o altă variantă de tratament al depresiei rezistente. Conform RAZCNP, există dovezi din studii clinice randomizate controlate pentru eficacitatea litiului şi a unor antipsihotice din a doua generaţie, ca agenţi de augmentare(13).
Conform ghidurilor NICE, dacă o persoană cu depresie este informată şi este pregătită să tolereze povara crescută a efectelor secundare, se ia în considerare combinarea sau augmentarea unui antidepresiv cu litiu sau cu un antipsihotic oral (aripiprazol, olanzapină, quetiapină sau risperidonă) sau cu un alt antidepresiv, ca mirtazapina sau mianserina(14).
În tabelul 3 sunt listate recomandările CANMAT în ceea ce priveşte medicaţia adjuvantă la tratamentul neresponsiv sau parţial responsiv cu antidepresive şi, respectiv, nivelurile de evidenţă(12).
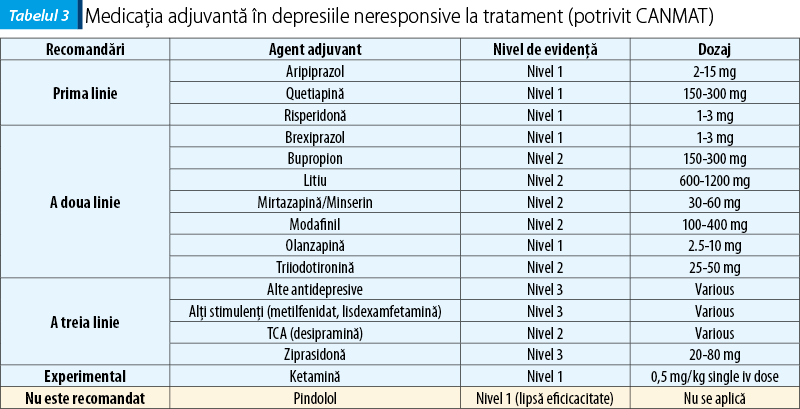
Brexpiprazolul, un nou agent antipsihotic atipic, a fost recent aprobat ca tratament adjuvant pentru tulburarea depresivă majoră (TDR), când monoterapia oferă doar un răspuns parţial. Mecanismul de acţiune este probabil legat de activitatea agonistă parţială la receptorii D2 şi 5-HT1A, precum şi de efectele antagoniste puternice ale 5-HT2A(17).
În tabelul 4 puteţi observa factorii care trebuie luaţi în considerare în alegerea între schimbarea agentului antidepresiv versus augmentarea acestuia cu un alt agent psihotrop în DRT(12).
În ceea ce priveşte tratamentul biologic nonfarmacologic în DRT, ghidurile APA recomandă TEC ca fiind cea mai eficientă formă de tratament pentru pacienţii cu simptome rezistente la tratament. O altă opţiune, cu mai puţine evidenţe, o reprezintă stimularea magnetică transcraniană. În plus, stimularea nervului vag poate fi o opţiune pentru pacienţii care nu au răspuns la cel puţin patru cure de tratament cu antidepresive, inclusiv cu TEC.
TEC are cele mai mari rate de răspuns şi remisiune dintre toate formele de tratament antidepresiv, 70-90% dintre pacienţii trataţi prezentând ameliorări. Evaluarea pentru TEC trebuie să identifice potenţiale riscuri în indicaţiile tehnicii TEC sau ale anesteziei, cum ar fi infarctul miocardic recent, aritmiile cardiace sau leziunile intracraniene ocupatoare de spaţiu. TEC poate avea efecte secundare cardiovasculare, care pot fi gestionate prin optimizarea controlului tensiunii arteriale înainte de efectuarea procedurii şi administrarea medicamentelor antihipertensive (de exemplu, beta-blocante cu durată scurtă de acţiune sau blocante ale canalelor de calciu) la momentul TEC. Aritmiile – care sunt, de obicei – tranzitorii, pot de asemenea să însoţească TEC şi pot fi contracarate prin terapii antiaritmice obişnuite, dacă nu se rezolvă spontan. Pacienţii pot prezenta efecte cognitive după TEC. Cel mai frecvent dintre aceste efecte este confuzia, care durează în general 30-60 de minute după tratament. Prelungirea amneziei poate de asemenea să apară, dar de obicei se rezolvă. Conform ghidurilor APA, tratamentele sunt administrate, de obicei, de două sau trei ori pe săptămână. Un trial acut de TEC constă, în general, în 6-12 tratamente, până în momentul remiterii simptomelor sau al atingerii unei faze de platou(15).
1.3. Tratamentul fazei de întreţinere
Evoluţia pe termen lung a tulburării depresive majore (TDR) se caracterizează prin rate ridicate de recurenţă şi cronicitate simptomatică prelungită. Obiectivul principal al tratamentului de întreţinere este prevenirea recurenţelor, a riscului suicidar şi a dezvoltării depresiei cronice. Continuarea tratamentului timp de 6-9 luni după remisiunea episodului depresiv acut este recomandată de majoritatea ghidurilor internaţionale.
Chiar dacă nu se poate da o recomandare definitivă cu privire la momentul în care terapia profilactică trebuie continuată dincolo de aceste 6-9 luni, ea este justificată în situaţiile asociate unui risc ridicat de recurenţă. Pentru pacienţii care au prezentat trei sau mai multe episoade de depresie majoră şi la pacienţi cu o rată ridicată recurenţă WFSBP indică o terapie de întreţinere pe termen lung. Conform ghidurilor WFSBP, trei ani de tratament de întreţinere este recomandarea cea mai frecventă pentru pacienţii care au suferit recurenţe, în special când episodul anterior celui din prezent a avut loc în ultimii cinci ani sau când remisiunea a fost dificil de realizat(18).
Tratamentul de întreţinere timp de 5-10 ani sau chiar indefinit este recomandat pacienţilor cu risc sporit, în special când două sau trei încercări de întrerupere a tratamentului au fost urmate de un episod depresiv în decurs de un an(18).
Pe lângă un număr mare de episoade anterioare, indicatorii prognostici rezervaţi pentru recurenţă amintiţi de ghidurile WFSBP şi CANMAT includ simptome reziduale în remisiune, episoade anterioare mai lungi, episoade anterioare mai severe, debut precoce al tulburării, tulburare distimică simultană („depresie dublă“), recădere/recurenţă după întreruperea medicaţiei, episodul anterior prezent pe parcursul ultimului an, abuzul concomitent de substanţe sau tulburările de anxietate şi istoricul familial al TDR la rudele de gradul întâi(12,18).
CANMAT recomandă pentru pacienţii care prezintă factori de risc pentru recurenţă continuarea tratamentului antidepresiv pentru cel puţin doi ani după obţinerea remisiunii(12).
Rezultatele ghidurilor APA raportează rate de 20% de recurenţă în primele 6 luni de la remisiune şi între 50% şi 85% şanse de cel puţin o recurenţă pe parcursul vieţii(15). Asociaţia americană aminteşte, în plus, creşterea riscului prin prezenţa concomitentă a unei boli somatice, deteriorarea funcţionalităţii sau prezenţa permanentă a factorilor psihostresanţi, un stil cognitiv negativist, tulburări hipnice persistente şi recomandă continuarea tratamentului de întreţinere pe o perioadă indefinită pentru pacienţii cu tulburare depresivă cronică şi recurentă sau cei cu comorbidităţi psihiatrice şi/sau somatice(15).
Conform ghidurilor WFSBP, elementele generale ale tratamentului pe termen lung al TDR includ (a) psihoeducaţia, (b) farmacoterapia şi (c) monitorizarea şi îmbunătăţirea aderenţei, dacă este indicat. Deoarece tratamentul de întreţinere necesită complianţă la tratament, psihoeducaţia şi formarea unei alianţe terapeutice apropiate cu pacienţii şi familiile lor sunt esenţiale.
Strategiile de pregătire a pacienţilor şi a familiilor acestora pentru tratamentul de întreţinere trebuie să includă următoarele subiecte: evoluţia tipică al bolii, opţiunile terapeutice, efectele terapeutice şi efectele secundare ale medicamentelor, utilizarea instrumentelor de autoraportare pentru observarea apariţiei semnelor de recurenţă, perspectivele pe termen lung şi prognozarea încheierii tratamentului(18).
În ceea ce priveşte tratamentul farmacologic specific, ghidurile recomandă ca tratament de primă intenţie fie antidepresivele cu care s-a obţinut remisiune în faza acută şi de continuare, fie litiu, în cazul unei terapii eficiente cu acesta în faza acută. La pacienţii care nu reuşesc să obţină remisiune cu variantele de monoterapie menţionate, recomandările internaţionale amintesc combinaţia dintre antidepresiv şi litiu(18,12,13,14).
WSFBP menţionează dovezile preliminare de eficacitate ale quetiapinei în tratamentul de întreţinere a depresiei majore(18). Recomandările australiene atrag atenţia asupra unui procent de 50% de recurenţă a episoadelor depresive în primele 6 luni, ulterior trialurilor de TEC, în ciuda unui tratament farmacologic de întreţinere(13), ghidurile internaţionale recomandând TEC pacienţilor care au răspuns prin remisiune completă trialurilor anterioare de TEC în fazele acute de boală şi, de asemenea, pentru pacienţii neeligibili sau care nu răspund la tratamentul cu medicaţie de întreţinere(12,13,14,18).
Ghidurile Asociaţiei Americane de Psihiatrie atrag atenţia că, deşi există rezultate pozitive în tratarea depresiei cronice şi a tulburării depresive persistente cu diverse terapii antidepresive, unii experţi susţin că pacienţii neresponsivi la multiple cure de tratament antidepresiv necesită o abordare cronică de gestionare a bolii (cu mai puţin accent pe remisiunea simptomelor şi vindecare, cât pe îmbunătăţirea funcţionalităţii, creşterea calităţii vieţii cu ajutorul tratamentelor psihoterapeutice şi nefarmacologice)(15).
1.4. Discontinuarea tratamentului cu antidepresive
Pentru pacienţii stabili se recomandă luarea în considerare a întreruperii tratamentului. Pacienţii trebuie sfătuiţi să nu întrerupă tratamentul farmacologic înainte de evenimente stresante (de exemplu, vacanţe, nunţi).
Dacă se decide întreruperea farmacoterapiei, ghidurile recomandă întreruperea treptată a tratamentului, pe parcursul a cel puţin câteva săptămâni(14,15).
Întreruperea treptată permite detectarea simptomelor recurente şi facilitează revenirea la tratament, dacă este necesar. În plus, scăderea treptată a medicaţiei poate reduce la minimum sindromul de întrerupere, în special pentru antidepresivele cu timp de înjumătăţire scurt, cum ar fi paroxetina şi venlafaxina. Sindroamele de întrerupere includ atât simptome asemănătoare gripei, cât şi simptome neurologice(18,12,13,14,15).
Riscul de recădere este cel mai ridicat în primele două luni după întreruperea tratamentului, prin urmare se recomandă programarea unei vizite de evaluare în această perioadă şi atenţionarea pacientului atât referitor la semnele de sevraj, cât şi asupra celor de recădere sau recurenţă.
Ghidurile WSFBP recomandă ca discontinuarea antidepresivelor şi a litiului, în special după utilizarea pe termen lung (de exemplu, mai mult de 6 luni), să fie întotdeauna graduală, cu reducerea dozei pe o perioadă de cel puţin 3 luni. În cazul întreruperii bruşte a tratamentului cu litiu, scăderea rapidă a dozei poate duce la recăderi şi recurenţe. Când simptomatologia revine în timpul sau ulterior întreruperii tratamentului cu litiu sau cu antidepresive, tratamentul de întreţinere cu doza completă trebuie reluat(18).
Bibliografie
- American Psychiatric Association. Task Force on DSM-IV. DSM-IV options book: Work in progress (7/1/91). American Psychiatric Press; 1991.
- American Psychiatric Association. Diagnostic and statistical manual of mental disorders (DSM-5®). American Psychiatric Pub; 2013 May 22.
- Bourdon KH, Rae DS, Locke BZ, Narrow WE. & Regier DA. Estimating the prevalence of mental disorders in U.S. adults from the Epidemiologic Catchment Area Survey. Public Health Reports. 1992;107(6), 663–668.
- Kessler RC, Berglund P, Demler O, Jin R, Koretz D, Merikangas KR, Rush AJ, Walters EE, Wang PS. The epidemiology of major depressive disorder: results from the National Comorbidity Survey Replication (NCS-R). Jama. 2003 Jun 18;289(23):3095-105.
- World Health Organization. The ICD-10 classification of mental and behavioural disorders: clinical descriptions and diagnostic guidelines. World Health Organization; 1992.
- American Psychiatric Association, American Psychiatric Association. DSM-IV-TR: Diagnostic and statistical manual of mental disorders, text revision. Washington, DC: American Psychiatric Association. 2000;75:78-85.
- Bauer M, Pfennig A, Severus E, Whybrow PC, Angst J, Möller HJ. On behalf of the Task Force on Unipolar Depressive Disorders. World Federation of Societies of Biological Psychiatry (WFSBP) guidelines for biological treatment of unipolar depressive disorders, part 1: update 2013 on the acute and continuation treatment of unipolar depressive disorders. The world journal of biological psychiatry. 2013 Jul 1;14(5):334-85.
- Kirsch I, Deacon BJ, Huedo-Medina TB, et al. Initial severity and antidepressant benefits: a meta-analysis of data submitted to the Food and Drug Administration. PLoS Med. 2008;5:e45.
- Hieronymus F, Emilsson JF, Nilsson S, et al. Consistent superiority of selective serotonin reuptake inhibitors over placebo in reducing depressed mood in patients with major depression. Mol Psychiatry. 2016;21:523-530.
- Cipriani A et al, Comparative efficacy and acceptability of 21 antidepressant drugs for the acute treatment of adults with major depressive disorder: a systematic review and network meta-analysis. The Lancet. 2018. Volume 391, Issue 10128, 1357 – 1366
- Schatzberg AF, DeBattista C. Manual of clinical psychopharmacology. American Psychiatric Pub. 2015 Apr 28.
- Lam RW, Kennedy SH, Grigoriadis S, McIntyre RS, Milev R, Ramasubbu R, Parikh SV, Patten SB and Ravindran AV. Canadian Network for Mood and Anxiety Treatments (CANMAT) Clinical guidelines for the management of major depressive disorder in adults.: III. Pharmacotherapy. Journal of affective disorders. 2009;117, pp.S26-S43.
- Malhi GS, Bassett D, Boyce P, Bryant R, Fitzgerald PB, Fritz K, Hopwood M, Lyndon B, Mulder R, Murray G, Porter R. Royal Australian and New Zealand College of Psychiatrists clinical practice guidelines for mood disorders. Australian & New Zealand Journal of Psychiatry. 2015 Dec;49(12):1087-206.
- National Institute for Clinical Excellence (NICE). Depression in adults: recognition and management. NICE guidelines [CG90]. 2009 Oct.
- American Psychiatric Association. Treating Major Depressive Disorder: a quick reference guide. American Psychiatric Association: Washington, DC. 2010:1-28.
- Citrome L. Vilazodone, levomilnacipran and vortioxetine for major depressive disorder: The 15-min challenge to sort these agents out. International Journal of Clinical Practice. 2015;69: 151–155.
- Edgar N, Kennedy S. Brexpiprazole in the Treatment of Major Depressive Disorder, Clinical Medicine Insights: Therapeutics, Vol 9, 2017
- Bauer M, Severus E, Köhler S, Whybrow PC, Angst J, Möller HJ. Wfsbp Task Force on Treatment Guidelines for Unipolar Depressive Disorders. World Federation of Societies of Biological Psychiatry (WFSBP) guidelines for biological treatment of unipolar depressive disorders. part 2: maintenance treatment of major depressive disorder-update 2015. The World Journal of Biological Psychiatry. 2015 Feb 17;16(2):76-95.
Articole din ediţiile anterioare
Noua generaţie de antidepresive: sunt aceşti agenţi farmacologici capabili să schimbe paradigma terapeutică în tulburarea depresivă majoră?
Evoluţia cercetării în domeniul farmacologiei antidepresivelor a înregistrat o perioadă de aparentă stagnare după apariţia în uz clinic a agenţilor...
A trata sau a nu trata depresia în perioada gravidităţii? O provocare terapeutică
Depresia apărută prima dată în timpul sarcinii şi în perioada perinatală sau depresia din sarcină la femeile care au avut deja antecedente de episo...
Depresia provine de la neanderthalieni?
Circa 2-4% din genomul uman conţine gene neanderthaliene. Aceasta sugerează că H. Neanderthaliensis s-a sublimat în H. sapines, şi că nu a dispărut...
Factori sociodemografici implicaţi în evoluţia depresiei monitorizate în ambulatoriu
Tulburarea depresivă reprezintă azi una dintre cele mai importante patologii la nivel global, afectând nu doar sănătatea mintală a persoanei afecta...