Date privind complianţa la tratament a pacienţilor din judeţul Harghita
Data on tuberculosis treatment compliance in Harghita county
Abstract
It is a well known fact that tuberculosis treatment is long-term and difficult to be followed through. Non-adherence to treatment is associated with relapse and Mycobacterium strains resistance. The topic of this study was chosen due to the fact that Romania is an endemic country for tuberculosis, thus measures must be applied to decrease the incidence and the prevalence of this disease. Tuberculosis is a disease that should be treated seriously because of its high morbidity and mortality rates (WHO approximates that TB is one of the top 10 causes of death worldwide). The purpose of this study was to evaluate the patients’ compliance towards the treatment in Harghita county.Keywords
Tuberculosistreatment complianceendemic countryRezumat
Este cunoscut faptul că tratamentul tuberculozei este de lungă durată și este dificil de urmat întocmai recomandărilor medicale. Neaderența la tratament este asociată cu recăderi și cu dezvoltarea rezistenței tulpinilor micobacteriene. Subiectul acestui studiu a fost ales din pricina faptului că România este o țară endemică pentru tuberculoză și de aceea este necesară aplicarea unor măsuri de scădere a incidenței și prevalenței acesteia. Tuberculoza reprezintă o boală care trebuie tratată cu seriozitate, având în vedere ratele crescute de morbiditate și mortalitate (OMS apreciază că tuberculoza se află în primele 10 cauze de mortalitate la nivel mondial). Obiectivul acestui studiu a fost de a evalua complianța la tratament a pacienților din județul Harghita.Cuvinte Cheie
tuberculozăcomplianță la tratamentțară endemicăIntroducere
Incidența tuberculozei pare a fi în scădere; cu toate acestea, reprezintă în continuare o cauză importantă de mortalitate și morbiditate la nivel mondial, mai ales prin formele produse de microorganisme rezistente la medicamentele antituberculoase, care reprezintă o provocare semnificativă(1-3).
Aderența scăzută la tratament reprezintă principala cauză de eșec a medicației și de dezvoltare a rezistenței bacteriene(4). Medicii specialiști în acest domeniu recomandă ca pacienții să fie supravegheați când își administrează tratamentul, chiar dacă bacteria este susceptibilă la medicație(5). În România, înainte de 1985, această recomandare purta numele „tratament strict supravegheat“ și s-a aplicat chiar înainte ca termenul DOTS (directly observed treatment, short-course) să fie recunoscut la nivel mondial. Comparând situația în care pacientul își administrează singur medicația cu cea în care este supravegheat, s-a demonstrat că în al doilea mod se obține o scădere a rezistenței la medicamente, a recăderilor, a mortalității și o creștere a numărului de vindecări(5). Supravegherea este deosebit de importantă pentru tratamentul pacienților cu forme rezistente și al celor care primesc regimuri terapeutice intermitente, deoarece în aceste cazuri există o posibilitate mai mare de eșec. Pacienții cu infecție latentă, cu risc de a dezvolta tuberculoză activă, trebuie de asemenea supravegheați(1-7).
Există anumiți factori favorizanți ai necomplianței la terapie. Dintre aceștia putem enumera: gradul redus de informare a pacientului despre propria boală, timpul consumat de pacient pentru a ajunge la instituția medicală, durata tratamentului și numărul de medicamente folosite, absența familiei, opiniile pacienților și ale personalului medical față de tuberculoză, factori culturali specifici anumitor zone geografice(8-12).
Materiale și metode
Am realizat un studiu de tip descriptiv, observațional, într-o manieră transversală. Studiul a avut drept grup-țintă 53 de cetățeni din județul Harghita. Perioada de desfășurare a studiului a fost din octombrie 2016 până în februarie 2017.
Instrumentul de lucru a fost reprezentat de un chestionar care conținea 26 de întrebări, dintre care șapte cu răspuns deschis, restul fiind cu răspuns preformat, unic sau multiplu. Prima parte a chestionarului a inclus o serie de întrebări care cuprindeau date demografice și socioeconomice cu următoarele variabile: inițialele numelui și ale prenumelui, data nașterii și data diagnosticării bolii, genul, mediul de proveniență, profesie și venit. Variabilele utilizate au fost de tip cantitativ (de exemplu, vârsta) și de tip calitativ (de exemplu, profesia).
O parte dintre chestionare au fost traduse în limba maghiară, dată fiind ponderea mare de persoane de etnie maghiară din acest județ. Chestionarul a fost aplicat persoanelor din ambulatoriul Spitalului de boli infecțioase al județului Harghita, iar timpul necesar completării acestuia a fost de circa 15 minute.
Conform metodologiei prezentate, au fost colectate 53 de chestionare. Nu a fost invalidat niciun chestionar, astfel încât volumul total al lotului studiat a fost de 53 de persoane. Răspunsurile au fost introduse într-o bază de date, a cărei structură a fost în conformitate cu obiectivele stipulate. Prelucrarea statistică a datelor a fost realizată folosind programul Epi Info 7, iar pentru prezentarea datelor au fost utilizate grafice adecvate interpretării rezultatelor.
Rezultate și discuții
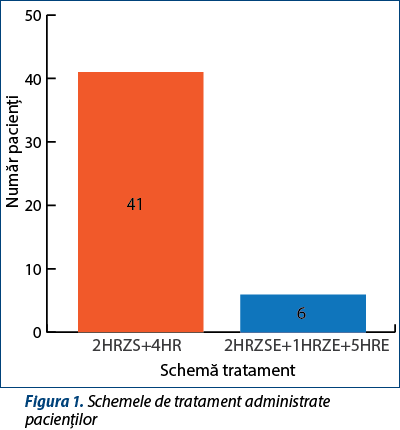
Din totalul de 53 de pacienți, 41 de pacienți au beneficiat de schema de tratament clasică pentru tuberculoza pulmonară sau extrapulmonară nou descoperită, compusă dintr-o asociere de izoniazidă, rifampicină, pirazinamidă și streptomicină administrate în fiecare zi, timp de două luni, continuată cu asocierea dintre izoniazidă și rifampicină de trei ori pe săptămână, timp de patru luni. Alți șase pacienți au beneficiat de schema terapeutică folosită în recidive, eșec al primului tratament sau abandon, constituită din izoniazidă, rifampicină, pirazinamidă, streptomicină și etambutol în fiecare zi timp de două luni, apoi aceeași asociere fără streptomicină în fiecare zi timp de o lună, continuând cinci luni de trei ori pe săptămână cu o asociere de izoniazidă, rifampicină și etambutol. Restul de șase pacienți au avut o schemă individualizată de tratament (figura 1).
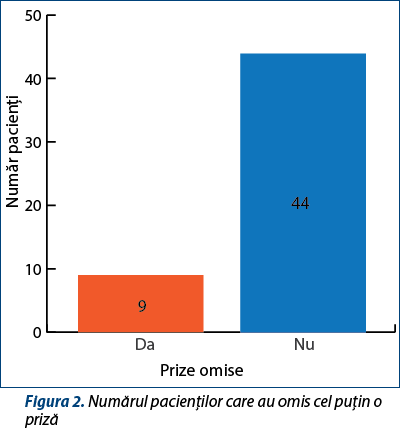
O întrebare importantă pentru aprecierea complianței la tratament a fost aceea dacă aceștia au omis cel puțin o priză, deoarece nerespectarea îndeaproape a tratamentului poate duce la apariția unor forme de boală rezistente la tratament și a persistenței bolii. Nouă pacienți au omis cel puțin o priză, 44 dintre aceștia urmând tratamentul conform schemei. Majoritatea nu au putut preciza motivul pentru care au omis prize din tratament, alții au spus că au uitat (figura 2).
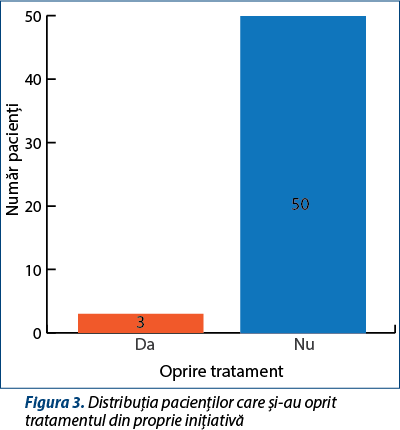
Trei pacienți din județul Harghita au oprit terapia din proprie inițiativă, restul de 50 urmând tratamentul conform schemei. Majoritatea nu au putut preciza motivul pentru care au oprit tratamentul, alții au dispărut și nu au mai fost găsiți. Medicii relatează că acei pacienți care dispar de obicei pleacă în afara țării, reprezentând astfel o sursă de transmitere a bolii, eventual de rezistență la tratament. Numărul mic de pacienți care au abandonat tratamentul din proprie inițiativă se datorează cel mai probabil incidenței mai scăzute a bolii în acest județ, fapt ce permite o mai bună supraveghere a respectării tratamentului (figura 3).
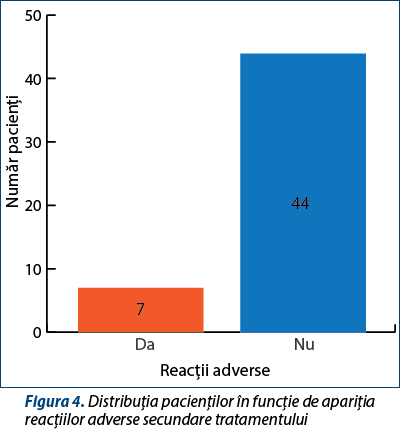
Un motiv important pentru care unii pacienți renunță la tratament este acela al apariției reacțiilor adverse secundare administrării tratamentului. În cadrul acestui studiu, șapte pacienți au relatat apariția acestora. Aceștia au spus că fenomenele au apărut în urma administrării rifampicinei și streptomicinei. Este cunoscut faptul că rifampicina se poate asocia cu tulburări gastrointestinale și cu toxicitate hepatică. Majoritatea efectelor adverse relatate de pacienți au fost tulburările gastrointestinale și reacțiile de hipersensibilitate (figura 4).
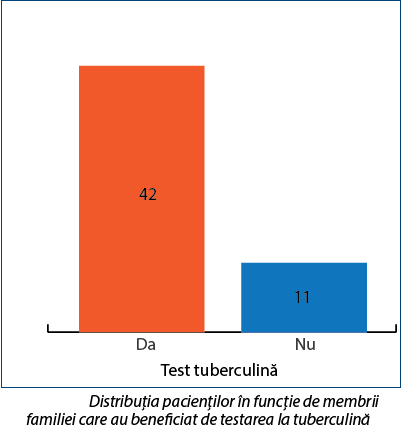
În cazul a 42 de pacienți (79,25%) din județul Harghita s-a aplicat strategia de testare prin intradermoreacția la tuberculină (IDR cu PPD) a membrilor familiei. Testarea la tuberculină este recomandată pentru a identifica indivizii infectați, asimptomatici, care pot deveni, în funcție și de alte elemente evaluate, candidați pentru tratamentul tuberculozei latente. De asemenea, IDR cu PPD se poate utiliza în cazul copiilor care prezintă unele simptome, la contacții persoanelor cu tuberculoză, la pacienții cu infecție HIV etc. Testul poate oferi rezultate fals-negative sau fals-pozitive, de aceea nu poate fi folosit ca metodă de diagnostic. Rezultatele trebuie interpretate în funcție de pacient (dacă a fost sau nu vaccinat, dacă are infecție HIV)(13-18).
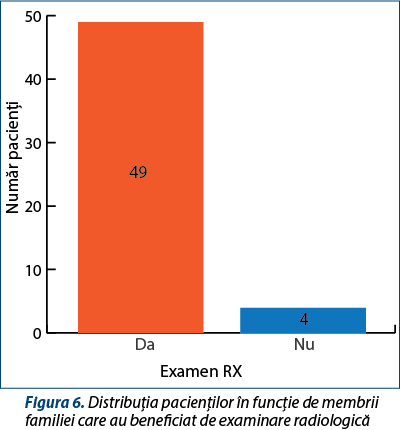
Din totalul pacienților, membrii familiei a 49 dintre aceștia au fost examinați prin radiografie cardio-toraco-pulmonară. Radiografia are o sensibilitate înaltă pentru tuberculoza pulmonară, dar o specificitate redusă. Aceasta oferă criterii destul de importante pentru diagnosticul unei tuberculoze pulmonare neconfirmate bacteriologic. De asemenea, este utilă în screeningul persoanelor cu risc sau în screeningul contacților. Examinarea radiologică este o metodă simplă, destul de ieftină și neinvazivă pentru depistarea unei imagini patologice pulmonare care, în contextul unui focar infecțios, ar putea fi atribuită unei tuberculoze(19-22).
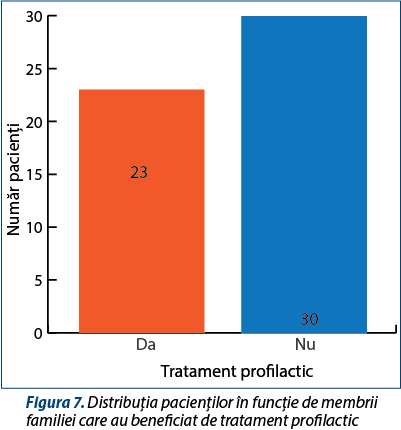
Membrii familiei a 23 dintre pacienți au beneficiat de tratament profilactic antituberculos. Acesta a fost realizat cu izoniazidă. A fost administrat contacților cu modificări radiologice și are rolul de a scădea incidența bolii. Pe lângă rolul pe care îl are terapia de a împiedica progresia infecției latente spre boală activă, are și rolul de a împiedica infecția și recurența unei boli deja tratate(1-2,4). Actualmente se încearcă mai multe scheme pentru a trata tuberculoza latentă(23).
Concluzii
Lipsa complianței la tratamentul pentru tuberculoză reprezintă o serioasă provocare atât din punctul de vedere al evoluției bolii, cât și din punct de vedere epidemiologic. Această provocare, precum și influența acesteia asupra datelor epidemiologice privind tuberculoza în țara noastră au fost puțin investigate până în prezent. Sunt necesare supravegherea administrării tratamentului, educarea pacientului în legătură cu evoluția bolii, posibilitatea transmiterii infecției la membrii familiei sau la apropiați, informarea acestuia cu privire la costurile unui tratament clasic pentru tuberculoză și, cu atât mai mult, informarea despre costurile tratamentului pentru formele rezistente de boală. Este necesară o implicare mult mai activă a autorităților de sănătate publică, în colaborare cu organizații neguvernamentale și cu potențialii voluntari.
Datele obținute într-un județ în care incidența tuberculozei este la un nivel scăzut în comparație cu restul țării furnizează o informație, însă studii de acest tip trebuie să continue. Studiul nostru are o limită importantă în ceea ce privește numărul de subiecți investigați și ne propunem extinderea acestuia pentru a obține rezultate și mai relevante.
Chiar și în aceste condiții, studiul a punctat existența unor factori de risc care contribuie la necomplianța la tratament. Sunt necesare un control mai bun al administrării terapiei și o supraveghere continuă a pacienților cu tuberculoză, indiferent de localizarea acesteia. Trebuie analizată îndeaproape situația socioeconomică a acestor persoane și găsite mijloace potrivite fiecăruia pentru a crește complianța la terapie, scăzând astfel riscurile de transmitere și evoluție nefastă a bolii, dar și costurile tratamentelor pentru formele complicate sau rezistente.
Conflict of interests: The authors declare no conflict of interests.
Bibliografie
- Tuberculosis. Available at: http://www.who.int/mediacentre/factsheets/fs104/en/.
- CDC. Treatment of tuberculosis. MMWR Recomm Rep. 2003;2052:1-77.
- CDC. Extensively Drug-Resistant Tuberculosis (XDR TB). Available at http://www.cdc.gov/tb/publications/factsheets/drtb/xdrtb.htm.
- Maartens G, Wilkinson RJ. Tuberculosis. Lancet. 2007;370(9604):2030-43.
- Frieden TR, Munsiff S. The DOTS strategy for controlling the global tuberculosis epidemic. Clin Chest Med. 2005;26:197-205.
- Outhred AC, Britton PN, Marais BJ. Drug-Resistant tuberculosis - primary transmisson and management. J Infect. 2017;74(Suppl 1):S128-S135.
- Shete PB, Nalugwa T, Farr K, et al. Feasibility of a streamlined tuberculosis diagnosis and treatment initiation strategy Int J Tuberc Lung Dis. 2017;21(7):746-752.
- Rakesh PS, Balakrishnan S, Krishnaveni V, et al. Patients’ perception towards directly observed treatment - A qualitative study from Kollam district, Kerala, southern India. Indian J Tuberc. 2017;64(2):93-98.
- Holzschuh EL, Province S, Johnson K, et al. Use of Video Directly Observed Therapy for Treatment of Latent Tuberculosis Infection - Johnson County, Kansas, 2015. MMWR Morb Mortal Wkly Rep. 2017;66(14):387-389
- Aibana O, Bachmaha M, Krasiuk V, et al. Risk factors for poor multidrug- resistant tuberculosis treatment outcomes in Kyiv Oblast, Ukraine. BMC Infect Dis. 2017 Feb 7;17(1):129.
- Nunes C, Duarte R, Veiga AM, Taylor B. Who are the patients that default tuberculosis treatment? - space matters! Epidemiol Infect. 2017;145(6):1130-1134.
- Guix-Comellas EM, Rozas L, Velasco-Arnaiz E, et al. Adherence to Antituberculosis Drugs in Children and Adolescents in A Low-Endemic Setting: A Retrospective Series. Pediatr Infect Dis J. 2017;36(6):616-618.
- CDC. Targeted Tuberculin Testing and Treatment of Latent Tuberculosis Infection. MMWR Recommend Reports. 2000;49(RR06):1-54.
- Ene L, Stavri H, Nicolaescu O, et al. Semnificaţia clinică a testelor de diagnostic al infecţiei tuberculoase în diagnosticul tuberculozei la copii şi adolescenţi cu infecţie HIV-1. Rev Rom Boli Infect. 2009;XII(1):20-31.
- Stavri H, Murgoci Gh, Ulea I, Popa LG, Popa MI. Prospective comparison of two brands of tuberculin skin tests and Quantiferon –TB Gold in-tube assay performances for tuberculosis infection in hospitalized children. Maedica. 2010;5(4):271-276.
- Stavri H, Bucurenci N, Ulea I, Costache A, Popa L, Popa MI. Use of recombinant purified protein derivative (PPD) antigens as specific skin test for tuberculosis. Indian J Med Res. 2012;136:799-807
- Popa MI. Utilitatea și actualitatea intradermoreacției cu tuberculină (IDR cu PPD), în România. Viața Medicală. 2013;1207(9).
- Mandalakas AM, Hesseling AC, Gie RP, et al. Modelling the cost-effectiveness of strategies to prevent tuberculosis in child contacts in a high-burden setting. Thorax. 2013;68(3):247-55.
- Kosack CS, Spijker S, Halton J, et al. Evaluation of a chest radiograph reading and recording system for tuberculosis in a HIV-positive cohort. Clin Radiol. 2017;72(6):e1-e9.
- Datta B, Hazarika A, Shewade HD, et al. Digital chest X-ray through a mobile van: public private partnership to detect sputum negative pulmonary TB. BMC Res Notes. 2017;10(1):96.
- Restrepo CS, Katre R, Mumbower A. Imaging Manifestations of Thoracic Tuberculosis. Radiol Clin North Am. 2016 May;54(3):453-73.
- Durmus MS, Yildiz I, Sutcu M. Evaluation of Chest X-ray and Thoracic Computed Tomography in Patients with Suspected Tuberculosis. Indian J Pediatr. 2016;83(5):397-400.
- McClintock AH, Eastment M, McKinney CM, et al. Treatment completion for latent tuberculosis infection: a retrospective cohort study comparing 9 months of isoniazid, 4 months of rifampin and 3 months of isoniazid and rifapentine. BMC Infect Dis. 2017;17(1):146.

