Atopic dermatitis is a chronic inflammatory skin disease associated with pruritus that occurs most frecquently in children. A family history of atopy (eczema, asthma, or allergic rhinitis) and skin barrier abnormalities genetically determined are major risk factors for atopic dermatitis. The diagnosis of atopic dermatitis is clinical, based upon the history, onset, and morphology of skin lesions. The goals of treatment are to reduce symptoms, prevent exacerbations, to improve the quality of life and minimize therapeutic risks. The optimal management is based on the severity of the disease and involves the elimination of exacerbating factors, restoration of the skin barrier function, pharmacologic treatment of skin inflammation (topic and systemic agents), and patient education.
Dermatita atopică
Atopic dermatitis
First published: 23 septembrie 2019
Editorial Group: MEDICHUB MEDIA
DOI: 10.26416/MED.130.4.2019.2517
Abstract
Rezumat
Dermatita atopică este o boală inflamatorie cutanată cronică, asociată cu prurit intens, care apare cel mai frecvent la copii. În principal, factorii de risc sunt reprezentaţi de istoricul familial pozitiv de atopie (eczeme, astm sau rinită alergică) şi anomalii ale barierei pielii determinate genetic. Diagnosticul dermatitei atopice este clinic, bazat pe istoric, debut şi aspectul leziunilor cutanate. Obiectivele tratamentului sunt reducerea simptomelor, prevenirea exacerbărilor, îmbunătăţirea calităţii vieţii şi minimizarea riscurilor terapeutice. Managementul optim se bazează pe severitatea bolii şi presupune eliminarea factorilor exacerbanţi, refacerea funcţiei de barieră a pielii, tratamentul farmacologic al inflamaţiei cutanate (tratament topic sau sistemic, în funcţie de severitatea bolii), precum şi educaţia pacientului.
Numărul pacienţilor care se prezintă la medicul de familie pentru diferite manifestări ale dermatitei atopice a crescut în ultima perioadă. Frecvent, medicul de familie este abordat de către părinţii sugarilor şi ai copiilor mici, aceştia având numeroase îngrijorări referitoare la dermatita atopică. Dermatita atopică, boală inflamatorie, cutanată, cu evoluţie în puseuri, afectează mai ales copiii, dar şi adulţii. Simptomele dermatitei atopice apar cel mai frecvent până la vârsta de 5 ani (85% din cazuri), puţin mai frecvent la fete (1,3/1)(1,2).Unele forme de dermatită atopică asociază creşteri ale anticorpilor de tip IgE la antigene alimentare sau din mediu, precum şi istoric personal sau familial de atopie (rinită sau astm alergic)(3).
Epidemiologie
Dermatita atopică afectează până la 25% din copii – mai mult de jumătate din cazuri sunt diagnosticate până la vârsta de 1 an (60%)(1). La adulţi, prevalenţa dermatitei atopice variază de la 2-4% până la 10%; aproximativ 70% din cazurile diagnosticate la copil se vindecă, doar o treime vor prezenta puseuri evolutive, de intensitate variabilă(3). Debutul la vârsta de sugar este factor de prognostic favorabil.
Etiologie
Dermatita atopică are o etiologie multifactorială, încă necunoscută în totalitate. În patologie se consideră că sunt implicate mecanisme genetice, epigenetice, dar şi numeroşi factori de mediu, în special alimentari. Noile perspective asupra geneticii şi fiziopatologiei dermatitei atopice dezvăluie un rol important al anomaliilor structurale de la nivelul epidermului, precum şi al reglării imune, modificări determinate genetic, dar şi prin interacţiunea cu factorii de mediu, în special cei alimentari(4).
Funcţia de barieră a epidermului este prima linie de apărare între organism şi mediu. Astfel, epidermul împiedică factorii alergeni din mediu, toxicele, iritanţii şi microorganismele să intre în organism, în acelaşi timp previne şi pierderea excesivă de apă prin tegument(1). În dermatita atopică, scăderea funcţiei de barieră a epidermului se asociază cu afectarea producţiei de filagrină – proteină bazică ce conţine histidină, care contribuie la asamblarea filamentelor de keratină între ele, cu un nivel scăzut de ceramide-lipide intraepidermice, având un rol important în menţinerea hidratării epidermale şi în troficitatea epidermală(4).
Studiile genetice au arătat implicarea genelor ce codează proteine structurale epidermale/epiteliale, precum filagrina (prin gena FLG), enzima chimotroptică a stratului cornos (fiind afectată gena KLK7), inhibitorul limfoepitelial de tip Kazal implicat în transformarea profilagrinei în filagrină (mutaţii ale genei SPINK5)(3). Studiile genetice mai noi au determinat mutaţii şi ale genelor care reglează funcţiile acestor proteine, nu numai mutaţii care determină modificări structurale ale barierei epidermale(4).
De asemenea, în patologia dermatitei atopice au fost implicate mutaţii ale genelor ce codează elemente principale ale sistemului imun, de exemplu: interleukine (gene ce codează IL-4, IL-13), citokine (mutaţii ale genei RANTES-CCL5), eotaxina-1 (gena CCL11)(3). Aceasta se manifestă printr-un răspuns cutanat şi sistemic crescut al limfocitelor de tip Th2. Modificările imunologice cutanate sunt înregistrate atât la nivelul leziunilor, cât şi al epidermului intact, determinând creşterea hiperreactivităţii la factorii de mediu(3).
În patologia dermatitei atopice, un rol important îi revine prezenţei a două elemente patognomonice: leziunile de grataj şi pruritul asociat, leziuni cu efect bidirecţional – gratajul accentuează pruritul, iar pruritul determină, la rândul său, leziunile de grataj. Prezenţa acestui cerc vicios va duce la afectarea tegumentului, va amplifica inflamaţia şi va creşte riscul de infecţii(3). Pacienţii cu dermatită atopică au o predispoziţie unică la colonizare sau infecţie de către organismele microbiene, în special Staphylococcus aureus, Malassezia spp. şi virusul herpes simplex.
Factori de risc
Factorii de risc majori implicaţi în apariţia dermatitei atopice sunt reprezentaţi de prezenţa istoricului familial de atopie (rinită alergică, astm alergic) şi de alterarea funcţiei de barieră a epidermului, determinate de mutaţiile genetice menţionate.
Aproximativ 70% dintre pacienţii cu dermatită atopică au un istoric familial pozitiv de atopie. Riscul de a dezvolta dermatită atopică este de trei ori mai mare pentru un copil care are un părinte cu istoric de atopie şi de cinci ori mai mare dacă ambii părinţi sunt atopici(2).
Alţi factori de risc sunt reprezentaţi de:
-
condiţii socioeconomice – apariţia dermatitei atopice se asociază cu creşterea nivelului socioeconomic(3);
-
rangul copilului – copiii care au fraţi mai mari sunt expuşi timpuriu la prezenţa unei flore cutanate saprofite diverse şi au un risc mai mic de a dezvolta dermatita atopică(3);
-
igiena excesivă în primele luni de viaţă – există o relaţie inversă între igiena excesivă a sugarului, lipsa expunerii la animale de companie şi apariţia dermatitei atopice(5);
-
poluarea – expunerea timpurie la factorii poluanţi din mediu predispune la apariţia dermatitei atopice(3);
-
clima – temperaturile scăzute şi umiditatea crescută sunt factori de risc pentru apariţia dermatitei atopice(3);
-
dieta – deşi 30- 80% dintre pacienţii cu dermatită atopică sunt sensibilizaţi la anumite alimente, momentul introducerii alimentelor solide sau strategiile de evitare a alimentelor la femeile însărcinate sau care alăptează nu par să influenţeze riscul apariţiei dermatitei atopice. Alergenii alimentari cel mai frecvent implicaţi în apariţia dermatitei atopice sunt reprezentaţi de laptele de vacă, ouă şi alune. Alimentaţia la sân reprezintă un factor protectic, precum şi diversificarea la 6-61/2 luni a sugarului alăptat(3). Durata de apariţie a simptomelor în dermatita alergică exacerbată de alergeni alimentari variază între minute şi ore dacă reacţia este mediată de IgE şi ore-zile pentru cazurile când reacţia nu este mediată de IgE;
-
apa dură – studiile epidemiologice au arătat existenţa unei corelaţii între duritatea ridicată (niveluri ridicate de carbonat de calciu) a apei menajere şi prevalenţa crescută a dermatitei atopice la copii(6);
-
obezitatea – excesul de greutate (supraponderalitatea/obezitatea) este asociat cu un risc crescut de dermatită atopică, în special dacă excesul de greutate a debutat în copilărie(7).
Tabloul clinic
Tabloul clinic este foarte variabil, în funcţie de vârsta pacientului şi de evoluţia şi intensitatea bolii. Extinderea afectării cutanate este variabilă, de la uşoară şi limitată până la leziuni extinse severe, cu evoluţie cronică. Pruritul şi xeroza cutanată sunt manifestări clinice caracteristice. Eczema acută se caracterizează prin papule şi vezicule eritematoase intens pruriginoase, slab delimitate; se evidenţiază exsudat şi cruste. Leziunile subacute sau cronice sunt reprezentate de papule eritematoase, fără exsudat. În timp apare îngroşarea pielii la nivelul leziunilor cronice, însoţită de fisuri. La mulţi pacienţi se pot evidenţia în acelaşi moment leziuni în diferite stadii.
La sugari, dermatita atopică apare frecvent sub formă de leziuni eritematopapulare sau papuloveziculare localizate preponderent la nivelul pomeţilor, frunţii sau al scalpului, însoţite de prurit marcant.
La copilul mic se evidenţiază leziuni microscuamoase, lichenificate, prezente la nivelul zonelor de flexie ale membrelor superioare, pe faţă sau gât. La adolescenţi şi adulţi, sunt caracteristice leziunile scuamoase, însoţite de prurit intens, la nivelul zonelor de flexie ale membrelor superioare şi inferioare, pe faţă sau gât(1). La adulţi se pot observa alopecia laterală a sprâncenelor (semnul Hertoghe), paloare centrofacială, dermatografism alb şi hiperpigmentare perioculară(3). Caracteristică este apariţia pliului infraorbital, semnul Dennie-Morgan(1). Frecvent se observă fisuri infra-şi/sau retroauriculare, palmare şi plantare; uneori pacienţii prezintă eczemă a mamelonului.
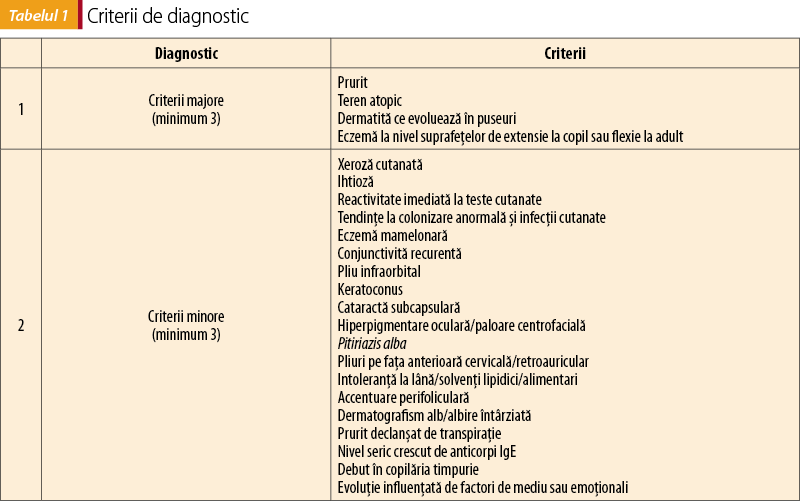
Criterii de diagnostic
Formularea diagnosticului se bazează pe aspectul clinic. Criteriile propuse iniţial de Hanifin şi Rajka au fost revizuite ulterior de către Williams şi grupul The UK Working Party’s Diagnostic Criteria for Atopic Eczema(8).
Astfel că, în prezent, diagnosticul se pune dacă sunt reunite 3 criterii majore din 4 şi 3 criterii minore din cele 19 prezente în tabelul 1(3).
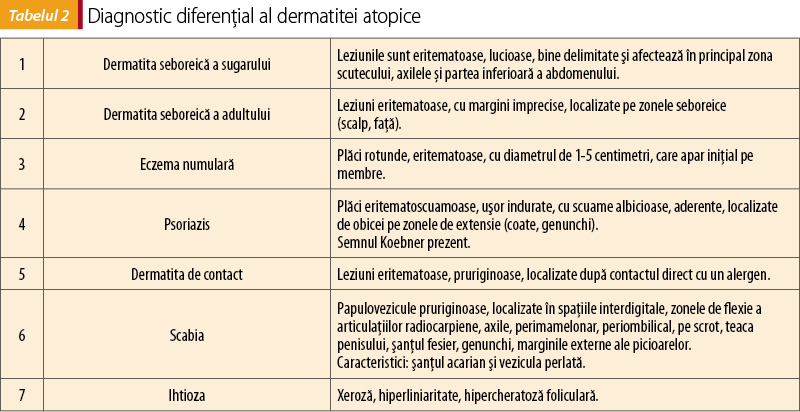
Diagnostic diferenţial
Diagnosticul diferenţial al dermatitei atopice se poate face cu dermatita seboreică a sugarului, dermatita seboreică a adultului, dermatita de contact, eczema numulară, psoriazis, ihtioză şi scabie (tabelul 2). Trebuie să avem în vedere faptul că, de cele mai multe ori, dermatita atopică poate coexista cu celelalte afecţiuni dermatologice. Unele studii au arătat o asociere între dermatita atopică şi limfomul cu celule T. Din acest motiv, evaluarea pacienţilor cu dermatită atopică cu evoluţie severă, cu caracteristici clinice care se suprapun peste stadiul iniţial de limfom, impune diagnosticul diferenţial cu acesta. O mare atenţie trebuie acordată manifestărilor cutanate apărute ca reacţie adversă la diferite medicamente, care uneori sunt diagnosticate în mod eronat ca o dermatită atopică.
Pacienţii cu dermatită atopică prezintă o serie de comorbidităţi, precum prezenţa altor manifestări de atopie (astm, rinită, keratoconjunctivite, alergii alimentare), ihtioză, obezitate, sindrom metabolic, boli cardiovasculare, anemie microcitară, deficit de atenţie, anxietate sau depresie.
Evoluţie şi prognostic
Evoluţia este în puseuri de intensitate şi durată diferite. Aproximativ 70% din cazurile diagnosticate la copil se vindecă. Netratate, leziunile pot persista luni sau chiar ani, având evoluţie spre cronicizare. În perioada copilăriei, pot apărea remisiuni spontane, cu durată variabilă, cu leziuni reduse ca intensitate, dar care ulterior pot prezenta recurenţe. Majoritatea pacienţilor vor asocia ulterior şi alte manifestări atopice, precum astm, rinite sau conjunctivite alergice ori alergii alimentare. Dermatita atopică cu debut în copilărie are un prognostic mai bun decât cea a adultului.
Din punctul de vedere al prevenţiei primare la sugarii care au factori de risc pentru dermatita atopică, singura recomandare care şi-a dovedit eficienţa este promovarea alăptării, minimum 6 luni, vârsta recomandată pentru introducerea alimentelor solide fiind după 6 sau 6 ½ luni. Se recomandă duşurile sau băile rapide cu apă caldă, nu fierbinte, folosind un gel de curăţare blând, bogat în lipide, fără săpunuri sau detergenţi. După baie se recomandă aplicarea rapidă a a emolientelor şi/sau a preparatelor topice prescrise. Uscarea se face prin tamponare, nu prin frecare. Studiile privind suplimentarea dietei cu probiotice (folosind scorul SCORAD) au arătat doar o reducere modestă a severităţii eczemelor, fără a releva o ameliorare clinică evidentă. Dieta este foarte importantă şi urmăreşte în primul rând evitarea alergenilor alimentari identificaţi pentru fiecare pacient în parte, reducerea consumului de zahar şi interzicerea alimentelor procesate.
Tratamentul
Managementul dermatitei atopice include aplicarea unor măsuri nespecifice, precum evitarea alergenilor, dacă au fost identificaţi, şi programe educaţionale. Tratamentul urmăreşte menţinerea hidratării pielii, controlul pruritului, utilizarea agenţilor antiinflamatori topici şi tratamentul infecţiei.
Severitatea bolii, stabilită pe baza scorului SCORAD sau a indexului de severitate, se foloseşte în special pentru standardizarea rezultatelor studiilor şi mai puţin în practică(9).
Indicaţiile de tratament sunt în funcţie de severitatea dermatitei atopice şi de impactul asupra calităţii vieţii pacientului şi familiei, astfel:
-
Forma uşoară este caracterizată clinic prin zone de piele uscată, prurit redus (cu sau fără mici zone de eritem, fără leziuni de grataj); impact redus asupra activităţilor cotidiene, a somnului şi a interacţiunii sociale. În acest stadiu, se indică utilizarea emolientelor, a corticosteroizilor topici de potenţă scăzută-medie sau a inhibitorilor topici de calcineurină (în cazul în care nu răspund sau nu tolerează corticosteroizii)(1,3).
-
Forma moderată prezintă tegument uscat, prurit intens, frecvent, eritem (cu sau fără leziuni de grataj, îngroşarea localizată a pielii); se caracterizează prin impact moderat asupra activităţilor cotidiene, prezenţa anxietăţii, limitarea interacţiunii sociale, tulburări de somn frecvente. În această formă se recomandă asocierea emolientelor cu terapie proactivă, cu inhibitori de calcineurină topici sau corticosteroizi topici de potenţă medie sau mare şi aplicarea de pansamente umede. De asemenea, se poate asocia şi terapia cu ultraviolete(1,3).
-
Forma severă se caracterizează prin tegument uscat, prurit permanent, eritem (cu sau fără excoriaţie, lichenificare, hemoragii, fisuri, modificări de pigmentare); determină limitarea severă a activităţilor cotidiene, afectare psihică (izolare socială, anxietate, depresie), insomnie. Această formă clinică impune spitalizare şi tratament sistemic: ciclosporină A, corticosteroizi orali (cure scurte), metotrexat, azatioprină, micofenolat mofetil, dupilumab, alitretinoin sau fototerapie cu PUVA(1,3).
Conflict of interests: The author declares no conflict of interests.
Bibliografie
- Eichenfield LF, Tom WL, Chamlin SL, et al. Guidelines of care for the management of atopic dermatitis. J Am Acad Dermatol. 2014; 70(2):338. Epub 2013 Nov 27.
- Williams H, Flohr C. How epidemiology has challenged 3 prevailing concepts about atopic dermatitis. J Allergy Clin Immunol. 2006 Jul; 118(1):209-13.
- Lisievici C, Solomon I, Drăghici CC, et al. Provocări medicale ale dermatitei alergice. Medichub, Supliment de Dermatologie, martie 2018.
- Boguniewicz M, Leung DY. Atopic dermatitis: a disease of altered skin barrier and immune dysregulation. Immunol Rev. 2011; 242(1):233.
- Flohr C, Yeo L. Atopic dermatitis and the hygiene hypothesis revisited. Curr Probl Dermatol. 2011; 41:1-34.
- Arnedo-Pena A, Bellido-Blasco J, Puig-Barbera J, et al. Domestic water hardness and prevalence of atopic eczema in Castellon (Spain) school children. Salud Publica Mex. 2007 Jul-Aug; 49(4):295-301.
- Ali Z, Suppli Ulbrik C, Agner T. Is atopic dermatitis associated with obesity? A systematic review of observational studies. J Eur Acad Dermatol Venerol. 2018 Aug; 32(8):1246-1255.
- Brenninkmeijer EE, Schram ME, Leeflang MM, et al. Diagnostic criteria for atopic dermatitis: a systematic review. Br J Dermatol. 2008; 158(4),754-765.
- Schmitt J, Langan S, Deckert S, et al. Assessment of clinical signs of atopic dermatitis: a systematic review and recommendation. J Allergy Clin Immunol. 2013; 132(6):1337.
Articole din ediţiile anterioare
Managementul riscului cardiovascular în sindromul ovarelor polichistice în practica medicului de familie
Sindromul ovarului polichistic (SOPC) este una dintre cele mai frecvente tulburări hormonale ale femeilor în perioada de reproducere. Semnele și s...
Prevenţia accidentului vascular cerebral la pacientul cu patologie cardiovasculară
Accidentul vascular cerebral (AVC) este o cauză importantă de morbiditate şi mortalitate în România, reprezentând o problemă de sănătate pub...
Infecţiile piciorului diabetic
Infecţiile piciorului diabetic (IPD) reprezintă cele mai comune probleme pe care le întâmpină pacientul diabetic, reprezentând o complicaţie cos...
Cancerul gastric - abordare diagnostică şi terapeutică în echipă. Rolul medicului de familie
Rata de deces ridicată într-o boală curabilă, atunci când diagnosticul este pus precoce, a determinat specialiștii să încerce ameliorarea diagnosti...