Vaccination prophylaxis is an important component of preventive medicine. The current pandemic context brings to the fore the hesitation to vaccinate. The family doctor has the important mission to propose and promote COVID-19 vaccination. The counseling process is time and resource consuming. This justifies the use of an algorithm, a short communication guide with clear and accessible landmarks. One such tool is the mobile phone application for healthcare professionals, the LENA application. The instrument, developed at the initiative and with the funding of the WHO, coherently summarizes the model of an intervention for effective counseling.
Ezitarea la vaccinarea COVID-19 – o provocare pentru practica medicului de familie
COVID-19 vaccine hesitancy – a challenge for family physician practice
First published: 03 aprilie 2021
Editorial Group: MEDICHUB MEDIA
DOI: 10.26416./Med.140.2.2021.4969
Abstract
Rezumat
Profilaxia prin vaccinare reprezintă o componentă importantă a medicinei preventive. Actualul context pandemic readuce în prim-plan ezitarea în faţa vaccinării. Medicul de familie are misiunea importantă de a propune şi promova vaccinarea anti-COVID-19. Procesul de consiliere este unul consumator de timp şi resurse. Se justifică, astfel, utilizarea unui algoritm, un scurt ghid de comunicare cu repere clare şi accesibile. Un astfel de instrument este aplicaţia pentru telefoane mobile destinată profesioniştilor din sănătate, LENA. Instrumentul, dezvoltat la iniţiativa şi cu finanţarea OMS, sintetizează coerent modelul unei intervenţii pentru o consiliere eficientă.
Medicina preventivă a devenit prioritatea tuturor sistemelor de sănătate la nivel mondial, costurile directe şi indirecte atribuibile diverselor patologii fiind mult reduse prin profilaxie eficientă. Vaccinarea, măsură eficientă de prevenire a unor boli transmisibile, este utilă nu numai pentru protecţia individuală, ci şi pentru protecţia de grup, având astfel un important impact la nivel social.
O provocare constantă, identificată de peste un deceniu, este reticenţa unui segment semnificativ din populaţie de a accepta imunizările. Fenomenul, observat la nivel mondial, a determinat emiterea în 2011 a unei recomandări a Grupului Consultativ Strategic de Experţi (SAGE) al Organizaţiei Mondiale a Sănătăţii pentru înfiinţarea unui grup de lucru care să abordeze tema ezitării populaţiei la vaccinare. Astfel, a fost definită ezitarea la vaccinare ca fiind „fenomenul de întârziere a acceptării sau refuzul vaccinurilor, în ciuda disponibilităţii acestora”. Ezitarea este complexă şi specifică contextului şi variază în funcţie de timp, areal geografic şi tip de vaccin(1).
Actualul context pandemic readuce în prim-plan ezitarea acceptării prevenţiei prin vaccinare. Astfel, în condiţiile lipsei unui tratament etiologic, ale unui polimorfism mare al COVID-19, vaccinul rămâne soluţia eficientă şi documentată pentru a reduce riscul de îmbolnăvire şi riscul de a dezvolta forme severe ale afecţiunii. Chiar şi în aceste condiţii, există un segment de populaţie care refuză sau amână nejustificat vaccinarea.
Medicul de familie are misiunea importantă de a propune şi promova vaccinarea anti-COVID-19. Procesul de consiliere în masă este consumator de timp şi resurse şi, concomitent, contribuie suplimentar la suprasolicitarea sistemului de asistenţă primară. Furnizorii de servicii de sănătate trebuie să comunice eficient despre vaccinare. Pentru aceasta, ei pot utiliza un algoritm, un scurt ghid de comunicare cu repere clare şi accesibile(3). Algoritmul, realizat în cadrul unui proiect al Organizaţiei Mondiale a Sănătăţii (OMS), materializat atât în format editabil, cât şi sub forma unei aplicaţii informatice, furnizează profesionistului din sănătate cea mai scurtă şi eficientă metodă de consiliere provaccinare(2).
Identificarea ezitării faţă de vaccinare este primul pas în procesul de consiliere. Procesul începe eficient dacă în loc de o întrebare se utilizează o afirmaţie: „Sunteţi eligibil să fiţi vaccinat azi cu vaccinul pentru COVID-19” sau „Acum este momentul să fiţi vaccinat împotriva COVID-19.” Răspunsul indică imediat nivelul de acceptare al persoanei cu care interacţionează medicul. Un răspuns scurt, ferm, afirmativ, precum şi solicitarea datelor despre proces sau programarea la vaccinare reprezintă atitudinea de acceptare certă. La polul opus, medicul poate întâlni un răspuns ferm negativ, situaţie în care este indicat să nu se insiste inutil pentru a nu bloca posibilitatea unui dialog ulterior(2,5).
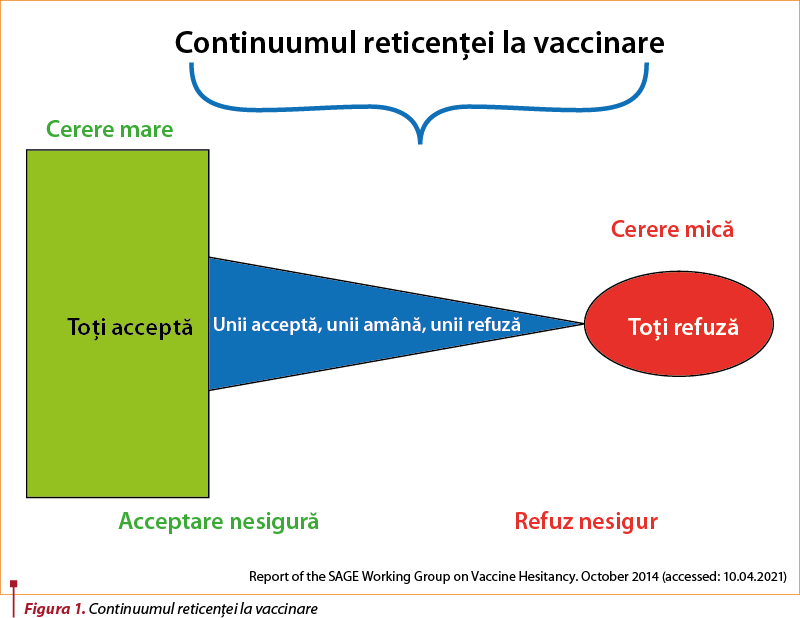
Majoritatea persoanelor pentru care profesionistul din sănătate recomandă vaccinarea aşteaptă explicaţii şi încurajări, conturându-se astfel segmentul persoanelor care nu sunt hotărâte să se vaccineze, nu acceptă, dar nici nu refuză categoric intervenţia. „O să mă vaccinez, dar...”, „Nu ştiu... aştept să şi-l facă alţii mai întâi...”, „Nu, nu sunt sigur că e bun pentru mine” reprezintă formule ce pot fi identificate în răspunsurile persoanelor care ezită să se vaccineze. Plaja acestora este variabilă, de la acceptare nesigură, amânare, până la refuz nesigur. Pentru această categorie, intervenţia medicului este decisivă în procesul decizional. În situaţia menţionată, interacţiunea medic-pacient, consumatoare de timp şi de a cărei calitate depinde fundamental decizia finală a candidatului la vaccinare, trebuie să fie ghidată de tehnica interviului motivaţional. Sunt necesare, astfel, întrebări deschise, acceptarea îngrijorărilor pacienţilor, cu identificarea clară a beneficiilor vaccinării. Astfel, modele de întrebări deschise, precum „Care este cea mai mare îngrijorare legată de acest vaccin?” sau „Ce vă îngrijorează mai mult...?”, permit interlocutorului să puncteze toate aspectele pe care le doreşte clarificate în legătură cu vaccinarea propusă. Persoana cu indicaţie de vaccinare, dar nehotărâtă, va fi mult mai dispusă să primească sfaturi dacă medicul îi acceptă îndoielile şi remarcă preocuparea sa pentru prevenţie prin vaccinare. Utilizarea sintagmelor: „Înţeleg că vreţi să faceţi cea mai bună alegere pentru sănătatea dvs., dar sunteţi îngrijorat de...” sau „Înţeleg că poate fi dificil să alegi din informaţiile existente”, „Văd că sunteţi preocupat şi aţi citit multe despre acest vaccin...” etc. sunt variante optime pentru menţinerea deschisă a comunicării în vederea acceptării. În situaţia în care persoana ezitantă, ca urmare a interacţiunii cu medicul său, tinde să accepte imunizarea, acest fapt trebuie ferm subliniat şi însoţit de clarificările solicitate şi de descrierea paşilor ulteriori: „Dacă sunteţi de acord, pot să vă spun câte ceva despre...”, „Pare că preocupările dvs. se referă mai degrabă la...”, „Acum, că am discutat despre aceste aspecte, ce doriţi să faceţi în continuare?” sunt modele de comunicare care au menirea de a da încredere pacientului, permit clarificări şi pot consolida astfel trecerea persoanei ezitante în categoria persoanelor care acceptă vaccinarea.
Este esenţial ca medicul să asculte activ pacientul, să nu judece şi să nu minimizeze îngrijorările acestuia, să discute cu respect şi să evite disputele. Răspunsurile trebuie să fie empatice, să ofere încurajări şi, nu în ultimul rând, să ofere recomandarea fermă de vaccinare. Principalele îngrijorări identificate în practică sunt cele legate de efectele secundare, eficienţa, siguranţa şi calitatea produselor utilizate pentru imunizare.
Consultaţia destinată consilierii pacientului ezitant poate fi finalizată fie prin refuzul ferm al acestuia, moment în care se recomandă o atitudine care să nu blocheze interacţiunile ulterioare, fie prin acceptarea vaccinării, situaţie în care pacientul trebuie felicitat pentru decizie şi indicaţi paşii următori. Există şi situaţia în care pacientul rămâne în categoria „ezitanţilor”, situaţie în care se pot utiliza resurse suplimentare, astfel încât pacientul poate primi propunerea de a discuta şi cu alţi colegi medici, lideri comunitari, acolo unde este posibil. Este indicat să se programeze la o nouă consultaţie dedicată vaccinării dacă decizia nu a fost ferm exprimată.
Pacienţii care acceptă imunizarea împotriva COVID-19 solicită clarificări despre ce trebuie făcut pentru a beneficia de această intervenţie. În acest context, punctăm principalele informaţii pe care medicul de familie le poate oferi, inclusiv în format tipărit:
Programarea o poate face direct pacientul, prin intermediul unui cont personal creat pe site-ul oficial ROVACCINARE sau prin telefon, prin intermediul serviciului Call-center. Persoana poate fi programată şi de către medicul sau angajatorul său, iar în anumite situaţii, de către serviciile sociale din consiliile locale.
Înainte de vaccinare, pacientul trebuie să se asigure că datele de contact oferite în vederea vaccinării sunt corecte, iar în situaţia de evitat în care nu se poate onora programarea, este indicat ca aceasta să fie modificată sau anulată. Dacă a intervenit ceva care poate împiedica prezenţa pentru administrarea vaccinului, dacă persoana este diagnosticată cu o afecţiune acută, este în carantină etc., atunci programarea nu se anulează până nu se discută cu medicul de familie.
La vaccinare, pacientul este informat despre tipul de vaccin cu care este imunizat şi când este momentul pentru cea de-a doua doză. Acesta este sfătuit să răspundă sincer la chestionarul din centrele unde se administrează vaccinul pentru a putea fi vaccinat în siguranţă. La finalul procesului se va elibera o adeverinţă care atestă vaccinarea.
După administrarea vaccinului, majoritatea persoanelor NU au reacţii adverse. Este posibilă totuşi apariţia unor reacţii secundare, acestea fiind o dovadă suplimentară a reactivităţii, dar lipsa lor nu face vaccinarea mai puţin eficientă.
Reacţiile posibile după vaccinare pot fi locale (durere, congestie, uşor edem la locul administrării) sau generale (astenie, cefalee, mialgii, febră sau frisoane, limfadenopatie axilară etc.). În cazuri excepţionale, reacţiile vă pot influenţa capacitatea normală de a desfăşura activităţile zilnice, dar dispar frecvent în câteva ore, uneori în câteva zile.
Alte sfaturi generale care pot fi utile:
NU se utilizează medicaţie cu scop preventiv înainte de vaccinare!
unele produse (ibuprofen, paracetamol, antihistaminice) pot fi utile pentru a combate durerea sau disconfortul după vaccinare şi se utilizează doar cu acordul medicului;
REACŢIILE LOCALE pot fi reduse aplicând o compresă rece la locul administrării; mobilizarea braţului şi exerciţiile uşoare pot fi utile în acest sens;
REACŢIILE GENERALE pot fi reduse consumând multe lichide şi purtând o îmbrăcăminte lejeră.
Pacientul trebuie să fie sfătuit să vorbească cu un medic dacă doreşte să găsească răspunsuri corecte la incertitudinile legate de vaccin şi în situaţiile în care reacţiile locale se agravează după 24 de ore sau reacţiile generale nu par să cedeze după 1-2 zile.
Nu în ultimul rând, este important ca pacienţii noştri să cunoască faptul că vaccinul are eficienţă maximă doar ÎNCEPÂND cu ziua 7-14 după rapel (a doua doză), că persoanele care au trecut prin boală se vor vaccina conform indicaţiilor medicului, că nu este necesară testarea înainte de vaccinare, iar vaccinarea unei persoane asimptomatice, dar infectată cu COVID-19 nu reprezintă un risc suplimentar pentru aceasta. Vaccinarea nu indică şi nu permite renunţarea la măsurile de distanţare fizică (purtarea măştii, evitarea spaţiilor aglomerate etc.) şi a regulilor de igienă personală(3).
Concluzii
Procesul de promovare a vaccinării anti-COVID-19 este esenţial în contextul actual. Medicii de familie trebuie să facă faţă unor provocări constante şi consumatoare de timp, motiv pentru care ne preocupă furnizarea de instrumente care să ajute practica acestuia, inclusiv atunci când se recomandă vaccinarea. Un discurs sistematizat, o atitudine empatică şi de acceptare, alături de siguranţa recomandărilor sunt câteva aspecte care fac ca demersurile profesionistului din medicina primară să câştige greutate, să convingă, în beneficiul direct al pacientului ca individ, dar şi al comunităţii în care trăieşte. Un astfel de instrument care înglobează toate recomandările anterioare este aplicaţia pentru telefoane mobile destinată profesioniştilor din sănătate, LENA, aplicaţie dezvoltată la iniţiativa şi cu finanţarea OMS şi care va fi disponibilă în cel mai scurt timp.
Conflict of interests: The authors declare no conflict of interests.
Bibliografie
-
https://www.who.int/immunization/sage/meetings/2014/october/1_Report_WORKING_GROUP_vaccine_hesitancy_final.pdf
-
https://www.euro.who.int/en/countries/romania/news/news/2021/3/who-engages-health-workers-in-romania-to-reach-out-on-the-benefits-of-covid-19-vaccines-in-pilot-project
-
https://openwho.org/courses/covid-19-vaccination-healthworkers-en
-
https://vaccinare-covid.gov.ro/resurse/surse-oficiale-de-informare/
-
https://www.researchgate.net/publication/340544933_Motivational_interviewing_A_powerful_tool_to_address_vaccine_hesitancy/link/5e8ffc1092851c2f52911754/dow
Articole din ediţiile anterioare
Vaccinarea anti-HPV: actualităţi şi perspective
Virusul papilomatozei umane (HPV) este cel mai răspândit virus cu transmitere sexuală în lume. Se estimează că, pe parcursul vieţii, opt din zece p...
Vaccinarea gravidei
Articolul discută importanţa vaccinării în timpul sarcinii pentru protejarea sănătăţii mamei şi a fătului împotriva unor boli grave.
COVID-19 – viroza care ne-a schimbat viaţa
Noul tip de coronavirus şi boala produsă de acesta (COVID-19) ne-au schimbat în mod radical viaţa în decurs de numai 6 luni. Este cea mai mare pand...
Noi abordări privind imunizarea populaţiei prin vaccinarea antigripală
Un nou mod de abordare a vaccinării populaţiei împotriva gripei sezoniere s-a implementat începând cu sezonul 2023-2024. Noutatea acestui program...