Musculoskeletal pain is a frequent pediatric complaint, often of a non-specific nature. Pain can be located at any of the structures or components of the locomotor system. The causes of pain can be multiple: posttraumatic, inflammatory, infectious, degenerative or malignant. Differential diagnosis and the management of musculoskeletal pain in children are a challenge for the practitioner.
Evaluarea și managementul durerii musculoscheletale la copil
Evaluation and management of musculoskeletal pain in children
First published: 03 noiembrie 2017
Editorial Group: MEDICHUB MEDIA
DOI: 10.26416/Pedi.47.3.2017.1185
Abstract
Rezumat
Durerea musculoscheletală reprezintă o patologie frecventă la vârstă pediatrică, cu caracter deseori nespecific. Suferinţa algică poate fi localizată la oricare dintre structurile sau elementele componente ale aparatului locomotor. Cauzele acestei dureri pot fi multiple: posttraumatice, inflamatorii, infecţioase, degenerative sau maligne. Diagnosticul diferenţial și managementul durerii musculoscheletale la copil reprezintă o provocare pentru medicul practician.
Ca etiologie, cauzele durerii musculoscheletale sunt multiple, uneori greu identificabile, exact, la vârsta pediatrică. De multe ori, copilul nu precizează sediul exact al durerii, de aceea examenul clinic corect și complet este imperios necesar în orientarea diagnosticului pozitiv și diferențial.
Există mai multe posibile sedii ale durerii musculoscheletale la copil:
- osul poate fi afectat ca urmare a unei fracturi (traumatism acut, fractură de stres sau oboseală acută, fractură de compresiune sau suprasolicitare) ori prin dislocare. De multe ori, durerea apare ca urmare a prezenței unei metastaze sau din cauza altor leziuni osoase intrinsece (chist osos, osteom, hemangiom etc.);
- articulația este sediul unei suferințe dureroase cauzate de o afecțiune cartilaginoasă (ruptura de menisc), de degenerarea structurii (boala artrozică), inflamația locoregională (artrită) sau dislocarea unui fragment rupt. În acest caz, anamneza atentă este necesară, pentru posibila identificare a elementului cauzator;
- lichidul sinovial poate fi sediul durerii în cazul gutei, pseudogutei sau al unei infecții;
- ligamentele pot fi rupte, întinse, contractate, toate aceste modificări conducând la durere musculoscheletală locoregională;
- capsula sau bursele generează durere musculoscheletală acută când sunt inflamate;
- mușchii și tendoanele se pot întinde sau rupe, se pot contracta, pot prezenta semne de oboseală sau slăbire ori pot fi inflamate. Durerea musculară mai apare în cazul afecțiunilor musculare intrinseci (miopatii) sau în cazul existenței unor puncte trigger ori tender ale durerii în context miofascial. De asemenea, durerea poate apărea ca urmare a inflamației tecilor sinoviale ale tendoanelor (tenosinovite);
- nervul poate fi comprimat la nivelul rădăcinii sale sau la nivelul traseului său periferic, cu nevralgiile consecutive (intercostală, cervicală). Acesta poate fi afectat prin traumatism direct sau prin boli dismetabolice (neuropatia diabetică).
Durerea cronică este, cel mai frecvent, datorată distrugerii sau inflamației structurilor periferice. De exemplu, în artrita juvenilă idiopatică, boală autoimună inflamatorie articulară, durerea reprezintă manifestarea cardinală, fiind o componentă a inflamației articulare. Este o durere cronică, localizată la nivelul articulațiilor periferice sau axiale, iar între criteriile clinice de diagnostic, alături de limitarea capacității motorii, la examenul clinic se constată sensibilitate sau durere la mișcarea articulației. Redoarea matinală reprezintă un element clinico-anamnestic deosebit de important. Alte elemente clinice ale inflamației articulare (tumefacție, roșeață, căldură locală), alături de contextul febril, trebuie apreciate de către medicul clinician pediatru.
În lupusul eritematos sistemic (LES), artralgiile constituie primul simptom care apare la majoritatea pacienților. Afectarea articulară - artrita reprezintă unul dintre criteriile de diagnostic (4 din 11: rash malar sau discoid, fotosensibilitate, artrită, afectare renală, cutanată, hepatologică + alte tulburări imunologice).
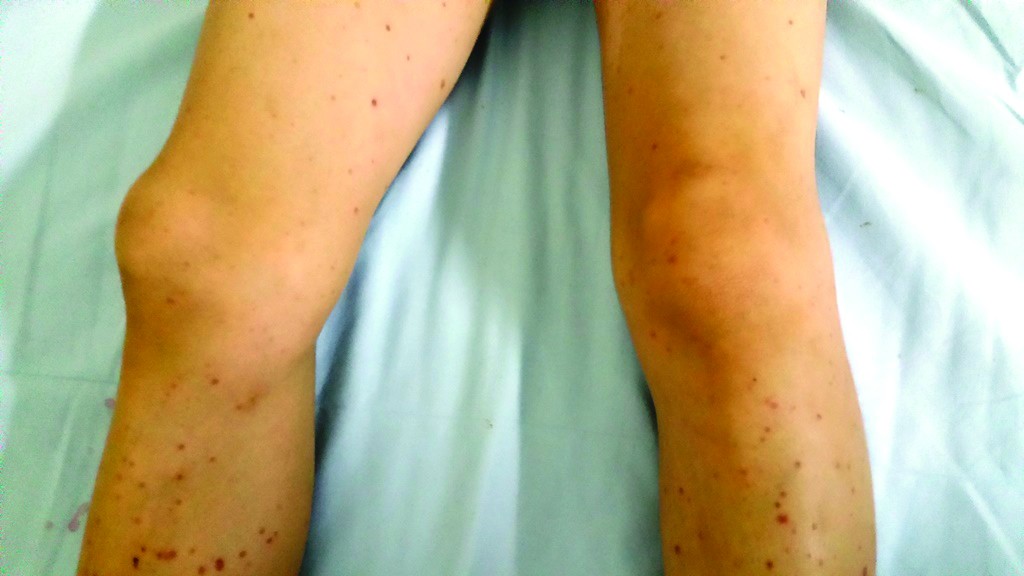
- Durerea articulară din purpura Henoch-Schönlein apare ca rezultat al vasculitei imune de la nivel articular. Uneori, durerile articulare preced apariția elementelor purpurice, făcând dificil diagnosticul diferențial. Forma de boală Schönlein este caracterizată prin caracterul izolat al manifestărilor articulare. Durerile sunt uneori atroce și cedează greu la administrarea antalgicelor uzuale.

Evaluarea durerii
Evaluarea pacientului cu durere musculoscheletală acută implică antecedentele personale și heredocolaterale, istoricul suferinței dureroase actuale și impactul infirmității asupra performanțelor funcționale (activitățile zilnice, rezistența fizică la efort).Etapa inițială a examinării este reprezentată de observarea atentă a copilului: mersul, modul cum se așază, mișcările spontane, interesul față de mediu și față de anturaj.
Se observă mimica, faciesul, reacțiile la mediu și la diverse întrebări sau manevre ale examinatorului.
Copilul mare și adolescentul relatează și calitatea și intensitatea durerii, în funcție de anumiți factori emoționali, biologici, utilizându-se în principal metodele directe de evaluare, dar și cele indirecte.
- Dialogul poate viza o serie de aspecte: să compare nivelul durerii cu diferite obiecte sau gesturi, să compare durerea actuală cu experiențe dureroase anterioare, să dea copilului repere temporale care permit aprecierea duratei durerii.
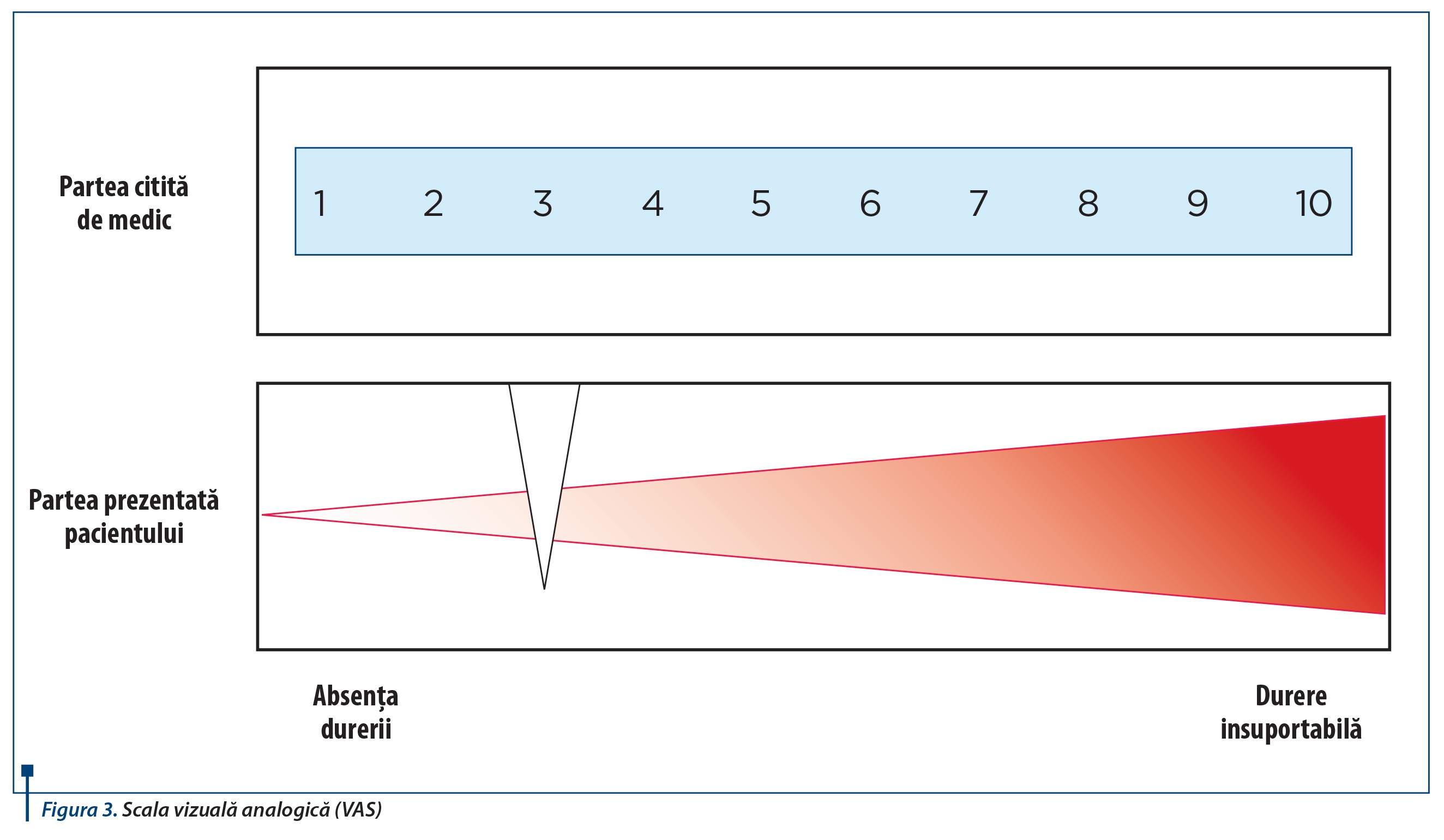
- Metoda scalei vizuale analogice (SVA) constă în indicarea pe o scală rectilinie, gradată, de la un minim (0 - absența durerii) la un maxim (10 - durere insuportabilă), de către copil și a aprecierii sale în legătură cu intensitatea durerii. Scala are două fețe: o față accesibilă privirii copilului - marcată cu un simbol sugestiv pentru intensitatea crescătoare - și o față accesibilă medicului, care redă în mod analogic aprecierea făcută de pacient (figura 3).
- Metoda scalei cu chipuri simbolice (OUCHER) constă în indicarea pe o scală rectilinie a unui chip simbolic care exprimă, succesiv, grade crescânde de durere (figura 4).
- Desenarea zonelor dureroase pe o schemă corporală (față și spate) conferă copilului un rol activ în diagnostic. Aceasta implică alegerea a patru creioane colorate care să exprime, pe rând, absența durerii, durerea mică, durerea moderată și durerea mare. Apoi, pe schema corporală, i se cere copilului să localizeze, cu ajutorul culorilor alese, zonele corpului în care există durere, eventual iradierea sa.
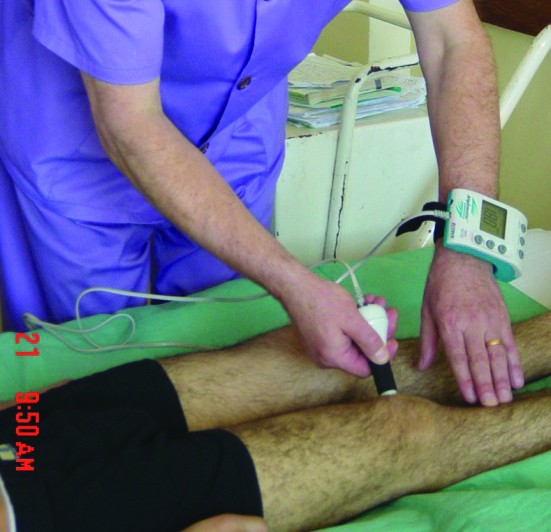
Măsurarea obiectivă a durerii se poate realiza actualmente prin utilizarea unui aparat numit algometru, care înregistrează un reflex de retragere a unui nerv cutanat senzitiv, consecutiv stimulării electrice nociceptive reprezentând pragul minim al durerii (intensitatea stimulării electrice care declanșează acest reflex). Algometria cuantifică pragul de durere prin măsurarea forței aplicate într-o zonă specifică. Rezultatele sunt transpuse în unități de presiune; valorile pragului de presiune mai mari de 3 kg/cm2 (sonda de 1 cm2) indică o patologie și sunt semnificative din punct de vedere clinic.
Utilizarea algometriei ar putea aduce beneficii în domeniul farmacologiei, pentru evaluarea efectului placebo sau pentru dozarea medicamentelor, în special a analgezicelor, în secțiile ATI, pentru a cuantifica efectului anesteziei, în bolile reumatologice, pentru evaluare sau pentru depistarea maladiilor în stadiul lor incipient, precum și la determinarea sensibilității dureroase individuale.
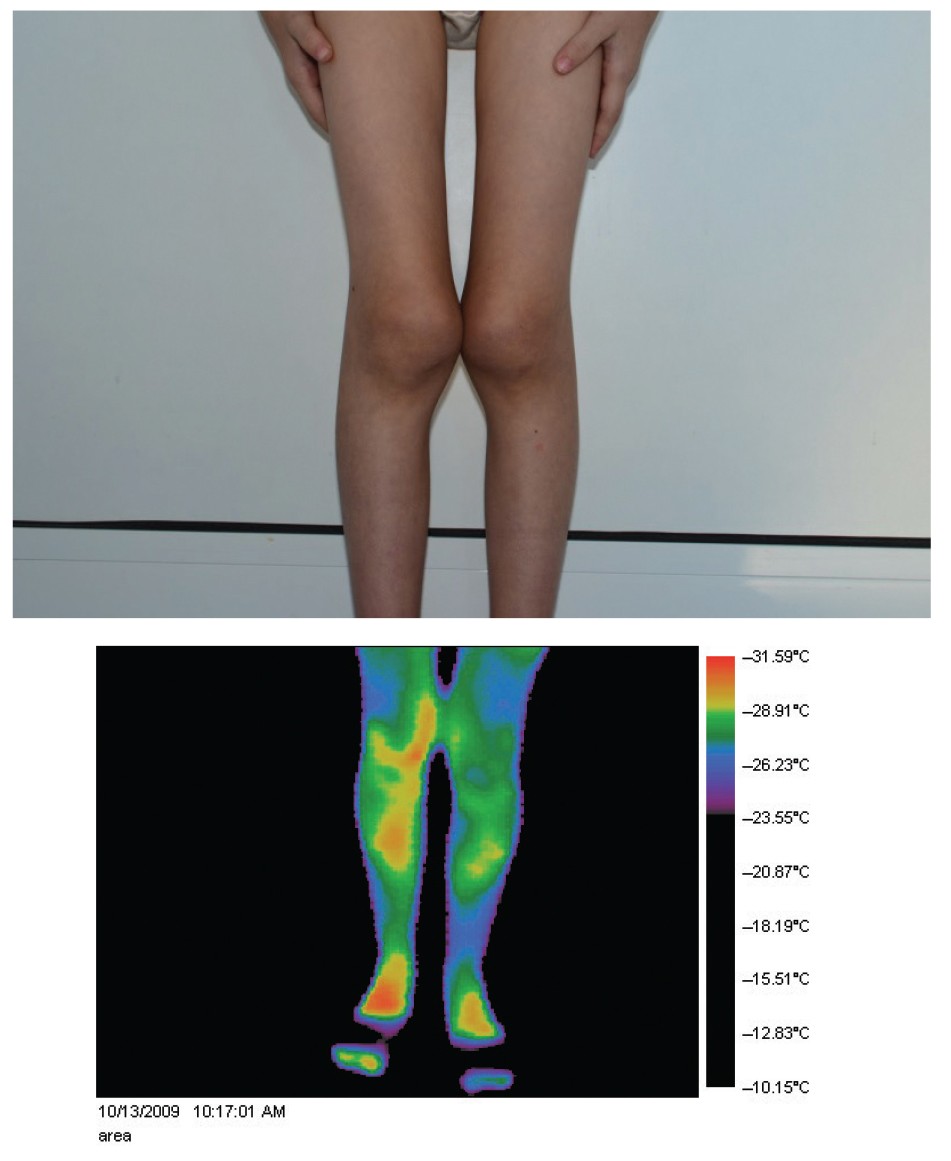
Termografia cutanată evidențiază modificările de temperatură la nivelul diferitelor segmente ale corpului, imaginile fiind corelate în toate cazurile cu sediul durerii, intensitatea durerii și parametrii inflamatori.

Principii de tratament al durerii musculoscheletale
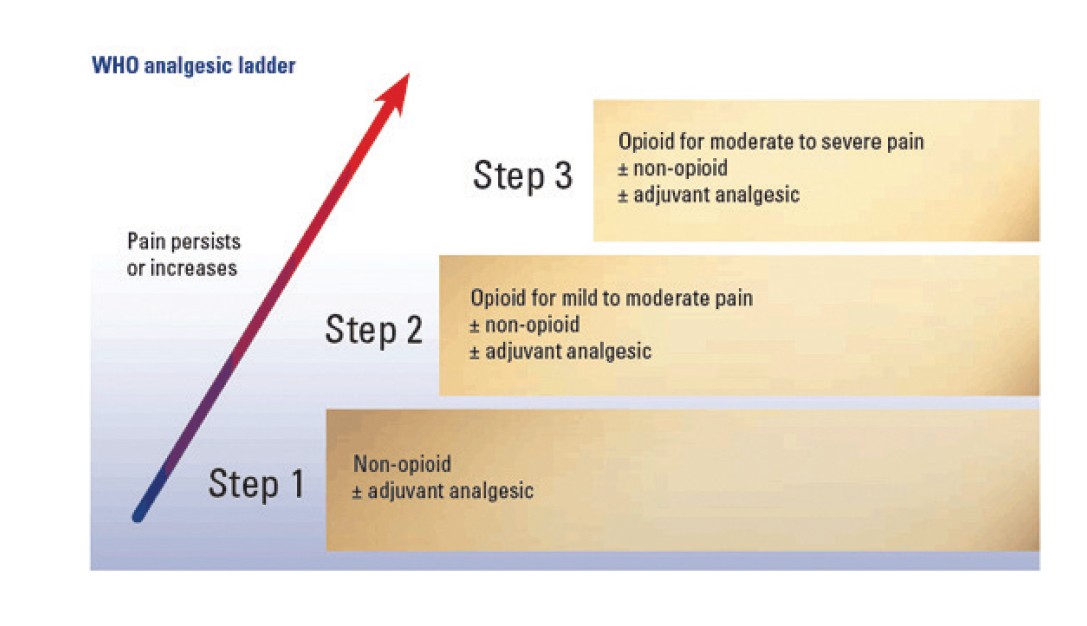
Inițierea unui tratament analgezic la copil trebuie să țină seama de anumite particularități de farmacocinetică și farmacodinamică. Sistemul enzimatic hepatic implicat în metabolismul unor medicamente se maturează odată cu vârsta, capacitatea de legare proteică este scăzută și clearance-ul substanțelor analgezice este diferit între grupurile de vârstă. Alegerea tratamentului analgezic trebuie individualizată la copil, pentru a se obține un raport optim între analgezie și efecte secundare.Organizația Mondială a Sănătății (OMS) sugerează inițierea tratamentului durerii în funcție de treapta de severitate:
- durerea ușoară (treapta I): agenți analgezici nonopioizi (inhibitor de prostaglandine - ISP);
- în durerea moderată (treapta II): analgezice opioide slabe sau combinații între IPS și un opiod slab (de exemplu, paracetamol sau un antiinflamator nesteroidian + codeină);
- durerea importantă, severă (treapta III) - analgezice opioide puternice (cu administrare, în principal, parenteral).
Treapta I de severitate a durerii
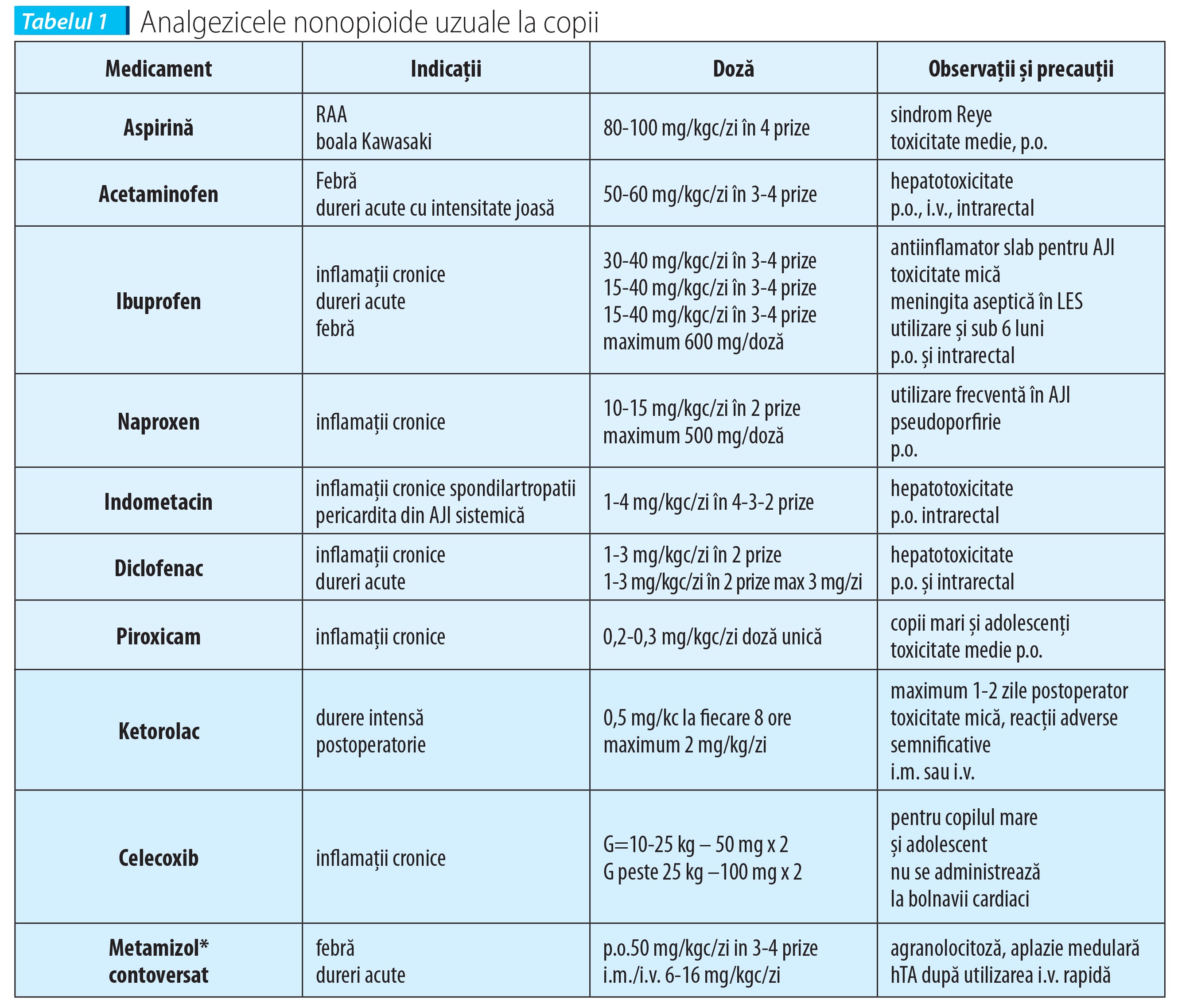
Inhibitorii sintezei de prostaglandine (ISP) interferează cu funcția ciclooxigenazelor, prevenind conversia acidului arahidonic în prostaglandine (PG) și tromboxani, implicate în producerea hiperemiei, a edemului și a durerii în țesuturile lezate. ISP sunt derivați paraaminofenolici (acetaminofen, fenacetina), salicilați (acidul acetilsalicilic) și AINS (ibuprofen, naproxen, tolmentin, ketorolac etc.).Acetaminofenul (paracetamolul) este antipireticul cel mai utilizat în perioada copilăriei și are, la aceleași concentrații serice, acțiune analgezică importantă și antiinflamatoare ușoară. Se distribuie egal în întreg organismul uman. Este rapid și aproape complet absorbit la nivel intestinal (concentrația serică maximă este atinsă la 30-60 de minute). Se metabolizează la nivel hepatic (sulfoconjugare, glicuronoconjugare, oxidare prin citocromul P450) și e secretat urinar (3% în formă liberă). Acționează la nivel central, durata de acțiune fiind de 4-6 ore. Dozele recomandate sunt de 10-15 mg/kc la 4-6 ore (maximum 4 g/24 ore) în administrarea pe cale orală. Este disponibil în diferite forme: orale - sirop, comprimate sau supozitoare. Administrarea intrarectală trebuie evitată la pacienții neutropenici. Atunci când nu sunt contraindicații, se preferă administrarea orală, absorbția supozitoarelor fiind mai puțin eficace și chiar contraindicată la bolnavii neutropenici. Comparativ cu AINS, paracetamolul are mai puține reacții adverse: nu produce iritații sau ulcerații digestive, nu inhibă funcționalitatea plachetară. Cea mai de temut complicație este afectarea hepatică, putând ajunge până la insuficiență hepatică acută fulminantă (antidotul este reprezentat de N-acetilcisteină); copiii mici sunt mai rezistenți la hepatotoxicitatea paracetamolului.
Antiinflamatoarele nesteroidiene (AINS) au utilizare extrem de extinsă în pediatrie: febră, dureri minime sau medii, acute sau cronice ori asocieri, în vederea reducerii dozelor de analgezice opioide. Indicația majoră este reprezentată de durerea de cauză inflamatorie (de exemplu, artrita juvenilă idiopatică; AJI). Debutul efectului analgezic este relativ rapid, dar efectul antiinflamator este tardiv și implică uneori creșterea dozelor în vederea unui răspuns optim.
AINS se clasifică:
- Din punct de vedere chimic
2. Indoli - indometacin
3. Pirazolone - fenilbutazonă
4. Fenamați - acid mefenamic
5. Acizi propionici - ibuprofen, ketoprofen, naproxen
6. Acizi fenil acetici - diclofenac, aceclofenac
7. Oxicami - piroxicam, meloxicam
8. Sulfonanilide - nimesulide
9. Coxibi - celecoxib, rofexocib (scos din uz), valdecoxib.
- Din punctul de vedere al acțiunii la nivelul ciclooxigenazelor:
2. Inhibitori preferențial COX-2 - nimesulid, meloxicam, aceclofenac.
3. Inhibitori selectivi COX-2.
- Prima generație - celecoxib, rofecoxib
- Generația a doua - valdecoxib, parecoxib.
Efecte secundare ale AINS sunt importante, mai ales în terapia de lungă durată: gastrointestinale, renale, hepatice, trombocitare, produc bronhoconstricție la astmatici sau la unii copii cu rinită alergică, polipoză nazală, reacții neurologice și psihice. Aceste efecte secundare limitează utilizarea lor la bolnavii cu risc: sindroame majore de deshidratare, insuficiență renală, boli alergice, ulcere gastrice, patologie intestinală. Antiinflamatoarele nesteroidiene nu sunt de obicei administrate copiilor sub vârsta de 6 luni, din cauza imaturității funcției renale. Nu s-a constatat superioritatea eficienței unui anumit antiinflamator nesteroidian sau a unei anumite căi de administrare și nici obținerea unor beneficii suplimentare prin administrarea unor doze care depășesc doza maximă.
În ceea ce privește utilizarea salicilaților, aceasta a scăzut mult de la raportările asocierii aspirinei cu apariția sindromului Reye sau cu acidoza metabolică la sugar, limitând administrarea în anumite boli reumatologice sau ca antiagregant plachetar.
Metamizolul (algocalmin) este o pirazolonă cu proprietăți analgezice și antipiretice importante și minime efecte antispastice și antiinflamatoare. Reacțiile adverse, de tip agranulocitoză sau aplazie medulară ori hipotensiunea apărută după administrarea intravenoasă rapidă, au determinat trecerea acestui medicament pe „lista de rezervă”, fiind rezervat cazurilor de febră neresponsivă la alte antipiretice și, foarte rar, utilizat ca antialgic în durerea de origine spastică. După absorbție, metamizolul se leagă de proteinele plasmatice în proporție de 50-60%, este metabolizat hepatic și eliminat pe cale renală.
Treapta a II-a de severitate a durerii
Se utilizează analgezice opioide slabe sau combinații analgezice nonopioide cu opioide slabe. În tratamentul durerii moderate sau la pacienții la care nu se obține analgezia cu agenții de treapta I se recomandă utilizarea opioidelor slabe sau a combinațiilor de paracetamol, aspirină sau AINS și un opioid slab, cu eliberare rapidă, precum codeină, dihidrocodeină, tramadol sau propoxifen, ori cu un opoid puternic, precum morfină sau oxicodon, în doze reduse. Analgezicul de elecție al treptei a II-a al scării OMS este reprezentat de tramadol, agonist al recaptării neurotransmițătorilor norepinefrinici și serotoninici în SNC, care este recomandat în durerea moderată la copii de peste 9 ani și greutate de peste 35 kg.Treapta a III-a de severitate a durerii
Analgezicele opioide puternice sunt morfina, petidina și fentanilul și sunt rezervate treptei a III-a de pe scala OMS a durerii, dar nu există studii privind utilizarea pediatrică a tuturor substanțelor opioide cunoscute. Acestea se utilizează în scop paliativ, de multe ori.
Alte mijloace de combatere a durerii musculoscheletale
Alături de terapia durerii după scala OMS, la copil se mai utilizează analgezicele secundare - agenți farmacologici cu activitate antialgică secundară care pot fi adăugați în orice etapă a durerii. Aceștia sunt reprezentați de:1. agenți psihoactivi (antidepresive, anticonvulsivante, anxiolitice)
2. medicamente cu acțiune cardiovasculară
3. blocanți ai receptorilor NMDA (N-metil D-aspartat) - ketamină, dextrometorfan
4. relaxante musculare - carisoprodol, clorzoxazonă
5. altele: inhibitori enzimatici, agenți citotoxici, hormoni, biofosfonați, calcitonină, precursori de catecolamine, antagoniști de catecolamine etc.
6. anestezicele - actualmente cu utilizare extensivă în pediatrie.
Există și mijloace nefarmacologice de combatere a durerii:
- terapie cognitiv-comportamentală: tehnici prin care copilul poate să-și managerieze singur durerea prin schimbarea percepției și modificări ale comportamentului în fața durerii
- educație psihologică sau psihoterapie personală ori parentală sau familială
- tehnici de relaxare, yoga
- hipnoterapie
- acupunctură
- stimulare nervoasă electrică transcutanată (TENS)
- meloterapie, terapie prin artă etc.
Concluzii
Durerea musculoscheletală la copil necesită diagnostic diferențial atent din partea clinicianului. Explorările paraclinice complexe imagistice sau funcționale oferă informații prețioase în stabilirea diagnosticului și a conduitei terapeutice ulterioare. Principalele mijloace terapeutice antalgice sunt cele de terapie de treapta I, cele de treptele a II-a și a III-a fiind rezervate doar cazurilor excepționale de durere musculoscheletală la copil.Bibliografie
2. Berde Ch B, Bilett AL, Collins JJ. Symptoms management in supotive care. In Pizzo PA, Poplack DG (eds) Principles and practice of pediatric oncology. Lippincott Williams & Wilkins, Philadeplphia PA 2006:1348–1366.
3. Cassidy J, Bisset D, Spence RAJ, Pazne M. Principles of palliative care-pain management. In: Oxford Hanndbook of oncology. Second edition. Oxford University Press 2006: 58676-614.
4. Chen E, Joseph MH, Zeltzer LK. Behavioral and cognitive interventions in treatment of pain in children. Ped Clin North Am 2000;47;3; 513-526.
5. Fallon M, Hanks G, Cherry N, Principles of control of cancer pain. BMJ 2006; 332: 1022-1024.
6. Fournier-Charriere E. Les douleurs de l’enfant au quotidian. Recomandation pratique. Rhone-Poulene ed. 1999.
7. Goţia Stela. Durerea acută și cronică la copil, Ed. a 2-a, Ed. Vasiliana ’98, 2017.
8. Mungiu CO, Ionescu G Dunărea, Tarţău Liliana. Coanalgezice și paraanalgezice. În: Tratat de algeziologie, sub redacţia OC Mungiu, Ed Polirom, 2002: 479-499.
9. Stela Goţia, Georgiana Russu. Durerea la copil. În: Tratat de algeziologie, sub redacţia O.C. Mungiu, Ed Polirom, 2002: 553-594.
10. Thobias JD. Weak analgesic and nonsteriodal antiinflammatory agents the management of children with acute pain. Ped Clin North Am 2000, 47,3:527-542.
11. Zelter Lonnie K., Krane Elliot J, Palermo Tonya M. Pediatric Pain Management, in 20’ Edition of Nelson Textbook of Pediatrics, Elsevier, 2016, 430-447.
Articole din ediţiile anterioare
Actualităţi în etiopatogenia diabetului zaharat de tip 1 la copil
Diabetul zaharat de tip 1 (DZ tip 1) reprezintă o patologie autoimună impresionantă prin potenţialul complicaţiilor pe care le poate induce de-a lu...
Tulburări psihice asociate sindromului hiperactivitate/deficit de atenţie la copil
Sindromul hiperactivitate/deficit de atenție (ADHD) este o afecțiune neuropsihiatrică frecvent întâlnită la vârsta pediatrică. La școlari, frecvenț...
Un caz rar de boală de stocaj a fibrinogenului hepatic la un copil – prezentare de caz
Boala hepatică de stocare a fibrinogenului este o afecţiune genetică rară, cu transmitere autozomal dominantă, caracterizată de acumularea de fi...
Capcane de diagnostic în patologia pulmonară malformativă la copil
Bronchogenic cyst belongs to congenital non-vascular lung malformations.